Что такое реактивный панкреатит?
Содержание:
Что такое панкреатит у детей
Воспалительный процесс, который поражает ткани и протоки поджелудочной железы — это панкреатопатия у детей. Данное явление вызвано патологической активностью органа при дефиците выработки панкреатических ферментов. Когда болезнь протекает длительное время, то развивается дистрофия железы (медики условно разделяют ее на голову с отростком, хвост и тело).
В некоторых отдельных случаях панкреатит не имеет симптомов или провоцирует слабовыраженные клинические признаки. Это зависит от тяжести и формы воспалительного процесса. Диагностика патологии проводится в несколько этапов, лечебные мероприятия включают соблюдение диеты, прием медикаментов и оперативное вмешательство (если возникает необходимость).
Перед началом лечения нужно выяснить, что послужило развитию воспалительного процесса. Панкреатит у ребенка вызывают следующие факторы:
- длительные перерывы между приемами пищи;
- травмы спины, живота, чрезмерные физические нагрузки;
- недостаточность лактозы у новорожденного или грудничка;
- дискинезия;
- врожденные патологии развития системы пищеварения;
- пищевое отравление;
- использование лекарственных препаратов (метронидазол, фуросемид, антибактериальные средства);
- неправильное питание, употребление вредных продуктов (газировка, чипсы, жирное, жареное, копченое);
- муковисцидоз;
- болезни пищеварительной системы (например, аскаридоз, гастродуоденит).
Классификация панкреатита у ребенка выполняется по разнообразным критериям. По характеру протекания воспаление бывает:
- острым (сильный катаральный процесс, вызывающий увеличение и отечность железы, а также некротические изменения, кровоизлияния, токсемию при тяжелой форме протекания);
- хроническим (диагностируют детям от 7 до 14 лет, болезнь постепенно развивается, приводя к склерозу и атрофии паренхиматозного слоя органа);
- вторичный хронический панкреатит (возникает на фоне заболеваний органов пищеварения, желчного и печени);
- реактивным — ответная реакция на поражение других органов ЖКТ (желудочно-кишечного тракта).
Детский панкреатит подразделяется на группы по клинико-морфологическим изменениям в тканях поджелудочной железы. Существуют следующие формы патологии:
- геморрагическая;
- интерстициальная (острая отечная);
- гнойная;
- жировой панкреонекроз или острая деструкция поджелудочной (необратимое омертвение тканей железы с формированием инфильтратов).
Наличие признаков воспаления и их выраженность зависят от разновидности заболевания. В большинстве случаев панкреатит у ребенка проходит в легкой или умеренной форме. Тяжелое течение болезни с некрозом и нагноением тканей наблюдается крайне редко. Выраженность симптоматики может зависеть от возрастной категории пациента. Острый и хронический панкреатит характеризуются специфическими признаками.
Хронический панкреатит у детей
Данная форма заболевания вызывает сильный воспалительный процесс и болевые ощущения возле эпигастральной области, отдающие в спину. Подростки ощущают боль около пупка, пациенты-дошкольники жалуются на сильный дискомфорт во всем животе. Хроническое воспаление поджелудочной железы у детей имеет такие признаки:
- приступы тошноты, рвота;
- быстрая утомляемость, сонливость, вялость, нервозность;
- бледность, субиктеричность (пожелтение) кожи;
- хронический запор/понос, метеоризм;
- аллергический дерматит, высыпания на кожном покрове;
- снижение аппетита, веса.
Главная особенность данного вида воспаления заключается в том, что выраженность симптомов зависит от возраста пациента: чем старше ребенок, тем ярче клиническая картина. Признаки панкреатита у детей:
- новорожденные и груднички поджимают ноги к животу, проявляют частое беспокойство;
- сильное расстройство желудка (диарея);
- изжога, тошнота, частые приступы рвоты;
- воспаление поджелудочной железы вызывает повышение температуры до субфебрильных показателей (37-38ºС), гипертермию (накопление избыточного тепла в организме);
- общее плохое самочувствие, нарушение сна, апатия, слабость (астено-вегетативный синдром);
- сухость в ротовой полости, белесый или желтый налет на языке.
Реактивная панкреатопатия: клиническая картина, методы диагностики и первая помощь
Признаки подобной разновидности воспаления поджелудочной железы развиваются в течение 3 — 4 часов.
Заподозрить приближающийся приступ можно по таким симптомам:
- ощущение тяжести и дискомфорта в желудке (как после переедания);
- метеоризм;
- отрыжка воздухом;
- тошнота.

Затем быстро нарастет боль. Как правило, она не имеет четкой локализации и носит разлитой характер. Пациент жалуется на болевой синдром в верхней части эпигастрия, в подреберье. Иногда дискомфорт отдает в грудной отдел позвоночника, область лопаток по типу невралгии.
Впоследствии тошнота сменяется приступами сильной рвоты с выделением большого количества слизи и желчи. Но в отличие от кишечных инфекций, рвота не приносит облегчения, а наоборот, сопровождается острыми спастическими болями в животе.
Отсутствие медицинской помощи приводит к попаданию ферментов и продуктов распада клеток в системный кровоток.
Интоксикация сопровождается:
- лихорадкой с повышением температуры до 38º и выше;
- головной болью и головокружением;
- слабостью;
- одышкой;
- аритмией;
- гипотензией;
- бледностью кожных покровов с цианотичным оттенком;
- приливами холодного и липкого пота.
При появлении подобных симптомов необходимо как можно быстрее обратиться в больницу или вызвать скорую
Диагноз реактивная панкреатопатия предварительно ставят после сбора анамнеза и пальпации органов брюшной полости (обращают внимание на острые боли в области левого подреберья)
Но для его подтверждения назначают ряд анализов и инструментальных исследований:
- определение биохимических показателей крови (ферментов поджелудочной железы, белка и др.);
- печеночные пробы;
- общий анализ крови и кала;
- эндоскопический осмотр полости и стенок желудочно-кишечного тракта;
- определение основных факторов свертываемости крови (при подготовке к хирургическому вмешательству).
«Золотым стандартом» диагностики служит ультразвуковое исследование органов брюшной полости. Это недорогой, доступный и безопасный метод диагностики, не имеющий противопоказаний. При осмотре можно достоверно определить причины развития подобного синдрома и определить тактику терапии.
Более сложные исследования (томография, рентгенография, оценка кровотока, диагностическая лапароскопия) проводят по строгим медицинским показаниям.
В плане риска для здоровья реактивная, быстро развивающаяся панкреатопатия менее опасна, чем хроническое воспаление. Симптомы патологии развиваются быстро, соответственно, диагностика и дальнейшее лечение не вызывает затруднений. Однако у ребенка реактивный панкреатит может стать причиной необратимых изменений структуры паренхимы органа. Это повышает риск диабета и стойкий нарушений пищеварительных функций.

Что можно предпринять до приезда врача
Дальнейшее самочувствие пациента зависит от правильного оказания первой помощи.
При появлении симптомов приступа реактивного панкреатита рекомендуют следующий алгоритм действий:
- вызвать скорую;
- снять тесную одежду и усадить больного в удобную позу и подать все необходимое;
- сделать холодный компресс на область левого подреберья;
- исключить любую пищу;
- давать пить небольшими порциями (только обычную питьевую теплую воду не больше 50 мл раз в 30 минут).
Из безрецептурных лекарственных препаратов разрешены:
- спазмолитики (Но-шпа или Дротаверин);
- анальгетики (Анальгин, Парацетамол);
- нестероидные противовоспалительные средства (Ибупрофен, Напроксен).
Из-за частой рвоты прием медикаментов в виде таблеток не всегда эффективен, поэтому препараты вводят или внутримышечно или в форме ректальных суппозиториев. Дозировка подбирается индивидуально в соответствии с возрастом.
При реактивном панкреатите противопоказаны:
- ферментные препараты;
- антибиотики;
- противорвотные средства;
- наркотические обезболивающие;
- анальгетики с кофеином.
При подозрении на приступ категорически нельзя принимать пищу.

Реактивный панкреатит, являясь разновидностью заболеваний поджелудочной железы, представляет собой ее острое воспаление, развивающееся на фоне других патологий органов желудочно-кишечного тракта. Реактивный панкреатит не является самостоятельным заболеванием, это результат других, сопутствующих, патологий. Чаще всего причиной развития реактивного панкреатита являются нарушения в работе таких органов, как печень, желудок, кишечник, желчевыводящие пути. Течение заболевания всегда острое и внезапное, но оно не переходит в хроническую форму. При своевременно начатом лечении не представляет опасности для жизни и здоровья больного. Достаточно будет устранить основное заболевание, которое явилось толчком к его развитию.
Диетический режим питания
Питание при поражении поджелудочной железы должно быть дробным, состоящим из пяти-шести приемов пищи в небольших пропорциях. Рекомендуется принимать пищу в одно время. На первой неделе лечения патологии необходимо убрать из своего рациона питания соль.
А также следует полностью исключить употребление:
- жирной пищи, в особенности той, которая состоит из животных жиров;
- высококалорийные и жареные блюда;
- ограничить употребление свежих овощных и фруктовых культур;
- кондитерские сладости и выпечку;
- пшенку, перловку, ячку, пшеничную и кукурузную крупу;
- грибы и бобовые культуры;
- капусту, редьку, редиску, лук и чеснок;
- какао-напиток;
- кофейные напитки;
- алкогольную продукцию.
Разрешается кушать при развитии панкреатической патологии паренхиматозного органа:
- различные супы из овощей либо макарон;
- постные разновидности печенья и сухарей;
- гречневую, овсяную, манную и рисовую каши;
- свежемороженые ягоды и фрукты;
- приготовленные в духовке или на пару овощные культуры в виде картофеля, цветной капусты, моркови и свеклы;
- из жидкости рекомендуется употреблять соки натурального происхождения, не крепкий чайный напиток и отвары из травяных сборов.
Также разрешается к употреблению нежирные разновидности мяса и рыбы.
Если пациенту требуется медикаментозная терапия реактивного панкреатита, то ее проводят в условиях стационара с назначением антибиотикотерапии, приема спазмолитических средств и болеутоляющих препаратов.
Лечение в стационаре является необходимостью в тяжелых случаях и при остром развитии панкреатита. Легкое течение данного патологического процесса можно устранять в домашних условиях, следуя рекомендациям лечащего врача.
Список литературы
- Безруков В.Г. Аутоиммунные реакции при хроническом панкреатите. Хронический панкреатит: этиология, патогенез, клиника, иммунологическая диагностика, лечение. Омск, 1995 г. стр.34–35.
- Буеверов А.О. Медиаторы воспаления и поражение поджелудочной железы. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 1999 г. №4 стр. 15–18.
- Вельбри С.К. Иммунологическая диагностика заболеваний поджелудочной железы. М.: Медицина, 1985 г.
- Мидленко В.И. Клинико-патогенетическое значение иммунологических сдвигов у больных острым панкреатитом. Автореферат диссертации. Барнаул, 1984 г.
Реактивный панкреатит – это заболевание поджелудочной железы, которое носит острый характер течения. Как и свойственно острым формам заболеваний, данной разновидности панкреатита также характерны симптомы, появляющиеся внезапно. Рвотные позывы, ощутимые боли в области живота, высокая температура тела обычно всегда сопровождают этот недуг.
Реактивный панкреатит — это следствие нарушения в работе других органов ЖКТ или употребления некачественной пищи и лекарственных препаратов с нарушением их применения. Своевременная диагностика и адекватное лечение дают возможность быстро избавиться от неприятных симптомов и излечиться от болезни.
Симптомы Хронического панкреатита у детей:
Симптомов хронического панкреатита у детей множество. Они стерты и бывают слабо проявлены. Для заболевания типичны такие симптомы:
— боли в области эпигастрия с иррадиацией в левое подреберье, поясницу, левую лопатку. Иногда боли имеют опоясывающий характер.
— боли длительные и кратковременные
— боли после приема жирной пищи, при нарушении режима питания
— вместе с болью возникают такие симптомы: отвращение к жирной пище, плохой аппетит, рвота или тошнота, избыточное образование газов в кишечнике, дисфункция кишечника.
Симптомом хронического рецидивирующего панкреатита у детей являются боли тупого ноющего характера в верхней половине живота или в виде периодических приступов. Если поражена головка поджелудочной, то болит в правом подреберье. Если поражено тело поджелудочной, то болит в области эпигастрия. У малышей до 8 лет болит верхняя часть живота, в основном после обеда. Боль усиливается к вечеру, в особенности при физической активности, употреблении сильно жирной еды или при эмоциональной перегрузке. Боль может «отдавать» в спину. Отмечаются положительные симптомы Кача, Мейо-Робсона и др.
Если заболевание длится долго, могут фиксировать атрофию подкожной клетчатки слева от пупка в соответствии с проекцией на переднюю брюшную стенку тела и хвоста поджелудочной железы (симптом Гротта). Для болезни характерный диспептический синдром, который может быть постоянным. У ребенка есть рвота или тоншота, повышенное слюноотделение, отрыжка после еды, отвращение к отдельным видам пищи, ухудшение аппетита.
У ребенка может быть неустойчивость стула, склонность к запорам. В периоде обострения фиксируют такие симптомы:
- потеря массы тела
- утомляемость
- раздражительность
- субфебрилитет
- повышение СОЭ
- лейкоцитоз
При болевой форме хронического панкреатита у детей наблюдают постоянные боли в верхней части живота, тошнота, ухудшение аппетита, снижение массы тела, неустойчивый стул, метеоризм, вздутие живота. Для детей эта форма болезни не характерна, всё же есть некоторые случаи. Они протекает параллельно с язвой кишки или желудка, заболеваниями гепатобилиарной системы, доуденитами.
Лечение
После обнаружения диффузных изменений лечение назначают только после дополнительных исследований. Это необходимо для постановки точного диагноза – каждое заболевание требует особого подхода.
Лечение панкреатита
Если причиной диффузных изменений является панкреатит, то вопрос, как лечить патологию зависит от ее формы. При остром заболевании пациента нужно госпитализировать. Обязательно надо принять следующие меры:
- Снять боль. Для этого прибегают к нестероидным противовоспалительным препаратам. В некоторых случаях не обойтись без наркотических средств – морфина или промедола.
- Расслабить гладкую мускулатуру. Обычно применяют Но-Шпу. Она снимает спазм и улучшает отток панкреатического сока.
- Подавить секрецию поджелудочной железы. Выполняют прикладыванием холода к животу и назначением Атропина.
- Голодание. Его нужно придерживаться пока острая боль не пойдет на спад. Затем разрешают понемногу есть йогурт. Остальные продукты вводят постепенно и небольшими порциями.
При хроническом панкреатите возможно острое проявление либо состояние ремиссии. Обострение в таком случае лечат аналогично острому заболеванию. При ремиссии терапия отличается:
- Ферментные препараты для борьбы с диареей, тошнотой и вздутием живота. Обычно прибегают к Мезиму или Креону.
- Инъекции смеси аминокислот. Такая мера нужна при снижении функции органа, когда отсутствуют ферменты для переваривания белковой пищи. Дополнительно прибегают к анаболическим гормонам и витамину C. Детальная статья о препаратах для лечения панкреатита — здесь.
- Частое и дробное питание.
- Диета. Назначают стол №5п. Тут можно прочитать подробнее о диете при остром панкреатите.
Фиброз
Лечение фиброза обязательно включают диету. Назначают стол №5п, как при хроническом панкреатите. Простые углеводы ограничивают. Если организм сильно истощен, то пищу вводят парентерально.
При фиброзе назначают ферментные препараты. Прибегают обычно к Панкреатину или Липазе. Нарушенный углеводный обмен корректируют сахароснижающими препаратами, иногда требуется инсулинотерапия.
Если пациент резко теряет вес, страдает от выраженного болевого синдрома или частых обострений панкреатита, то необходимо хирургическое вмешательство. В периоды ремиссии стоит обратиться к санаторно-курортному лечению.
Липоматоз
Терапевтические меры при липоматозе направлены в основном на коррекцию питания. Пациенту необходимо нормализовать свой вес, приобщиться к здоровому образу жизни, избавиться от вредных привычек.
Произошедшие изменения при липоматозе необратимы, но предотвратить их развитие можно с помощью диеты. Основной ее принцип – дробное питание и небольшие порции. Вредную пищу из рациона надо исключить. Продукты лучше варить или готовить на пару, не используя растительное масло. Потребление калорий за сутки надо ограничить – максимальный показатель рассчитывается индивидуально.
Липоматоз может сопровождаться гепатитом, заболеваниями щитовидной железы, сахарным диабетом. В этом случае их обязательно лечат.
Гепатомегалия
Бороться с гепатомегалией надо начинать с устранения ее первопричины. В лечебный комплекс обязательно включают диету, чтобы снизить нагрузку на печень и активировать регенерацию ее тканей.
Медикаментозная терапия заключается в приеме гепатопротекторов. Эти препараты необходимы для защиты клеток печени.
Незначительные проявления гепатомегалии не нуждаются в специфическом лечении. Терапия заключается в специальной диете. Поддержать работу печени можно достаточным количеством сахара, который содержится во фруктах, например, в 0,2 кг винограда (норма в сутки).
Принципы правильного питания
Главным фактором риска становится неправильное питание – обилие в рационе жирной, соленой и острой пищи (фаст-фуда).
Негативно отражается на работе пищеварительной системы употребление газированных напитков, которые, помимо повышения кислотности желудка, оказывают механическое воздействие на стенки двенадцатиперстной кишки и провоцируют заброс содержимого в протоки поджелудочной железы. В результате таких действий активация ферментов произойдет, не достигнув пункта назначения, и запустит процесс переваривания тканей здорового органа
Стоит также обратить внимание на размеры порций. Переедание недопустимо
Во избежание проблем с пищеварением не нужно заставлять ребёнка есть, если он отказывается.
Частые перекусы – злостный враг нормального функционирования органов пищеварения.
Пищевые красители, консерванты и усилители вкуса требуется по возможности исключить из рациона ребёнка.
Суть детской патологии
Клинически панкреатит у детей протекает как автокаталитический процесс с проявлениями воспаления и деструкции.
Из общего числа патологий кишечника и пищеварительных желез на долю панкреатита приходится от пяти до двадцати процентов случаев.
Несколько отлично это заболевание протекает в растущем детском организме: в его этиологии может сыграть роль гораздо больше факторов внешней и внутренней среды, заболевание может протекать в скрытой форме или маскироваться под другие, схожие процессы. Панкреатит у детей достаточно подробно изучается и является одной из актуальных проблем отдельного звена детской гастроэнтерологии.
Воспаление поджелудочной железы у ребенка может протекать в виде острого или хронического процесса.
Это определяет степень изменений в органе:
- При остром панкреатите железа имеет очаги воспаления, что сопровождается характерными симптомами: отеком органа, уменьшением его ферментативной деятельности. Такой тип патологии достаточно редкий во всех возрастных группах.
- При хроническом процессе преобладает склероз органа, когда участки железы замещаются фиброзной тканью и также перестают вырабатывать вещества эндокринного и ферментативного назначения. Такой детский панкреатит характерен для школьного возраста, имеет латентное течение и редко полностью излечивается, плохо отвечая на поликомпонентную терапию.
Панкреатит у ребенка подразделяют также по типу патологического процесса. Так, в органе может преобладать интерстициальный отек, может развиться кровоизлияние, гнойный очаг или быть вовсе жировое перерождение.
Отдельно выделяют реактивный панкреатит у подростков и детей, симптомы и лечение которого имеют высокую специфичность. Это связано с особенностями воспалительной реакции в железе, которая развивается как ответ на инфекционное поражение смежных отделов пищеварительной системы. Такой вид заболевания считается обратимым, но в некоторых случаях он переходит в истинный панкреатит, хотя симптомы основного заболевания полностью купированы.
Поджелудочная железа в своей ферментативной деятельности ответственна за переваривание белков. Они расщепляются до легко усвояемых аминокислот под воздействием протеаз, которые при активации и оказывают токсичное действие на ткань железы. Повреждение паренхимы сопровождается выработкой особых веществ — также токсичных при попадании в кровеносное русло. Это опосредует не только локальное воспаление в органе, но и вторичную общую интоксикацию.
Воспаление поджелудочной железы у детей (хронический тип) возникает после перенесенного острого процесса в семидесяти процентах случаев. Заболевание редко встречается единожды, так как дети порой не способны придерживаться диеты и прочих ограничений длительное время.
Существует также множество факторов, которые заставляют воспаление в железе манифестировать.
Для запуска патогенетических аспектов панкреатита следующие агенты могут становиться и первичными этиологическими причинами:
- механические;
- аллергические;
- нейрогуморальные.
Нормальному оттоку пищеварительного секрета для поджелудочной могут препятствовать:
- Врожденные аномалии выводящего хода панкреатической железы или непосредственно выводного отверстия в толще кишечника.
- Обструкция нормально расположенного протока или отверстия при гельминтозах, инфекционном поражении, раковой опухоли.
- Симптомы панкреатита у детей развиваются при гипердеятельности экзокринного характера на фоне иррационального питания и его режима. Железа работает в усиленном режиме, когда ребенок питается острыми и жирными блюдами, злоупотребляет чипсами, фастфудом, сладкими газированными напитками.
- Аллергические реакции различного типа могут также опосредовать сбой в работе органа. Обычно они развиваются при иммунном ответе на некоторые лекарства и пищевые токсины. Прием цитостатиков, кортикостероидов, некоторых антибактериальных средств сопровождается опасностью развития панкреатита.
- Множество соматических заболеваний органов и их систем становится фоном для развития воспаления в поджелудочной железе. Ими могут быть ожирение, эндокринная патология, гемохроматоз и муковисцидоз. Тяжелые инфекции и сепсис формируют множество воспалительных очагов, которые могут появиться и в поджелудочной.
Таким образом, для панкреатита у детей причин имеется множество.
Однако современная медицина с каждым днем позволяет лечить данную патологию все более продуктивно и безрецидивно.
Симптоматика
Одним из типичных признаков реактивного панкреатита является боль, имеющая интенсивный характер течения, по месту образования которой, можно судить о том, какая область поджелудочной железы подверглась поражению. Если болезненные ощущения проявляются в большей степени в области правого подреберья, то это указывает на то, что воспалительный процесс локализован преимущественно в головной зоне железы.
Проявления реактивного панкреатита у взрослого человека могут вызывать наличие следующей симптоматики:
- боли в эпигастральной области;
- ощущение тошноты с характерными приступами икоты;
- отхождение рвотных масс, в составе которых может преобладать содержание слизи и желчи;
- мышечные спазмы желудка;
- подъем температуры тела с чувством озноба;
- развитие отдышки;
- образование метеоризма, что приводит к вздутию живота;
- выделение липкого пота.
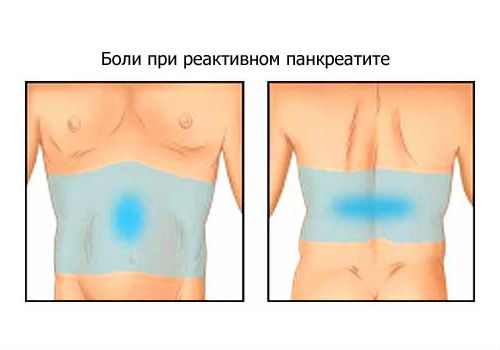
Продолжительное течение приступа может сопровождаться частыми актами мочеиспускания и опорожнения кишечника. Симптоматика данной патологии приобретает наиболее острый характер течения при неправильном режиме питания.
Если при развитии воспалительной патологии поджелудочной железы начинают обостряться сопутствующие болезни органов ЖКТ, то начинают проявляться и такие симптомы, как:
- образование белесого налета на поверхности языка;
- появление сухости в ротовой полости;
- развитие выраженного болевого синдрома;
- нарушение стула, вплоть до развития поноса;
- повышение температуры тела до субфебрильных границ.
Более того, у людей, страдающих от развития данного заболевания, могут развиваться такие симптомы, как неприязненность к жирным разновидностям блюд, снижение аппетита, вплоть до его полной потери, появление изжоги и тошноты, развитие гиперсаливации.
Проведение диагностического УЗИ не в каждом случае может дать полную клиническую картину развития патологического нарушения функциональности поджелудочной железы, помимо ее диффузного увеличения размеров. Поэтому для постановки точного диагноза пациентам назначаются и другие диагностические методы исследования пораженного органа.
Как действовать родителям?
В первую очередь, при появлении симптомов панкреатита реактивного типа нужно позвонить в службу скорой помощи. До того как приедет врач, ребенка укладывают в постель, обеспечивают спокойную обстановку.
Если состояние маленького пациента серьезное, доктор направляет его в стационар. В условиях больницы медики осуществляют исследования, анализы и осмотр для уточнения причин недуга.
Оперативное вмешательство при данной патологии не проводится. Терапия предполагает прием медикаментов, направленных на облегчение самочувствия. Это препараты, помогающие избавиться от рвотных позывов, дискомфорта и так далее.
После окончания лечения в стационаре родителям необходимо обращать особое внимание на рацион ребенка. Правильное питание играет важную роль, так как в случае несоблюдения рекомендаций есть высокая вероятность развития хронической болезни
Если малыш посещает детсад или школу, мать и отец должны сообщить педагогам, какие продукты можно ему можно употреблять, а что под строгим запретом.
Средства народной медицины
Для лечения болезни у детей старше 4 лет можно применять народные средства. Такие методы не подходят для лечения новорожденных и детей в первые годы жизни, так как на некоторые компоненты народных рецептов могут развиваться аллергические реакции или проявляться непереносимость определенных компонентов.
Использовать можно такие средства:
- 50 граммов сушеного корня одуванчика и столько же корня аира смешивают с корнем крапивы, хмелем и чабрецом (эти травы берут по 25 граммов). Все компоненты измельчаются в порошок. Пять столовых ложек полученного препарата добавляют в мед (200 граммов). После тщательного перемешивания такое средство можно употреблять дважды в день по одной чайной ложке.
- Перечная мята, семена укропа (по 30 граммов), цветы бессмертника и ягоды боярышника (по 20 граммов) и десять граммов аптечной ромашки заливают двумя стаканами кипятка и на три часа помещают в термос. Готовое средство принимают трижды в день через час после еды.
- Мята, кукурузные рыльца, календула и ромашка смешиваются в одинаковом соотношении так, чтобы получилась чайная ложка сбора. Его заливают литром кипятка и в течение 15 минут держат на водяной бане. Далее средство настаивается 45 минут. Перед применением жидкость необходимо процедить, принимать его необходимо за пятнадцать минут до каждого приема пищи.
Перед лечением народными методами стоит проконсультироваться с педиатром и дополнительно выяснить, нет ли у ребенка аллергии на какой-либо компонент.