Почему возникает хронический билиарнозависимый панкреатит?
Содержание:
Лечение билиарного панкреатита
Билиарнозависимый панкреатит является вторичным заболеванием, так как возникает на фоне проблем органов гепатобилиарной системы. Это и обусловливает особенности комплексной терапии болезни.
Диета и общие рекомендации
Важнейшим элементом лечения является диета №5. Она предусматривает уменьшение нагрузки на поджелудочную железу и печень при пищеварении, что достигается минимальным содержанием в рационе жиров и быстрых углеводов.
Диета при билиарном панкреатите требует частых приемов малых порций пищи, которую готовят на пару или варят.
Рацион должен быть сбалансирован, содержать необходимое количество витаминов и микроэлементов, для чего:
- в период обострения рекомендуют протертые овощные и мясные блюда, супы-пюре;
- из овощей предпочтительнее свекла, кабачки, патиссоны, морковь, под запретом белокочанная капуста;
- мясо употребляют только нежирных сортов (телятина, крольчатина, индейка) в отварном или паровом виде, курицу готовят, предварительно сняв кожу;
- даже в период ремиссии сырые овощи и фрукты (некислые) едят без кожуры;
- пить можно некрепкий черный или зеленый чай, слабоминерализованную воду без газа, соки, компоты;
- каши (гречневую, пшеничную, рисовую, овсяную) готовят на воде, при ремиссии добавляют молоко.
Больным нельзя пить кофе и алкогольные напитки, необходимо исключить консервы, маринады, разнообразные соленья, сладости и пряности.
Медикаментозная терапия
Лечение воспаления включает несколько этапов:
- снятие боли;
- терапия первичных заболеваний;
- лечение панкреатита;
- нормализация состояния больного.
Поскольку острый билиарный панкреатит сопровождается сильными болями, назначают обезболивающие препараты (Седалгин, Ибупрофен, Диклофенак). Если боль не уменьшается, используют наркотические средства (Трамадол).

Чем раньше больной обратится к врачу, тем больше у него % исключить все негативные последствия этого серьезного заболевания.
Для снятия спазмов в билиарной системе применяют спазмолитики (Но-Шпа, Спазмалгон), обеспечить отток избытка желчи помогают растительные препараты (Хофитол).
Уменьшение выработки пищеварительных ферментов компенсируют назначением ферментных средств (Панкреатин, Фестал, Мезим). Снизить уровень соляной кислоты поможет прием Ранитидина или Омепразола.
Мелкие холестериновые камни растворяют Урсосаном или Хенохолом, усиливают моторику билиарных органов Аллохол и Холосас. Эти средства применяют длительное время. Противопоказаны они при заболеваниях почек, язве желудка, беременности.
Хирургическое лечение
Продвижение камней по желчевыводящим протокам вызывает сильные боли. Иногда кроме операции другого способа избавить человека от мучений нет.
Конкременты небольшого размера разбивают ультразвуком или лазерным излучением, что не предотвращает последующего камнеобразования.
Наличие камней диаметром более 3 см требует оперативного вмешательства. Наименее инвазивными методами являются:
- Лапароскопическая холецистэктомия, когда в брюшной стенке делают проколы и вводят через них эндоскоп и инструменты для удаления желчного пузыря вместе с камнями. Операцию проводят под видеоконтролем.
- Билиарное стентирование рекомендуют при закупорке желчевыводящих протоков. С помощью тончайших стентов расширяют проход, что обеспечивает беспрепятственный вывод конкрементов.
Проведение подобных процедур избавляет пациента от дальнейших рецидивов. Послеоперационное восстановление занимает 1-3 недели. Впоследствии необходимо наблюдение специалиста, строгое выполнение его рекомендаций.
Народные и альтернативные способы
Можно лечить хронический билиарнозависимый панкреатит лекарственными травами, из которых готовят чаи:
- зверобой обладает желчегонным действием, входит в состав печеночных сборов;
- корни одуванчика стимулируют выработку желчи и ее эвакуацию;
- листья и цветки золотарника способны растворять желчные камни;
- полынь обыкновенная обладает спазмолитическим действием, подавляет воспаление, растворяет камни.
Пить травяной чай нужно не меньше 4 недель. Народные средства нередко имеют противопоказания, поэтому перед их приемом необходима консультация врача.
Альтернативой медикаментозной терапии является соколечение, для чего используют свежевыжатые овощные соки. Их разводят водой в соотношении 1:1 или 2:1. Огуречный, тыквенный, свекольный, морковный соки можно пить по отдельности или смешивать коктейли.
Положительные результаты дают акупунктура и точечный массаж. Эти процедуры не только купируют воспаление железы, но и улучшают общее состояние ЖКТ.
Прогноз на выздоровление
Своевременно начатое лечение патологии, соблюдение всех рекомендаций лечащего врача и строгое соблюдение диеты, обеспечат благоприятный прогноз на восстановление поврежденных органов ЖКТ. В запущенных случаях добиться положительной динамики лечения, возможно, будет только после проведения хирургического вмешательства.
Список литературы
- Крылов, Н. Н. Билиарный панкреатит Вестник хирургии, гастроэнтерология 2008 г. № 2 стр. 5–12.
- Ильченко А.А., Вихрова Т.В. Проблема билиарного сладжа. Клиническая медицина 2003 г. №8 стр. 17–22.
- Назыров Ф.Г., Ваккасов М.Х. и др. Диагностика и выбор хирургической тактики билиарного панкреатита. Бюллетень ассоциации врачей Узбекистана. 2000 г. № 1 стр. 10–13.
- Лопаткина Т.Н. Хронический панкреатит: проблемы диагностики, роль нарушений желчевыделения и подходы к лечению. Клин. фармакол. тер. 2004 г. №1, стр.9–11.
- Минушкин О.Н., Масловский Л.В. Диагностика и лечение функциональных расстройств билиарного тракта. РМЖ. Раздел «Гастроэнтерология» 2010 г. том 18, №4.
- Гастроэнтерология и гепатология: диагностика и лечение. Руководство для врачей под ред. А. В. Калинина, А. И. Хазанова. М. Миклош, 2007 г.
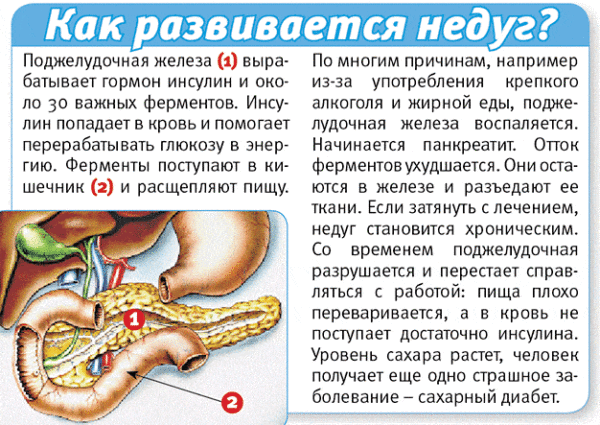
Причины развития билиарного панкреатита
Доктора считают основной причиной возникновения заболеваний поджелудочной железы патологии желчевыводящих путей и желчного пузыря. В 50-70% случаев диагностирования панкреатита также выявляется воспаления желчного пузыря и других органов пищеварительной системы.
Воспаление, которое изначально локализуется в желчном пузыре, переходит на соседние органы и ведет к нарушению в них микрофлоры и их работоспособности. Другой способ появления обуславливается перекрытием протока при ЖКБ и последующим воспалением поджелудочной железы и панкреатических протоков.
https://www.youtube.com/watch?v=mNmn_IZzU0Q
Третьей причиной возникновения билиарнозависимого панкреатита доктора называют аномальное строение фатерова сосочка. Эта часть протока отвечает за распределение жидкостей между желчным пузырем, поджелудочной железой и двенадцатиперстной кишкой. При неправильной работе сосочка желчь может забрасывать в панкреатические протоки и вызывать их воспаление.
Ученые предполагают еще одну причину возникновения билиарнозависимого панкреатита. При холецистите обычно изменяется качественный состав желчи, что приводит к появлению осадка и камней в протоках, которые идут от желчного пузыря. Микрочастички способны серьезно повредить слизистую и привести к образованию билиарного сладжа.
Постоянно раздраженная слизистая может стать причиной уменьшения диаметра протоков и травмирования фатерова сосочка. При изменениях в протоках желчь перестает полноценно выводится в 12-перстную кишку и начинает попадать в поджелудочную железу.
Так как практически во всех сценариях течения болезни происходит застой желчи в панкреатических протоках, то поджелудочная железа начинает преждевременно выделять некоторые ферменты из-за чего орган становится беззащитным к инфекционным заболеваниям и патогенной микрофлоре из кишечника. При отхождении крупных камней из желчного пузыря протоки могут полностью перекрыться, и тогда начнется некроз тканей.
Желчь, образующаяся в печени и накапливающаяся в желчном пузыре, содержит желчные кислоты – высокоактивные вещества – натуральные детергенты, необходимые для эмульгирования и переваривания жиров. В норме желчь из желчного пузыря проходит по желчным протокам и выделяется через фатеров сосочек в двенадцатиперстную кишку, где реализуется ее пищеварительная функция.
Если по какой-либо причине нормальный ток желчи нарушается или становится невозможным (фатеров сосочек спазмирован, закрыт камнем или др.), она забрасывается в проток поджелудочной железы (рефлюкс желчи). При таком забросе внутри протока железы возрастает давление, что приводит к разрыву мелких протоков, попаданию желчи в ткани поджелудочной и повреждению ее клеток активными желчными кислотами.

Дополнительными факторами, повышающими агрессивность желчи, являются изменения ее состава и свойств вследствие сгущения, воспалительного процесса в печени, желчном пузыре и желчевыводящих протоках, попадание в желчь бактерий из воспаленных органов.
Кроме того, воспалительный процесс может распространяться с печени и желчного пузыря на поджелудочную железу с током лимфы.
Причиной этой формы патологии считаются такие заболевания:
- желчнокаменная болезнь;
- сгущение желчи и образование в ней осадка из мелкого песка;
- аномалии строения желчевыводящих путей;
- калькулезный холецистит;
- дискинезия желчного пузыря;
- холангит;
- кисты и другие новообразования;
- закупорка протока;
- спазм сфинктера Одди;
- нарушение работы Фатерова сосочка, через который желчь выходит в двенадцатиперстную кишку;
- глистные инвазии;
- воспалительные процессы в двенадцатиперстной кишке;
- опухоли в этом месте;
- цирроз печени.
Спровоцировать заброс желчи в поджелудочную железу и обострение воспалительного процесса в ней может не только закупорка желчных протоков. Увеличение в них давления может произойти из-за употребления пищи, активирующей все процессы пищеварения. Это алкоголь, жаренные, острые и жирные блюда, газированные напитки. Причиной обострения может также стать применение желчегонных препаратов.
Оказание помощи
Лечение патологии зависит от степени запущенности процесса и причины появления. Если ей выступает камень, перекрывающий протоки, единственным методом будет оперативное удаление. Таким же способом исправляется нарушение структуры фатерова сосочка.
Консервативная терапия
Медикаментозное лечение включает в себя заместительную терапию при экзо- или эндокринной недостаточности поджелудочной, а также применяются препараты для купирования негативной симптоматики:
- Повышение уровня глюкозы при нарушении функции или структуры бета-клеток требует использования инсулина. Препарат вводится парентерально.
- Ферменты используются, когда их недостаток приводит к нарушению процесса переваривания пищи.
- Если в крови повышается билирубин, то проводится детоксикация организма солевыми растворами.
- Профилактика присоединения инфекции осуществляется с помощью антибактериальной терапии.
- Боль купируется спазмолитиками.
- При быстром повреждении железы происходит выброс ферментов и других активных веществ, которые могут разрушить орган. Чтобы этого не произошло, используются средства для угнетения выделения желудочного сока.
- При отклонениях, связанных с гепатобилиарной системой, лечение обязательно включает в себя диету. Питаться следует теплой пищей и маленькими порциями до 4-5 раз в сутки.
Что это такое?
Говоря о том, что такое билиарный панкреатит, следует сразу же отметить, что он не развивается сам по себе. Этому обязательно способствуют другие органы, работа которых уже нарушена. Поэтому билиарный панкреатит считается вторичным заболеванием и легко поддается лечению, если своевременно выявить основную причину его развития.
Чаще всего провокаторами этого недуга являются различные патологии печени, желчного пузыря или желчевыводящих протоков. Когда работа данных органов нарушается, выброс желчи происходит в полость поджелудочной, что и становится причиной развития в ней воспалительных процессов.
В большинстве случаев провокаторами билиарного панкреатита являются следующие патологии:
- желчнокаменная болезнь и билиарный сладж, при развитии которого наблюдается сгущение желчи и образование микроскопических камней;
- аномальное строение желчевыводящих протоков;
- цирроз печени;
- дискинезия желчного пузыря;
- воспалительные реакции, происходящие в желчевыводящих путях;
- хронический холецистит;
- кисты.
Также спровоцировать развитие билиарнозависимого панкреатита могут патологические процессы, поражающие фатеров сосочек. Именно через него происходит выброс желчи, которая далее проникает в 12-перстную кишку. Воспаление этого сосочка и нарушение выброса желчи может происходить по нескольким причинам.
Самыми распространенными из них являются:
- недостаточность сфинктера Одди;
- закупорка протока камнем;
- сужение просвета на фоне образования внутри него опухоли;
- инвазивное поражение сосочка;
- образование рубцов.
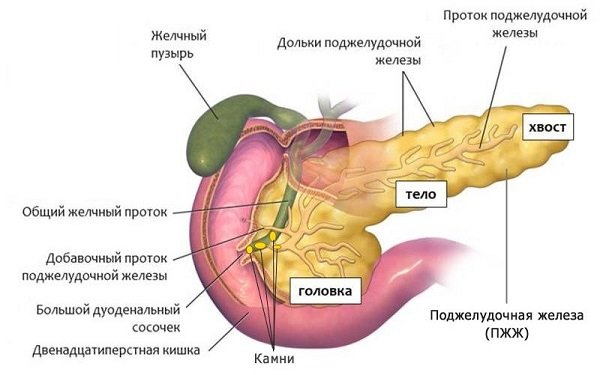
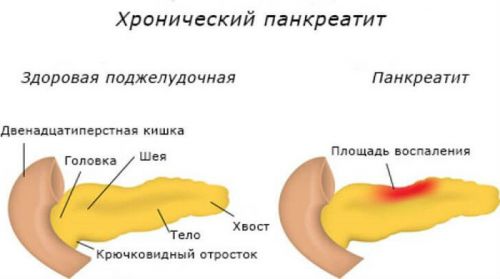 Отличие здоровой поджелудочной железы от больной
Отличие здоровой поджелудочной железы от больной
Следует отметить, что несмотря на то, что билиарнозависимый панкреатит может развиваться по разным причинам, основным провоцирующим фактором в 60% случаях являются камни, имеющие небольшие размеры, которые закупоривают выводящие протоки.
Лечение билиарного панкреатита
Схема лечения включает 4 направления:
- снятие болевого синдрома;
- меры по восстановлению внешней и внутренней секреторной функции поджелудочной железы;
- проведение дезинтоксикации;
- предупреждение инфекционных осложнений.
Эффект возможен, только если эти действия последуют за непременным устранением патологии желчных ходов.
Диета
На первые трое суток при обострении врач назначает голод. Разрешается только питье щелочной минеральной воды без газа. Затем постепенно в меню вводятся основные продукты питания. Число кормлений увеличивается до 6 раз в день, порции небольшие, все блюда должны быть переработанными механически, отварными.
Категорически запрещено приготовление жареных, копченых изделий. Пациенту ограничивают в рационе жиры, проводится контроль за углеводами. В дневном рационе должно содержаться не более 80 г жиров, 350 г углеводов, а количество белков увеличивается до 120 г.
Запрещаются сладости, кулинарные изделия, жирное мясо, сливочное масло кладут в тарелку ограниченно. Поступление белков компенсируется крупами (гречка, рис, овсянка), молочными продуктами (творог, запеканки), мясными и рыбными тефтелями, фрикадельками, паровыми котлетами. Соки рекомендуются только свежие, разведенные водой. Фрукты и овощи в тушеном виде.
Медикаментозные препараты
Для снятия болевого синдрома применяются спазмолитики (Атропин, Платифиллин). Чтобы обеспечить временный «покой» поджелудочной железы необходимы препараты, блокирующие Н2-гистаминовые рецепторы (Ранитидин, Квамател), блокатор секреции Октреотид.
Тормозящее действие на лишние ферменты оказывает прием ферментативных препаратов, содержащих липазу, протеазы (Панкреатин, Панзинорм, Креон). Организм, не испытывая недостатка в этих веществах, блокирует собственную выработку в поджелудочной железе. В зависимости от тяжести интоксикации внутривенно вводятся Гемодез, Полиглюкин.
Антибиотики применяют для ликвидации воспаления, обычно используют аминопенициллины, цефалоспорины, Метронидазол, макролиды, аминогликозиды. В симптоматической терапии нуждаются пациенты с хроническим течением болезни и в период восстановления. Назначается комплекс витаминов, поддерживающая дозировка ферментативных средств.
 Устранить спазм сфинктера Одди помогают М-холиноблокаторы (Гастроцепин)
Устранить спазм сфинктера Одди помогают М-холиноблокаторы (Гастроцепин)
Следует осторожно относиться к приему желчегонных препаратов. При склонности к образованию конкрементов нужно считаться с их разнонаправленным действием
Усиление моторики желчных ходов и стимуляция выработки желчи могут спровоцировать обострение. Возможно подойдут только средства, нормализующие химический состав и предупреждающие выпадение минерального осадка.
Хирургическое лечение
Билиарный панкреатит требует устранения препятствия для оттока желчи. Это является непременным условием нормализации поступления секрета поджелудочной железы в двенадцатиперстную кишку. Удаление камня производится эндоскопическим способом через желчный пузырь или прямым доступом с холецистэктомией.
Симптомы
Существует ряд признаков, отличающих билиарнозависимый панкреатит от других типов данного недуга:
- Боль. Этот симптом сопровождает большинство патологических состояний, но боли могут иметь различные оттенки и локализацию (местоположение очага). При этом недуге боли напоминают печеночную колику, возникают приступообразно, обычно в ночное время. Боль как будто «перерезает» человека на две половины в том месте, где находится поджелудочная железа. Нередко боль иррадиирует (отдаёт) в плечо, спину, лопатки и даже шею.
- Вздутие живота, метеоризм, бурчание в животе, тошнота, рвотные позывы, иногда – отрыжка.
- Диарея до 4-х раз в сутки. Характеризуется обильным и зловонным, кашицеобразным стулом сероватого цвета, содержащим непереваренные остатки химуса (пищи, которая уже прошла обработку желудочным соком, но не может перевариться дальше из-за отсутствия ферментов в тонком кишечнике) и жир (связано это так же с острой нехваткой пищеварительных ферментов и эмульгаторов). Жирный кал легко определить по тому, что он отталкивает воду и не смывается ею.
- Признаки желтухи (желтеет кожа, слизистые оболочки, белки глаз становятся оранжевыми). Анализ крови выявляет высокий процент в ней билирубина, который у здоровых людей разлагается в печени и выводится через кишечник.
- Повышение концентрации сахара в крови и моче, сахарный диабет.
- Похудение без видимых причин.
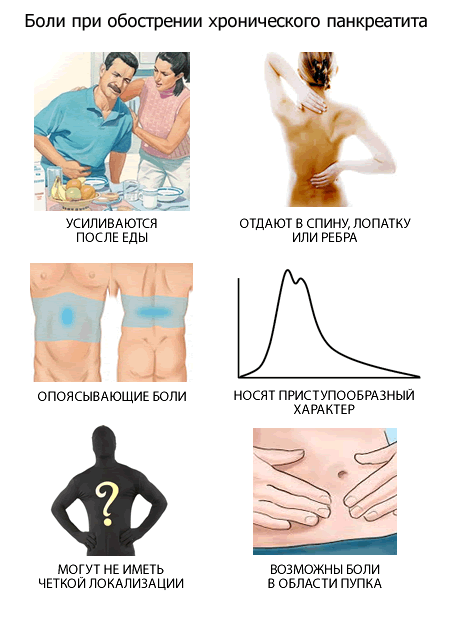
Характер боли при обострении хронического панкреатита
Болевой синдром провоцируют следующие причины:
- Потребление желчегонной пищи. Это может быть яичный желток, икра и т.д.
- Применение желчегонных препаратов.
- Резкое похудение.
Развитие воспаления панкреатита
Симптомы
Вследствие попадания в поджелудочную железу желчи или бактерий в ней развивается воспалительный процесс. Активные желчные кислоты и панкреатические ферменты вызывают дегенерацию тканей железы, постепенно разрушая ее клетки. Из-за этого нарушаются функции этого органа.
 Основными симптомам билиарного панкреатита являются боли в животе, тошнота, слабость, иногда повышается температура
Основными симптомам билиарного панкреатита являются боли в животе, тошнота, слабость, иногда повышается температура
Основные признаки билиарнозависимого панкреатита такие же, как при других его формах. Это резкие, опоясывающие боли в верхней части живота, тошнота, тяжесть в животе после еды, рвота, метеоризм, расстройство кишечника. Но так как вместе с воспалением поджелудочной железы развивается патология желчного пузыря, при этой патологии наблюдаются специфические симптомы. По их наличию опытный врач может поставить предварительный диагноз до проведения обследования.
Нарушение оттока желчи приводит к появлению отрыжки со стойким горьким привкусом. Кроме того, боли могут локализоваться не слева, как всегда бывает при панкреатите, а справа, причем, будут отдавать в правое плечо, руку или спину. Иногда появляется механическая желтуха. Этот симптом указывает на закупорку желчного протока камнем. Вместо обычного при панкреатите поноса, билиарная его форма приводит к стойким запорам, иногда заканчивающимся непроходимостью кишечника. Температура при острой форме воспаления если и повышается, то незначительно.
Признаки хронической формы патологии могут быть смазанными, похожими на проявления других заболеваний ЖКТ. Это тошнота, рвота, диарея, снижение аппетита, боли в животе. Эти симптомы усиливаются через несколько часов после употребления алкоголя, жирной или жареной пищи. Причем, приступы могут быть длительными, они напоминают желчную колику.
Также билиарный панкреатит характеризуется внутренне и внешнесекреторной недостаточностью. Это приводит к различным сбоям в процессах пищеварения. Уменьшение количества ферментов нарушает переваривание белков, расщепление жиров и усвоение углеводов. Кроме тошноты, изжоги, метеоризма и нарушения стула это приводит к снижению аппетита, похудению и недостатку необходимых микроэлементов. Если же повреждаются клетки, которые отвечают за выработку гормонов, наблюдается гипо- или гипергликемия. Это может стать причиной развития сахарного диабета.
Симптоматика билиарного панкреатита
Главным симптом панкреатита считается интенсивный болевой синдром. Боли могут локализоваться в эпигастрии, иррадиировать в оба подреберья, правое плечо, спину. Чаще всего, боли развиваются через несколько часов после еды либо в ночное время, иногда сразу после употребления газированных напитков, которые вызывают спазм сфинктера Одди.
Помимо этого, боли могут возникать после нарушения диеты, например, употребления жирной, жареной, острой и экстрактивной пищи. Боли могут сопровождаться повышением температуры, тошнотой, появлением горечи во рту. При полной закупорке фатерова соска конкрементом может возникать механическая желтуха, обусловленная окрашиванием кожи и слизистых в желтый цвет.
При воспалительном поражении поджелудочной железы нарушаются ее эндо– и экзокринные функции. Эндокринные расстройства характеризуются нарушениями обмена углеводов, а экзокринные – ферментной недостаточностью поджелудочной железы с последующим нарушением пищеварения. У больного отмечается жидкий стул несколько раз в сутки, при этом кал имеет сероватый окрас, а также является жирным, зловонным.
Клинические проявления билиарного панкреатита схожи с прочими болезнями ЖКТ: антральным, вирусным гастритом, язвой желудка и 12-ти перстной кишки, опухолями кишечника, хроническим бескаменным холециститом и прочими.
https://youtube.com/watch?v=3nfGbGWhK0k
Часто боль появляется после нарушения диеты. Болям могут сопутствовать повышение температуры, тошнота, ощущение горечи во рту. Может возникнуть механическая желтуха — при полной закупорке камнем фатерова соска — происходит пожелтение кожи, слизистых.
При воспалительном процессе в тканях поджелудочной железы происходит сбой ее эндо- и экзокринной функций. Для эндокринных расстройств характерны нарушения обмена углеводов, а для экзокринных – ферментная недостаточность поджелудочной железы с последующими нарушениями в процессе пищеварения. У такого больного наблюдается несколько раз в сутки жидкий стул, кал имеет сероватую окраску, жирную консистенцию, зловонный запах.
Беспокоит бурчание в животе, метеоризм, кроме этого, наблюдаются отрыжка, изжога, отсутствие аппетита. На фоне повышенной потери жиров, поноса, сбоя процесса пищеварения происходит потеря массы тела.
Кроме схожести клинической картины, есть и особенности в симптоматике:
- болезненность в зоне живота, которая обусловлена приемом лекарственных препаратов и продуктов питания с желчегонным действием;
- длительность болевых приступов. Болевые ощущения продолжаются намного дольше по сравнению с прочими патологиями;
- появление пареза в зоне кишечника. В большинстве случаев этот вид панкреатита протекает с формированием запоров, прочие формы заболевания вызывают появление поноса;
- боли в правой подреберной области, они напоминают желчные колики;
- развитие желтухи;
- регулярная отрыжка с горьким привкусом, горечь в полости рта.
Другие симптомы БП могут отличаться в зависимости от стадии заболевания и общего состояния пищеварительной системы.
Основные симптомы:
- желтушность кожных покровов и склер;
- приступы рвоты в сочетании с приступами боли с локализацией в органах пищеварения;
- частые позывы к дефекации (стул жидкий, в каловых массах могут присутствовать частицы непереваренной пищи);
- тяжесть в желудке (с регулярными болевыми ощущениями);
- отсутствие аппетита (неизбежным последствием симптома является снижение массы тела);
- регулярные приступы тошноты и неукротимой рвоты;
- депрессивные расстройства;
- повышение температуры тела;
- болевые ощущения в суставах;
- общая слабость организма и чрезмерная утомляемость.

Отличительными особенностями БП являются ощущение горечи во рту (или горькая отрыжка) и регулярные запоры. На фоне регулярных затруднений в процессе опорожнения кишечника у пациента может развиваться кишечная непроходимость. Болевые приступы при билиарнозависимом панкреатите более длительные по сравнению с другими формами данного заболевания.
Симптомы заболевания
Билиарнозависимый панкреатит проявляется рядом симптомов. Самый характерный признак — это боль в брюшной полости, которая может иметь разлитый характер. Дискомфорт часто охватывает левое и правое подреберья. Боль возникает при употреблении некоторой пищи, которая оказывает раздражающее действие. Это жирные, жареные, копченые, острые блюда.

При симптомах гепатита, характеризующихся наличием желтых склер и кожных покровов, следует определить отсутствие закупорки камнем желчного протока. Билиарная патология имеет определенные признаки, схожие с другими патологиями ЖКТ. Больной человек часто испытывает позывы к дефекации. При этом стул жидкий с характерной консистенцией. Могут присутствовать частички непереваренной пищи.
При данном виде панкреатита нередко возникает рвота. Она может сопровождаться тяжестью в желудке и болями, напоминающими собой спазм. Длительное отсутствие аппетита провоцирует похудение. Жидкий стул, который сопровождает больного человека ежедневно, приводит к тому, что нарушается всасывание жиров и полезных микроэлементов.
Кожные покровы становятся желтыми. Отличием билиарного поражения от других видов панкреатитов разной этиологии является повышение температуры тела и постоянное присутствие тошноты. Другими симптомами патологии могут быть боли в суставах, общее плохое самочувствие, слабость и присоединение депрессивного расстройства.
Даже небольшие порции пищи могут вызвать отвращение и тошноту. Возникновение билиарного панкреатита, симптомы которого бывают настолько ярко выражены, что требуют срочного врачебного вмешательства, может быть первичным и вторичным. Патология порой переходит в хроническую форму с длительным тяжелым течением.
При постановке диагноза важно исключить неспецифический язвенный колит, воспалительные процессы в желудке и патологии печени. Определение заболевания происходит при помощи УЗИ брюшной полости и эндоскопического исследования
Консервативное лечение билиарного панкреатита
Медикаментозное лечение патологии зависит от формы и стадии заболевания. В период обострения необходимость снять болевой синдром и стабилизировать состояние больного.
Борьба с болью и симптоматическая терапия
Купировать приступ помогают наркотические и ненаркотические анальгетики, спазмолитики, блокада солнечного сплетения. Применяют как инъекционные, так и таблетированные формы лекарственных средств.
Обезболивающие препараты
В качестве обезболивающих препаратов в лечении билиарного панкреатита применяют:
- Аспирин, Диклофенак, Ибупрофен, Пироксикам (ненаркотические средства);
- Антаксон, Седальгин-Нео, Трамадол (наркотические препараты);
- Бупивакаин, Триамцинолон, Метилпреднизолон (для блокады солнечного сплетения).
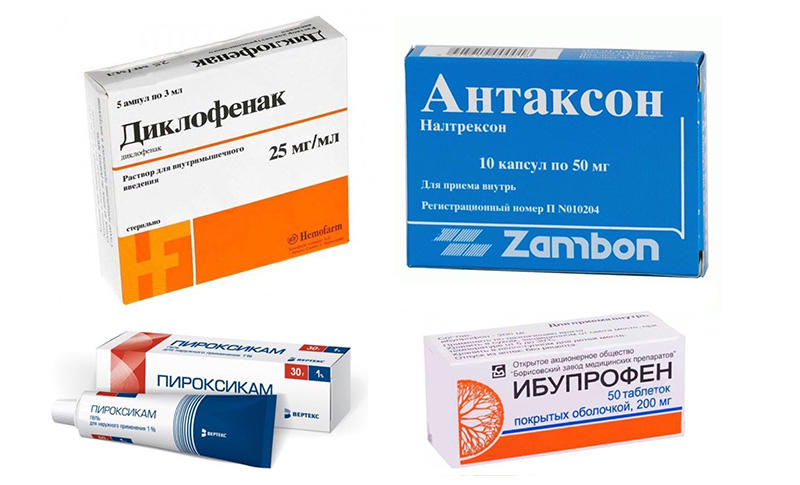
Подбор анальгезирующих средств производит врач, на основе клинических проявлений и индивидуальных особенностей организма.
Ферменты и их аналоги
Билиарнозависимые патологические изменения паренхимы поджелудочной железы влияют на работу пищеварительного тракта, ухудшая всасывание и усвоение жиров. При этом наблюдается тошнота, рвота, потеря аппетита, снижение массы тела и признаки гипертензии. Необходима срочная стабилизация процесса пищеварения, поэтому врач назначает панкреатические ферменты. К ним относятся Мезим, Фестал, Энзистал, Панкреатин.
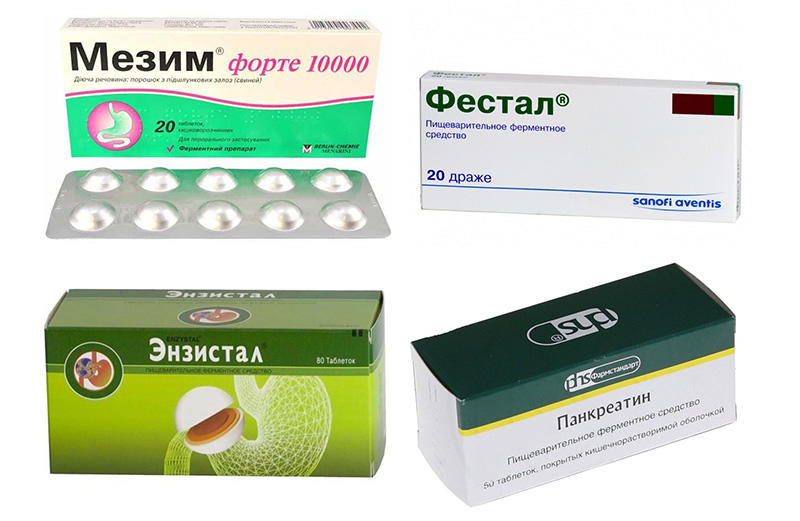
Одновременно с приемом ферментов поджелудочной железы рекомендуют блокаторы соляной кислоты. Это группа медикаментов, направленная на блокаду протонной помпы, благодаря которым снижается кислотность желудочного сока и уменьшается раздражающее действие на ткани железы. Сюда входят Ранитидин, Низатидин, Фамотидин, Омепразол.
Желчегонные средства
Желчегонные препараты в период обострения могут существенно усугубить ситуацию, вызывая реакцию со стороны раздраженных тканей поджелудочной. Средства для оттока избыточной желчи, на растительной основе и обладающие мягким действием, рекомендованы в период ремиссии. Наиболее назначаемым является Хофитол, в состав которого входит растительный экстракт артишока. Своевременный отток желчи предупреждает излишнюю ее концентрацию и предотвращает обострение билиарного процесса.
Спазмолитики
Медикаменты спазмолитики снимают спазм протока желчного пузыря, поджелудочной железы, Спастические состояния гладкой мускулатуры всегда сопровождаются сильным болевым синдромом, поэтому расслабляющее воздействие на мышечные волокна помогает купировать билиарнозависимый приступ и состояние пациента улучшается.
Гормонотерапия
С целью стабилизации состояния пациента и для снижения признаков интоксикации непереваренными микронутриентами в терапии билиарнозависимого панкреатита применяют синтетический заменитель пептидного гормона роста – Октреотид. Этот препарат выпускается в виде раствора для подкожного и внутривенного введения и оказывает спазмолитическое действие. Кроме того, Октреотид обладает дополнительным воздействием на организм:
- Снижает выработку серотонина, что при лечении билиарного панкреатита препятствует интоксикации организма.
- Подавляет выработку трипсина, который, при билиарнозависимом воспалении паренхимы, оказывает на нее разрушающее действие.
- Снижает кислотность желудочного сока, уменьшает концентрацию соляной кислоты в двенадцатиперстной кишке.
- Нормализует гормональный фон за счет снижения выработки некоторых гормонов.
Такое комплексное воздействие на организм объясняет присутствие препарата в схеме лечения.
Противовоспалительная терапия
Применение нестероидных противовоспалительных средств обеспечивает снижение температуры тела, снимает отечность и боль. Прекращается билиарнозависимое развитие воспалительных изменений в паренхиме органа. В терапии панкреатита применяют Мовалис, Парацетамол, Кеторолак, антибиотики широкого спектра действия.
Все НПВС обладают побочным действием на организм, поэтому их прием проводят с осторожностью, под наблюдением врача в стационаре