Чем опасен и почему появляется пиелонефрит у беременных женщин
Содержание:
- Диагностика пиелонефрита у женщин
- Роль физиологических процессов
- Лечение пиелонефрита у беременных
- Лечение пиелонефрита у беременных
- Симптомы болезни гестационного пиелонефрита, диагностирование заболевания
- Основные причины
- Что предлагает народная медицина?
- Профилактика пиелонефрита во время беременности
- Лечение пиелонефрита при беременности
- Способы лечения
Диагностика пиелонефрита у женщин
Диагностика острого и хронического пиелонефрита основывается на лабораторных и инструментальных методах.
Лабораторные методы диагностики
Анализ мочи с бакпосевом на чувствительность выявленной микрофлоры к антибиотикам – основной и самый важный метод диагностики пиелонефрита. Основные цели исследования – выявить наличие в моче посторонних примесей (бактерий, лейкоцитов, эритроцитов, слизи, гноя, белка), определить тип возбудителя заболевания и его чувствительность к антибактериальным средствам. Для этого собирается средняя порция утренней мочи.
ВАЖНО! Перед сбором мочи на анализ необходимо тщательно подмыться. В идеале забор мочи на анализ должен проводиться с помощью катетера
В противном случае образцы будет загрязнены микрофлорой с кожи и из влагалища. Ценность такого исследования нулевая. Моча на анализ собирается ТОЛЬКО в специальный стерильный контейнер.
Посев мочи позволяет определить тип возбудителя и его чувствительность к антибиотикам. Для этого образец переносят в стерильную питательную среду, на которой будет расти колония патогенных бактерий. Спустя несколько дней ставят тест на чувствительность, позволяющий определить, какой антибактериальный препарат будет иметь максимальную эффективность.

Лабораторная диагностика пиелонефрита
ВАЖНО! Определение чувствительности возбудителя к антибиотикам позволяет проводить лечение наиболее рационально и эффективно. Отказ от этого метода диагностики может привести к осложнениям и хронизации инфекции
Забор мочи на микробиологический анализ проводится ДО начала применения антибиотиков.
Инструментальные методы диагностики пиелонефрита
Для инструментальной диагностики пиелонефрита применяют практически все доступные методы – УЗИ, МРТ, МСКТ, экскреторную урографию и др.
Инструментальное исследование почек любым указанным выше методом позволяет выявить острый воспалительный процесс. При этом оценивается состояние органа, определяются его размеры, выявляется наличие очагов воспаления, кист, абсцессов, расширения чашечно-лоханочной системы, оценивается состояние окружающих почку тканей.
Осложнения пиелонефрита
При неправильной диагностике и лечении, при позднем обращении за медицинской помощью, при наличии у больного иммунодефицита, во время беременности значительно возрастает риск развития осложнений острого пиелонефрита.
Осложнения острого пиелонефрита:
· Абсцесс почки, абсцесс паранефральной клетчатки;
· Сепсис или заражение крови;
· Тотальное поражение почки (эмфизематозный пиелонефрит) агрессивной микрофлорой;
· Острая почечная недостаточность;
· Бактериальный септический шок.
Все осложнения пиелонефрита требуют экстренной госпитализации.
Гестационный пиелонефрит при беременности
Беременность приводит к физиологическим и анатомическим изменениям в женской мочеполовой системе. Увеличивающаяся матка сдавливает мочевой пузырь, оказывает давление на мочеточники, что приводит к нарушению оттока мочи. Изменяются физико-химические свойства мочи. В ней появляется незначительное количество глюкозы и аминокислот. Такая среда более благоприятна для бактерий. В результате моча теряет свойство поддерживать стерильность мочевыводящих путей.
Беременность сопровождается снижением общей сопротивляемости организма к инфекциям из-за физиологической иммуносупрессии. В результате любой патогенный микроорганизм имеет больше шансов вызвать заболевание, избежав “санкций” иммунной системы.
Растущая матка приводит к увеличению окружности талии, что затрудняет проведение мероприятий по соблюдению надлежащей гигиены. Создаются условия для проникновения инфекции в мочеиспускательный канал и мочевой пузырь.
Высокий уровень прогестерона способствует снижению тонуса мочеточников и приводит к их расширению, что увеличивает риск возникновения везико-уретерального рефлюкса (пузырно-мочеточниковый рефлюкс — обратный заброс мочи из мочевого пузыря в мочеточники и почки). Происходит расширение чашечно-лоханочной системы, нарушается пассаж мочи из почек в мочевой пузырь. Пузырно-мочеточниковый рефлюкс создает условия для возникновения восходящей инфекции мочевыводящих путей.
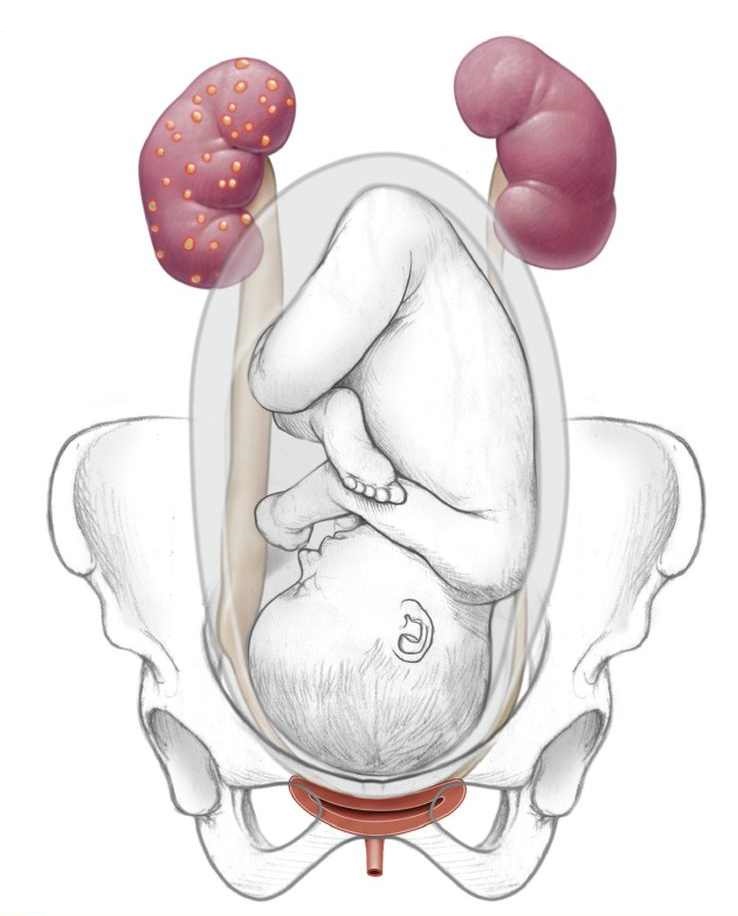
Строение мочевыделительной системы в период беременности
Совокупность этих факторов увеличивает риск возникновения пиелонефрита во время беременности. По этой причине острый пиелонефрит при беременности также называют гестационным. (от лат. gestatio – вынашивать, носить на себе).
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита
В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы
Лечение пиелонефрита у беременных
Уничтожение инфекции и восстановление мочеиспускания – основные задачи лечения пиелонефрита у пациенток беременности. Медикаменты подбирают с учетом чувствительности бактерий и триместра беременности.
Антибиотики
На ранних сроках беременности бактериальную инфекцию лечат защищенными пенициллинами. Малотоксичные антибиотики не оказывают влияния на внутриутробное развитие плода. В первом триместре гестации используются:
- Аугментин;
- Амокси-апо-клав;
- Клавам;
- Бетаклав;
- Тераклав.
Начиная с четвертого месяца беременности, разрешается использовать макролиды и цефалоспорины:
- Спирамицин;
- Цефотаксим;
- Абитракс;
- Цефтриаксон;
- Лораксим.
В течение беременности не применяются фторхинолоновые антибиотики. В первом и последнем триместрах нельзя использовать сульфаниламиды.
Вспомогательные лекарства
Для облегчения симптомов пиелонефрита, укрепления иммунитета и устранения интоксикации применяются:
- анальгетики (Бофен, Нурофен) – купируют почечные колики, дискомфорт в пояснице;
- уросептики (Фитолизин, Канефрон) – уничтожают инфекцию в мочевых путях, предупреждают цистит и уретрит;
- спазмолитики (Спазоверин, Но-Шпа) – расслабляют гладкую мускулатуру, препятствуя повышению тонуса матки и преждевременным родам;
- витамины (Элевит Пронаталь, Прегнавит) – восполняют дефицит биоактивных веществ, стимулируют организм на борьбу с инфекцией.

Перед тем как лечить пиелонефрит лекарствами, консультируются с акушером-гинекологом или нефрологом. Нерациональная терапия чревата нарушениями в развитии плода.
Диета и питьё
Совместно с лекарственной терапией назначается диета. В первом и во втором триместре нужно употреблять больше витаминизированных фруктов и овощей:
- крыжовник;
- смородину;
- огурцы;
- морковь;
- дыню;
- свеклу;
- груши;
- яблоки;
- арбузы;
- виноград.
Из рациона исключают уксус, пряности и жирные блюда. В последнем триместре рекомендованы кисломолочные продукты, фруктовые морсы и компоты. Чтобы уменьшить отеки и выраженность гипертонии, отказываются от поваренной соли.
Постельный режим
Пиелонефрит у беременных протекает в тяжелой форме. Чтобы предотвратить осложнения и улучшить самочувствие, пациентки должны соблюдать постельный режим:
- при воспалении почек показан полный покой в течение 7 дней;
- чтобы избежать застоя жидкости, спят на здоровом боку;
- для предупреждения отеков под ноги подкладывают подушку.
В горизонтальном положении восстанавливается кровообращение в тазовых органах, что способствует выздоровлению.
Когда необходимо хирургическое вмешательство
Операция требуется при гнойном воспалении почечной паренхимы, образовании карбункулов. При беременности отдают предпочтение органосохраняющим операциям:
- декапсуляция почки – снятие внешней оболочки органа с целью уменьшения давления на воспаленную паренхиму;
- дренаж абсцесса – вскрытие гнойника с последующим удалением из очага поражения гнойного содержимого.

Если пиелонефрит протекает в тяжелой форме, грозит прерыванием беременности, прибегают к нефрэктомии – удалению пораженной почки.
Лечение пиелонефрита у беременных
Если будущая мать заподозрила у себя проблемы с почками, ей нужно сразу же записаться на прием к урологу. Самостоятельно вылечить пиелонефрит практически невозможно, это грозит тяжелыми последствиями для плода и самой женщины. Не стоит опасаться, что терапия повредит малышу, ведь ее отсутствие гораздо хуже скажется на развитии ребенка.
Терапия зависит от срока беременности. Врачи назначают разные лекарственные препараты в зависимости от срока, это обусловлено их возможным воздействием на плод.
Совместно с медикаментозным лечением пациентке важно соблюдать диету. Пить нужно не меньше 2 литров в день
Необязательно выпивать именно воду, можно заменить ее морсами, отварами трав, компотами.
Если в мочевыделительных органах образовались гнойные очаги – абсцессы, то потребуется оперативное вмешательство. Удаляется или пораженная часть органа, или весь орган целиком. Перед операцией доктор решает, можно сохранить беременность или лучше ее прервать. Менее радикальным способом терапии является катетеризация мочеточников. Она позволяет улучшить отток мочи и уменьшить воспаление.
Врачи рекомендуют выполнять специальные упражнения, которые помогают снизить нагрузку на почки. Например, пациентке предписывается вставать на четвереньки на 10 минут 5–6 раз. Лежать разрешается только на здоровом боку, подложив под ноги подушечку.
Хронический пиелонефрит допускает терапию в домашних условиях. Острая форма и обострение хронической предполагают немедленную госпитализацию и лечебные мероприятия в условиях стационара.
В первом триместре
Урологическое воспаление лечится только антибиотиками. Невозможно избавиться от патогенных микроорганизмов без применения таких препаратов. Многие мамы пугаются, когда врач назначает столь мощные средства, и их страхи оправданы, ведь в первом триместре еще не успел сформироваться плацентарный барьер, а значит, любые вещества, попадающие в материнский организм, проникнут и в тело эмбриона. Страшиться не стоит, ведь существуют препараты, которые не причиняют вреда ребенку.
В таблице представлена информация о разрешенных в первом триместре лекарствах:
| № п/п | Название | Действующее вещество | Принцип действия |
| 1 | Ампициллин | Ампициллин – антибиотик из группы полусинтетических пенициллинов | Подавляет синтез клеточной стенки бактерий. Эффективен против стафиллококков, стрептококков, энтерококков. |
| 2 | Амоксиклав | Амоксициллин, клавулановая килота | Обладает широким антибактериалтным действием по отношению к грамположительным и грамотрицательным микроорганизмам. |
| 3 | Но-Шпа (см. также: разрешен ли препарат «Но-шпа» в первом триместре беременности?) | Дротаверин | Обезболивающее, оказывает спазмолитическое воздействие на гладкую мускулатуру. |
| 4 | Парацетамол | Парацетамол | Анальгетик, антипиретик, обладает слабым противовоспалительным и жаропонижающим воздействием. |
Ни в коем случае нельзя назначать препараты группы фторхинолонов, например Нолицин. Также запрещено лечить беременную женщину тетрациклинами (Окситетрациклин, Хлортетрациклин), Бисептолом, Левометицином.
Во втором триместре
Во втором триместре список препаратов, разрешенных для лечения гестационного пиелонефрита, значительно расширяется. Это объясняется несколькими причинами. Во-первых, уже сформировалась плацента, которая способна защитить плод. Во-вторых, активная закладка органов закончена, плод сформирован и продолжает расти и развиваться.
В таблице представлен список разрешенных на втором триместре препаратов:
| № п/п | Название | Действующее вещество | Принцип действия |
| 1 | Цефазолин | Цефалоспориновый антибиотик | Активен по отношению к грамположительным аэробным микроорганизмам, но бесполезен по отношению к анаэробам. |
| 2 | Супракс | Цефиксим | Угнетает синтез клеточной мембраны микробов. |
| 3 | Нитроксолин | Производное 8-оксихинолина | Ингибирует синтез бактериальной ДНК. |
| 4 | Сумамед | Азитромицин | Антибиотик группы макролидов-азолидов, подавляет синтез белка микроба. |
| 5 | Эритромицин | Антибиотик группы макролидов | Аналогичен Сумамеду. |
| 6 | Спазмалгон | Метамизол натрия, Питафенон, Фенпивериния бромид | Болеутоляющее, жаропонижающее, противовоспалительное, спазмолитическое действие. |
| 7 | Баралгин | Метамизол натрия | Анальгетик, антипиретик. |
В третьем триместре
В третьем триместре разрешено принимать практически все те препараты, которые допустимы на более ранних сроках, однако есть исключения. Антибиотики из группы цефалоспоринов можно пить только до 36 недели. Позже они могут негативно повлиять на родовую деятельность матери и спровоцировать возникновение опасной ситуации для плода перед и во время родов. К цефалоспоринам относятся Цефазолин и Супракс.
Симптомы болезни гестационного пиелонефрита, диагностирование заболевания
- У многих женщин жалобы часто отсутствуют, а патологические изменения выявляются во время лабораторного обследования (лейкоциты и бактерии в моче). При посеве обычно определяется стремительный рост кишечной палочки, реже — стафилококка.
- Гестационный пиелонефрит у беременных может сопровождаться сильными болями в области поясницы, дискомфорт усиливается при длительном пребывании на ногах.
- При обострении повышается температура.
- Учащенное мочеиспускание типично для нормально протекающей беременности. В случае пиелонефрита позывы могут иметь императивный характер, а само мочеиспускание быть болезненным.
- Частый спутник заболевания – повышенное АД.
- Отеки ног у женщин в положении считаются нормальным явлением. Далеко не всегда это связано с патологией мочевой системы. Такой симптом может указывать на нарушение венозного оттока. Отечность при пиелонефрите обычно усиливается, возникает одутловатость лица.
- Головные боли, быстрая утомляемость, чувство слабости в утренние часы — все эти признаки лишь дополняют клиническую картину.
Пиелонефрит может характеризоваться с том числе резями в паху
Пропадает аппетит. Появляются боли в области талии, отдающие в пах и ногу. Частое мочеиспускание. Чтобы облегчить состояние, женщина ложится на здоровый бок и подгибает ноги в коленях. Чтобы избежать осложнений, беременная женщина обязательно должна обратиться в консультацию, где гинеколог выпишет направление на анализы.
Диагноз ставится по анализу крови и мочи, которая обязательно должна собираться согласно правилам и диагностироваться по нескольким методикам.
- Анализ мочи по Нечипоренко. Повышенный белок, повышенные лейкоциты, эритроциты, цилиндры. Нормальным считается количество лейкоцитов — 4 тысячи, эритроцитов −2 тысячи.
- Проба Земницкого. Больная собирает мочу каждые три часа. Подсчитывается удельный вес мочи, а он при патологии снижается. Важным фактором подтверждения заболевания — ночной диурез выше дневного. Бактериурия — также важный симптом при пиелонефрите.
- Биохимический анализ показывает общее количество белка.
Все эти «страшилки» можно не допустить, планируя беременность заранее. Перед зачатием ребенка санируют мочевыделительные пути, так как анатомия женских органов такова, что инфекции легко попадают к почкам. Приводят в порядок ротовую полость, убирают кариозные поражения зубов.
Планирование беременности поможет избежать многих проблем, в том числе, снизит риск появления пиелонефрита
Подлечивают, если таковые имеются, носоглоточные заболевания и их остаточные явления. Нужно максимально подготовить себя к беременности, чтобы она проходила без патологий. Желательно укрепить иммунитет и насытить организм витаминами.
Профилактические мероприятия проводятся и на первых неделях беременности, когда плод только-только зародился и еще не влияет на организм будущей мамы.
Крепкого здоровья вам и вашему малышу, дорогие женщины!
Основные причины
Вышеперечисленные бактерии являются частью естественной микрофлоры человека. Под воздействием определенных факторов, ранее мирно дремавшие кокки или палочки, способны активизироваться. Они начинают размножаться и выделять в процессе своей жизнедеятельности токсические соединение, усиливающие воспалительные процессы.
Пиелонефрит при беременности развивается из-за многочисленных изменений в организме женщины. Растущая матка постепенно сдавливает почки, снижая их функциональную активность. Мочевыводящие пути также испытывают повышенную нагрузку. При сдавливании мочеточников нарушается их способность обеспечивать полноценный отток урины, она начинает застаиваться. Такие условия создают благоприятную среду для активного размножения микроорганизмов. Активный рост матки происходит во втором триместре беременности, поэтому подавляющее число диагностируемых случаев пиелонефрита приходится на этот период.
Во время вынашивания ребенка железы эндокринной системы продуцируют повышенное количество биологически активных веществ. Одной из причин возникновения пиелонефрита при беременности является изменение гормонального фона женщины. Значительная концентрация эстрогена и прогестерона внутри кровяного русла снижает возбуждение нервных центров и гладкомышечной мускулатуры:
- мочевого пузыря;
- мочеиспускательного канала;
- мочеточников.
Такое состояние провоцирует нарушение мочеотделения, приводит к длительному застою мочи и размножению патогенных бактерий, возбудителей пиелонефрита.
Вероятность развития инфекционного заболевания выше у тех женщин, которые имеют в анамнезе воспалительные патологии мочевыделительной системы. Если перед зачатием будущая мать не обследовалась на наличие цистита, пиелонефрита, гломерулонефрита, то она находится в группе риска. Одной из причин заболевания может стать плохая сопротивляемость организма. Небольшое похолодание, малоподвижный образ жизни, несбалансированное питание провоцируют повышение активности микробов.
Что предлагает народная медицина?
Одновременно с медикаментозными препаратами можно лечиться народными средствами, основанными на лекарственных свойствах трав. В аптеках продаются специальные почечные сборы, помогающие снять воспаление и улучшить отток мочи. Однако можно заваривать и самостоятельно собранные травы. Главное, перед употреблением фитосредств проконсультироваться с доктором, чтобы не навредить своему здоровью.
Рецепты приготовления целебных отваров:
| № п/п | Название | Ингредиенты | Способ приготовления |
| 1 | Отвар шиповника | 100 г сушеных ягод, 1 л кипятка | В кастрюльку с кипящей водой засыпать ягоды шиповника и держать на плите в течение 5 минут. Настоять отвар 3 часа и употреблять в течение дня. |
| 2 | Настой чабреца | 5 г чабреца, стакан кипятка | Залить чабрец кипятком и поставить настаиваться 20 минут. Процедить настой и выпивать по 2 столовые ложки четырежды в сутки. |
| 3 | Овсяный отвар | Стакан крупы, 1 литр воды | Залить овес водой, довести до кипения и держать на плите 2–3 часа до вываривания в клейкую массу. Выпивать перед приемом пищи по полстакана 2–3 раза в день. |
Профилактика пиелонефрита во время беременности
Чтобы пиелонефрит не беспокоил будущую маму, ей необходимо соблюдать профилактические правила, которые заключаются в:
- Умеренной физической активности. Ежедневно нужно гулять на свежем воздухе не менее 1 часа;
- Занятиях специальной гимнастикой. Найти курсы для беременных сегодня можно практически в каждом фитнес-центре. Благодаря физическим упражнениям, можно укрепить спинные мышцы, улучшить тонус внутренних органов и, тем самым, предотвратить воспалительные процессы в почках;
- Если до беременности женщина уже болела почечными заболеваниями, то, уже с ранних сроков, ей нужно соблюдать диету, которая способствует оттоку мочи;
- Необходимости соблюдения питьевого режима;
- Опорожнении мочевого пузыря не реже, чем каждые 3-4 часа.
Только внимательно относясь к своему здоровью и соблюдая профилактику пиелонефрита, беременная может предотвратить развитие заболевания. Но, если все же его симптомы появились, необходимо как можно быстрее посетить врача и предпринять необходимые меры для устранения патологии.
- Как определить внематочную беременность?
- Плохой анализ мочи при беременности
- Как лечить ГРИПП при беременности?
Лечение пиелонефрита при беременности
Чем лечить пиелонефрит при беременности, может сказать только врач. Самолечение в данном случае может только усугубить состояние женщины и нанести вред ребенку. К разрешенным в данный период антибактериальным препаратам относят:
- Ампициллин;
- Цефалоспорины;
- Оксациллин;
- Гентамицин.
Важно! Лечение должно проводиться в стационарных условиях под медицинским контролем
- Независимо от степени болезни, пациентке назначают спазмолитики и обезболивающие препараты. Отказаться от них в некоторых случаях помогает акупунктура;
- Чтобы снизить давление на мочеточники и обеспечить отток мочи, женщине рекомендуется спать на боку, избегая положения на спине;
- На протяжении дня медики советуют становиться в коленно-локтевую позу и задерживаться в ней до 10 минут. Если такие способы не приводят к улучшению состояния будущей мамы, то ей может быть назначена катетеризация мочеточника или дренирование мочи из поврежденной почки;
- Если заболевание сопровождается нагноением, то необходимо удаление фиброзной капсулы или даже больного органа;
- В случае, если заболевание оказалось очень запущенным, врач может принять решение о необходимости искусственного прерывания беременности;
- Общеукрепляющая терапия включает в себя прием успокоительных препаратов и витаминно-минеральных комплексов;
- Очень важными являются соблюдение специальной диеты и питьевого режима. Диета заключается в полном исключении из рациона жирного, жареного, соленого, острого, копченого, различных приправ (а о том, какая диета будет полезна любой маме на протяжении беременности, узнайте из статьи Секреты правильного питания для будущей мамы>>>);
- Если у беременной нет отеков, а артериальное давление находится в пределах нормы, то ежедневно ей рекомендуется выпивать по 2-3 литра жидкости. Для этого подходит негазированная вода, клюквенный или ягодный морс, компот из сухофруктов, кисель. А вот от кофе и крепкого чая на период лечения необходимо полностью отказаться;
- Также беременным не рекомендуются различные мочегонные чаи, особенно, если в их составе есть солодка и толокнянка (подробнее о приеме трав читайте в статье Травяной чай при беременности>>>). А вот отвар овса может оказаться настоящей находкой. Он снимает воспаление и, вместе с тем, не оказывает влияния на тонус матки.
Чтобы его приготовить, необходимо 1 стакан крупы залить 1 литром холодной воды и прокипятить в течение 2 часов. После того, как отвар полностью остынет, его нужно процедить и пить перед едой по 0,5 стакана.
Беременным с диагнозом пиелонефрит необходимо следить за своим питанием и не допускать возникновения запоров. В основе рациона должны преобладать свежие овощи и фрукты, кисломолочные продукты небольшой жирности. В помощь вам будет статья: Овощи при беременности>>>.
Способы лечения
Лечебные мероприятия преследуют цели:
- борьба с инфекционным агентом и купирование всех симптомов болезни;
- коррекция работы мочевыводящего тракта;
- нормализация показателей мочи и крови на лабораторном уровне;
- максимальная профилактика возможных осложнений и последующих рецидивов пиелонефрита.

Гестационный пиелонефрит требует тщательного наблюдения и, как правило, приводит к госпитализации беременной
Госпитализация показана в следующих случаях:
- обострение хронической формы пиелонефрита;
- к клинике болезни присоединились симптомы гестоза;
- имеются выраженные нарушения в работе почек;
- по УЗИ видны явные признаки гипотрофии ребенка;
- бессимптомная бактериурия не поддается адекватной терапии.
Немедикаментозная тактика
Беременным рекомендовано нахождение в коленно-локтевой позе по 15-20 минут не менее 4-5 раз в сутки.

В рацион вводятся продукты с большим содержанием витаминов (черная смородина, персик, виноград, морковь и другие), рекомендован бруснично-клюквенный морс.
Сон должен быть только на здоровом боку.
Медикаментозная тактика
Антибактериальные средства назначаются в самом начале обнаружения болезни, так как это определяет дальнейший прогноз и предупреждает осложнения. В I триместре разрешен прием аминопенициллинов, в первую очередь защищенных, а в II и III триместрах не запрещено употребление цефалоспаринов и макролидов. Длительность курса терапии в среднем составляет 2 недели.
Симптоматические средства:
- детоксикация проводится путем применения протеинов и альбуминов;
- в период выраженного спастического компонента назначаются спазмолитики (например, но-шпа);
- мочегонная терапия включает в себя прием почечного чая, отвара толокнянки.
Хирургическое лечение
Если консервативная терапия не приносит необходимо эффекта или положительно не влияет на самочувствие беременной, то прибегают к катетеризации мочеточников, чтобы восстановить выведение мочи. Когда существует подозрение на развитие абсцессов или карбункула в тканях почки, проводят эндоскопическое или полостное вмешательство.
Нельзя пренебрегать посещениями к гинекологу в период всей беременности, ведь именно от своевременной диагностики любых отклонений будет зависеть здоровье вашего будущего малыша