Гломерулонефрит у женщин: симптомы, причины и лечение заболевания
Содержание:
- Острый гломерулонефрит при беременности, что делать, каковы риски для матери и ребенка?
- Лечение хронического гломерулонефрита
- Медицинские новости
- Общая информация о заболевании
- Причины
- Лечение и его виды
- Классификация патологии: виды и формы
- Классификация острого гломерулонефрита
- Что происходит при гломерулонефрите в почках?
- Симптоматика клубочкового нефрита
- Диагностика хронического гломерулонефрита
Острый гломерулонефрит при беременности, что делать, каковы риски для матери и ребенка?
беременностьстрессовв одном случае из тысячи беременностейострый гломерулонефрит у беременных развивается крайне редкоповышенный уровень глюкокортикостероидов. родыкесарево сечениевыкидышамСимптомы острого гломерулонефритатоксикозагестозаДифференциальный диагноз острого гломерулонефрита и гестоза второй половины беременности.
| Критерии диагностики | Острый гломерулонефрит | Гестоз второй половины беременности (поздний токсикоз) |
| Что происходит? | Иммунные комплексы поражают сосуды почечных канальцев, способствуя их сужению и нарушению фильтрующей функции почек. | Точная причина развития позднего токсикоза до сих пор медикам не известна. Предполагают генетическую предрасположенность и несовместимость матери и плода. К предрасполагающим факторам относят вегето-сосудистую дистонию, ожирение, сахарный диабет и прочие заболевания. |
| Начало заболевания | Острый гломерулонефрит развивается после перенесенных бактериальных или вирусных инфекций, воздействия других факторов развития гломерулонефрита. | Поздний токсикоз возникает во второй половине беременности, его развитию не предшествуют какие-то инфекции, выраженность симптомов напрямую зависит от нарушения диеты и режима питания. |
| Симптомы |
|
|
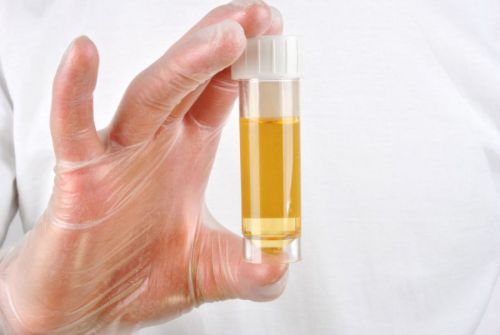
| Общий анализ мочи |
|
|
Осложнения острого гломерулонефрита во время беременности
- Высокий риск развития осложнений имеют половина беременных женщин с острым гломерулонефритом, у которых увеличивается уровень азота, мочевины и креатинина в крови (азотемия) и/или повышается артериального давления, а также развивается нефритический синдром (отеки, потеря эритроцитов с мочой, белок в моче, повышение артериального давления и так далее). Для беременности азотемия опасна выкидышами, мертворождениями, тяжелыми патологиями плода, отслойкой плаценты и маточными кровотечениями. Для будущей матери такое состояние угрожает развитием острой почечной и/или сердечной недостаточности, эклампсии и так далее, угрожает ее жизни. Поэтому при нарастании азота рекомендовано прерывание беременности.
- Средний риск развития осложнений имеют от 25 до 50% беременных женщин с нефротическим синдромом. При этом нет азотемии, но наблюдаются отеки, появляется белок в моче и падает уровень белковых фракций в биохимическом анализе крови. Плод испытывает внутриутробную гипоксию за счет плацентарной недостаточности. В этом случае рекомендовано прерывание беременности, если нет улучшений на проведенную терапию.
- Низкий уровень риска осложнений бывает только при латентной форме острого гломерулонефрита (без клинических проявлений). При этом прогноз вынашивания здорового малыша и родоразрешения более благоприятный, риск развития осложнений для женщины и плода составляет менее чем 25%. При первых симптомах осложнений гломерулонефрита рекомендовано прерывание беременности.
Лечение острого гломерулонефрита во время беременности:
- госпитализация в гинекологическое отделение или родильный дом;
- постельный режим;
- строгая диета с ограничением белка;
- минимальное употребление жидкости;
- препараты, снижающие артериальное давление;
- аспирин;
- витамины;
- Канефрон;
- другие препараты по жизненным показаниям.
Можно ли беременеть при остром гломерулонефрите?Беременность можно запланировать
Лечение хронического гломерулонефрита
| Вид лечения | Цель | Практические сведения |
| Устранить источник хронического воспаления, который является пусковым фактором аутоиммунного поражения почек |
|
|
| Снизить нагрузку на почки. Физическая активность ускоряет обменные процессы, которые ведут к ускорению формирования токсических для организма азотистых соединений. | Больному рекомендуется находиться с лежачем положений, без крайней необходимости не вставать с постели. | |
| Нарушение работы почек приводит к изменению электролитного баланса крови, потере нужных организму питательных веществ и накоплению вредных токсических. Адекватная диета позволяет снизить неблагоприятное воздействие вышеперечисленных факторов. | Стол номер 7 Особенности питания:
|
|
| Улучшение текучести крови. При воспалении в почечных клубочках создаются условия для формирования в их сосудах тромбов и закупорки их просвета. Препараты данной группы предотвращают этот процесс. |
|
|
| Нестероидные противовоспалительные препараты | Имеются сведения, что индометацин и ибупрофен оказывают влияние на активность иммунного ответа. Подавление иммунного поражения почек приводит к улучшению состояния почек. | Индометацин
|
| Средства подавляющие активность иммунной системы оказывают благоприятный эффект при гломерулонефрите. Снижая активность иммунной реакции, эти препараты подавляют разрушительные процессы в почечных клубочках. | Стероидные препараты:
Цитостатические препараты:
|
|
| При развитии почечной недостаточности может наблюдаться задержка жидкости в организме, а так же изменение концентрации гормонов, вырабатываемых почками. Эти изменения часто приводят к стойкому повышению артериального давления, которое возможно снизить лишь медикаментозно. |
|
|
| Затрудненный кровоток в воспаленных клубочках почек, накопление в почечных канальцев клеточных элементов крови требует активизации тока жидкости в нефроне. Потому, мочегонные препараты могут оказывать положительный эффект при гломерулонефритах. |
|
|
| В том случае, если у больного гломерулонефритом сохраняется хронический очаг инфекции (хронический гайморит, синусит, эндометрит, уретрит, тонзиллит), необходима его санация антибактериальными препаратами. | В каждом конкретном случае вид антибиотика подбирается лечащим врачом индивидуально в зависимости от следующих факторов:
|
Медицинские новости

Мигрень широко распространена во всем мире, изучена лучше других типов головной боли и является второй ведущей причиной потерянных лет жизни . На сегодняшний день в России от этого заболевания страдают более 20 миллионов человек. При этом большинство из них не знают о своем диагнозе…
Фотовыставка «Видеть главное», посвященная пациентам с псориазом, открылась на портале МБОО «Кожные и аллергические болезни» в виртуальном формате. «Видеть главное» — это 12 портретов, выполненных в технике стерео-варио, которая позволяет увидеть фото со следами псориаза и без них в зависимости от того, под каким углом смотрит посетитель.
Статистика показывает, что ишемическая болезнь сердца и инсульт уносят больше всего человеческих жизней во всем мире. Коронавирус COVID-19 — серьезное явление, но про здоровье других органов в тоже время забывать не стоит. На здоровье сердца влияет не так много факторов…

Александровскую больницу закрыли на карантин по постановлению главного санитарного врача Санкт-Петербурга. Это связано с тем, что в этой больнице умер 55-летний пациент с подтвержденным коронавирусом Covid-2019

В Улан-Удэ в инфекционную больницу поступил мужчина с подозрением на коронавирус. Взятые на исследования материалы крови направлены в Новосибирск, так как в Улан-Удэ такие тесты не делают. Результаты исследований будут готовы вечером 27 января.
Общая информация о заболевании
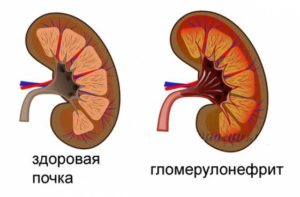 Гломерулонефрит — заболевание почек, возникающее в результате чрезмерной иммунной реакции на инфекции, либо же на собственные клетки.
Гломерулонефрит — заболевание почек, возникающее в результате чрезмерной иммунной реакции на инфекции, либо же на собственные клетки.
Болезнь приводит к нарушению производства первичной мочи, вследствие чего в организме задерживается вода и продукты обмена. На фоне этого развивается гипертензия и почечная недостаточность.
Развитию острой формы гломерулонефрита предшествует инфекционное заболевание, вызванное бактериями из рода стрептококков. Это может быть тонзиллит, ангина, скарлатина, пиодермия.
Причинами болезни могут стать отравление алкоголем, наркотиками, химическими растворителями и красителями, а также некоторыми лекарствами.
Симптомами болезни является повышение температуры тела, уменьшение мочеиспускания. Моча больного может стать темно-коричневой или чёрной, что является свидетельством присутствия в ней крови.
Вследствие задержки жидкости развивается гипертония.
Причины
Это опасная патология, возникающая как самостоятельное заболевание (первичная форма) или на фоне системных (вторичная форма). Основная причина — осложнение острых и хронических заболеваний внутренних органов.
Первичное развитие гломерулонефрита начинается на 6-12 день после инфицирования. Толчком к болезни становятся следующие причины:
- Инфекционные возбудители ангины, гайморита и т.д. Главный патоген — бета-гемолитический стрептококк группы А. Также возможно влияние золотистого стафилококка Staphylococcus aureus, возбудителя менингита Neisseria meningitidis, стрептококка Streptococcus pneumoniae, токсоплазмы Toxoplasma gondii.
- Вирусы ВИЧ, Эпштейна-Барр, Коксаки.
- Интоксикация. Отравления ртутью, свинцом, алкоголем, продуктами переработки нефти, растворителями (бензин, ацетон).
- Введение иммуномодуляторов, вакцин, анаболиков.
Способствует развитию болезни воздействие низких температур: переохлаждение с последующим снижением защиты иммунной системы.
Причины вторичной формы: осложнения ревматоидного артрита, красной волчанки, васкулита, вирусного гепатита С, ВИЧ-инфекции, антифосфолипидного синдрома, эндокардита (инфицирование клапанов сердца).
Механизм развития аутоиммунной реакции такой:
- При попадании стрептококка или другого возбудителя в почки, организм вырабатывает антитела.
- Иммунные комплексы размещаются в почечных клубочках, активизируясь в ответ на воспаление в почечных тканях.
Получается, что защитные клетки организма борются с собственными тканями организма, повреждая их.
Причины аутоиммунных нарушений можно понять, рассмотрев формы хронической патологии:
- Мезангиопролиферативный нефрит. Второе название — иммуноглобулин А-нефропатия. Почечная ткань атакуется иммуноглобулинами группы А. Между сосудами клубочков образуется слой соединительной ткани. Ещё одно название заболевания — гематурический гломерулонефрит, так как основной его признак — кровь в моче. Анализы мочи показывают большое содержание эритроцитов.
- Мембранозная нефропатия. Выработка антител приводит к утолщению мембран клубочков, снижая их проницаемость.
- Мезангиокапиллярный нефрит. Второе название — мембранозно-пролиферативный гломерулонефрит. Очень опасная форма, часто связанная со злокачественными новообразованиями. В клубочках обнаруживаются посторонние клетки. Стенки капилляров утолщены.
- Липоидный (белковый) нефроз. Поражаются малые отростки подоцитов, окружающих сосуды клубочка. В результате патологии в почках скапливается белок.
- Фокально-сегментарный гломерулосклероз. Связан с разрастанием плотной рубцовой ткани в отдельных участках клубочка.
- Волчаночный нефрит. Осложнение системной красной волчанки.
Непрямые условия развития хронического гломерулонефрита — неудовлетворительная окружающая среда: нахождение в условиях сырости и при пониженных температурах, изнурительный физический труд, недостаточная продолжительность сна. Влажная прохладная среда ведет к «окопному» нефриту, становясь причиной нарушения кровоснабжения почек.
Лечение и его виды
Назначают лечение постстрептококкового гломерулонефрита после того, как выявили возбудителя и определили, от кого из родственников больной мог инфицироваться. Наблюдают за изменениями артериального давления, назначая антигипертензивные препараты.
Проводится строгая коррекция водно-солевого баланса для снижения отечностей в тканях и внутренних органах.
Постстрептококковый гломерулонефрит связан с бактериальной инфекцией, поэтому назначают антибиотикотерапию. Чаще применяют препараты пенициллиновой группы, такие как феноксиметилпенициллин и эритромицин. Применение этих медикаментозных средств показано при тонзиллите или фарингите, а также гнойничковых инфекциях кожи.
Практикуется применение стероидных гормональных препаратов, таких как:
- преднизолон;
- дексаметазон;
- адреналин;
- гидрокортизон.
Эти меры необходимы для того, чтобы подавить реакцию иммунной системы организма.
 Схема лечения ОПСГ антибиотиками
Схема лечения ОПСГ антибиотиками
Важным этапом лечения острого заболевания является соблюдение специальной диеты. Она основана на снижении количества потребляемого белка животного происхождения и введении в рацион большого количества растительной пищи. Исключается потребление соли. Также желательно отказаться от жареной, жирной и копченой пищи.
Классификация патологии: виды и формы
Хронический гломерулонефрит может иметь инфекционно-иммунную или неинфекционно-иммунную природу. В течении заболевания выделяют фазы обострения и ремиссии. По скорости развития патология может прогрессировать быстро (от 2 до 5 лет) или медленно (дольше 10 лет).
Хроническое воспаление может протекать в разных формах. В соответствии с основным синдромом выделяют следующие виды клинического течения:
- латентный — с преобладанием мочевого синдрома. Сопровождается умеренной отёчностью и небольшой гипертензией, в моче выявляются белок, эритроциты и лейкоциты. Встречается чаще всего — почти у половины пациентов;
- гипертонический, или гипертензионный. Диагностируют в 20% всех случаев хронического гломерулонефрита. Проявляется стабильно высоким артериальным давлением, полиурией (повышением объёма мочи, выделяемой в течение суток), ноктурией (ночными позывами к мочеиспусканию). В анализе мочи — высокий белок и изменённые эритроциты, плотность немного ниже нормы;
- гематурический — с преобладанием макрогематурии, то есть крови в моче. Встречается нечасто (5% от общего числа пациентов), проявляется высоким содержанием в моче изменённых эритроцитов;
- нефротический — с выраженным нефротическим синдромом. Диагностируют у четвёртой части всех больных. Проявляется сильной отёчностью, повышенным давлением, уменьшением количества суточной мочи. Показатели мочи: высокая плотность, протеинурия (высокий белок), в крови — снижение белка, высокое содержание холестерина;
- смешанный — с проявлениями нефротического и гипертонического синдромов.
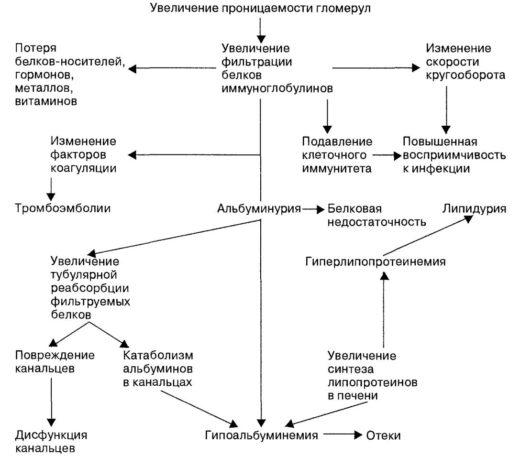
При разных формах гломерулонефрита в основе патологических изменений лежит единый механизм
Каждый из видов хронического воспаления клубочков протекает с последовательными периодами компенсации и декомпенсации фильтрующей функции почек.
Исходя из морфологических изменений в поражённых почках, также различают несколько основных типов заболевания:
- гломерулонефрит с минимальными изменениями;
- мембранозный — с резким отёком и расщеплением мембран клубочковых капилляров; разделяют очаговое и диффузное поражение мембран;
- пролиферативный интракапиллярный — проявляется разрастанием клеток внутреннего слоя капилляров клубочков и ткани, расположенной между сосудами (мезангия);
- пролиферативный экстракапиллярный — характеризуется образованием специфических полулуний вследствие разрастания эпителиальных клеток клубочковых капсул. Образования заполняют просвет капсул и сдавливают капилляры, нарушая в них кровообращение. Впоследствии полулуния замещаются соединительной тканью, что приводит к гибели гломерул. Этот тип гломерулонефрита имеет злокачественное течение;
- мембранозно-пролиферативный тип сочетает признаки пролиферативного и мембранозного поражения клубочков, при этом патологические изменения носят диффузный характер;
- склерозирующий, или фибропластический, тип. Такой хронический гломерулонефрит может стать исходом любой другой формы заболевания, при этом различают очаговую и диффузную разновидности.
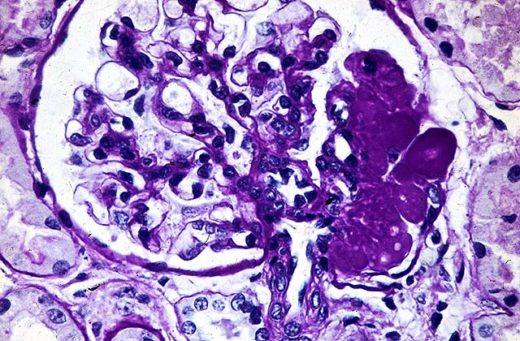
При хроническом гломерулонефрите клубочки, а затем и сами нефроны замещаются фиброзной тканью
Классификация острого гломерулонефрита
Острый гломерулонефрит, или патологическое диффузное поражение почечных клубочков, подразделяется на несколько видов в зависимости от причины заболевания, его стадии течения, совокупности симптоматики.
Разнообразие классификаций позволяет быстро диагностировать воспаление, провести оптимальную медикаментозную терапию. Различают следующие формы острого гломерулонефрита:
- Первичный. Инфекционное, сенсибилизирующее, токсическое воздействие провоцирует поражение почек. В свою очередь первичный воспалительный процесс подразделяется на инфекционно-иммунный и неинфекционный вид.
- Вторичный. Системные иммунные патологии вызывают деформацию почечных клубочков на фоне образования очагов воспаления.
- Идиопатический. Причины возникновения данной формы гломерулонефрита до сих пор не установлены.
Заболевание также характеризуется в зависимости от объема пораженных клубочков:
- Очаговый. Патология диагностируется при повреждении менее 50% почечных клубочков.
- Диффузный. Гломерулонефрит развивается при обширной деформации структурных элементов почек.
- Сегментарный. Заболевание частично затрагивает почечный клубочек.
- Тотальный. Клубочек почки полностью повреждается.
При проведении гистологических или цитологических исследований нефрологи классифицируют гломерулонефрит в соответствии с произошедшими морфологическими изменениями:
- Пролиферативный. Патология сопровождается разрастанием тканей клубочка, увеличением количества клеток.
- Пролиферативный эндокапиллярный. Заболевание протекает на фоне повышения количества эндотелиальных, мезангиальных структурно-функциональных строительных тканевых структур.
- Пролиферативный экзокапиллярный. При данной форме гломерулонефрита увеличивается париетальный эпителий.

Острый гломерулонефрит поражает почечные канальцы Для предстоящего лечения важна клиническая картина острой патологии. В зависимости от количества проявляющихся признаков гломерулонефрит подразделяется следующим образом:
- Классический развернутый. Характерная триада признаков полностью присутствует при диагностировании. У пациента возникают обширные отеки, давление в почках нарастает, в моче появляются сгустки крови.
- Бисиндромный. Заболевание сопровождается отечностью и почечной гипертензией.
- Моносиндромная. Патология проявляется только наличием крови в урине.
Для острого гломерулонефрита характерна циклическая форма, со стремительным началом симптоматики, а также латентная — вялотекущая, со смазанными признаками. По характеру течения заболевание классифицируется так:
- Острая форма. Длительность течения патологии не превышает несколько недель.
- Подострая форма, или ПГН. Заболевание развивается несколько месяцев.
- Хроническая форма. Гломерулонефрит проявляется негативными симптомами более года.
Острый диффузный гломерулонефрит относится к редко диагностируемым случаям воспаления почек. На долю хронической патологии приходится 95% патологий.
В зависимости от симптоматики, которая развивается на начальном этапе патологии, заболевание классифицируется следующим образом:
- Острый гломерулонефрит с нефритическим синдромом. Развивается почечная гипертензия, нарастает количество отеков, в урине появляется белок клеточные элементы крови.
- Острый гломерулонефрит с изолированным мочевым синдромом. Данная форма характеризуется лишь изменением состава мочи: в ней появляются кровяные сгустки. Отечности тканей и подъема почечного давления не диагностируется.
- Острый гломерулонефрит с нефротическим синдромом. У человека повышается содержание холестерина внутри кровяного русла, образуются обширная отечность, увеличивается уровень продуктов белкового распада в моче.
- Острый гломерулонефрит с эклампсией. Почечная гипертензия провоцирует постоянное повышение артериальной гипертензии, что в свою очередь способствует возникновению острой почечной недостаточности.
Разнообразная клиника требует особых подходов к медикаментозной терапии. При отсутствии лечения острая почечная недостаточность преобразуется в хроническую патологию с возможным сморщиванием почки.
Незалеченный кариес может стать причиной острого гломерулонефрита
Что происходит при гломерулонефрите в почках?
- Из за воспалительной реакции стенка сосудов клубочков происходят следующие изменения:
- Стенка сосудов почечного клубочка становится проницаемой для клеточных элементов
- Формируются микротромбы, которые закупоривают просвет сосудов клубочков.
- Замедляется или вовсе прекращается ток крови в сосудах пораженных клубочков.
- В просвет боуменовой капсулы попадают клеточные элементы крови.
- Клетки крови в просвете боуменовой капсулы закупоривают ее просвет.
- Клетки крови закупоривают просвет почечных канальцев.
- Нарушается весь процесс фильтрации крови и первичной мочи в пораженном нефроне (нефрон – это комплекс: почечный клубочек + Боуменова капсула+ почечные канальцы).
- Из-за нарушения кровотока в почечном клубочке происходит запустевание просвета его сосудов и замещение их соединительной тканью.
- В результате закупорки почечных канальцев клетками крови происходит запустевание их просвета и слипание стенок с замещением всего нефрона соединительно тканью.
- Постепенное «отмирание» нефронов ведет к снижению объемов фильтруемой крови, что и является причиной почечной недостаточности.
- Почечная недостаточность ведет к тому, что в крови накапливаются токсические вещества, а необходимые организму вещества не успевают возвращать в состав крови оставшиеся нефроны почек.
Причины хронического гломерулонефрита
- Общие инфекционные заболевания
- ангина, тонзиллит
- скарлатина
- инфекционный эндокардит
- септические состояния
- пневмококковая пневмония
- брюшной тиф
- менингококковая инфекция
- вирусный гепатит В
- инфекционный мононуклеоз
- эпидемический паротит (свинка)
- ветряная оспа (ветрянка)
- инфекции, вызванные вирусами Коксаки
- Ревматические и аутоиммунные заболевания:
- системная красная волчанка (СКВ)
- системные васкулиты
- болезнь Шёнлейна — Геноха
- наследственный лёгочно-почечный синдром
- Проведение вакцинации и переливание компонентов крови
- Интоксикация веществами:
- Отравление органическими растворителями
- алкогольные напитки
- отравление ртутью
- отравление свинцом
- Лучевая терапия, лучевая болезнь
Симптоматика клубочкового нефрита
Клиническая картина гломерулонефрита проявляется исходя из формы заболевания: ярче выражаются признаки отеков, «скачет» давление или происходят изменения в основном со стороны мочи.
Первые симптомы, спровоцированное инфекцией, острый гломерулонефрит дает через 2 – 3 недели после выздоровления от перенесенной болезни:
- боль в поясничной зоне;
- температура;
- тошнота, рвота;
- «лихорадочное» состояние;
- слабость, плохой аппетит;
- «мешки» под глазами, отеки на ногах;
- бледность;
- одышка;
- высокое АД;
- гематурия;
- резкая прибавка в весе;
- значительное уменьшение диуреза, которое проходит через несколько дней, оставляя взамен понижение концентрации мочи.
При латентном течении большинство из указанных признаков могут отсутствовать. Масса случаев бессимптомного гломерулонефрита выявляются случайно при сдаче анализов.
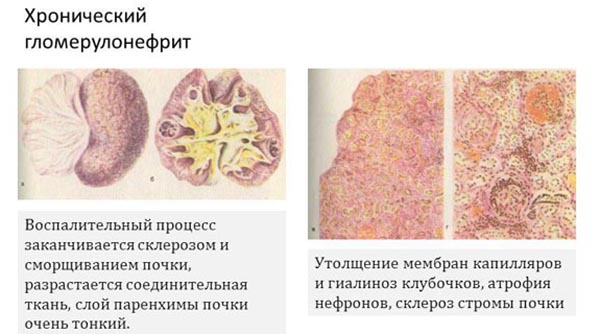
Хронический гломерулонефрит – течение болезни
С развитием воспаления начинает складываться клиническая картина, соответствующая форме гломерулонефрита:
- При гематурической форме видимые симптомы могут отсутствовать. Признаки патологии необходимо искать в моче: микро- и макрогематурия, белок, лейкоцитоз. Внешне это выражается в темном цвете мочи, осадке, мутности. Изменение показателей можно обнаружить в лаборатории.
- При нефротической форме главная проблема – отеки. Распухшее лицо утром, к вечеру – водянка ног. Если отеки внутренние, они способны пропитывать жидкостью органы и полости. Гипергидроз вызывает нарушение функций органов. Скрытые отеки заметны на весах по неадекватной прибавке массы тела.
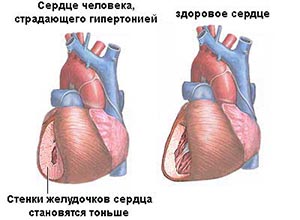
- Гипертензивная – одна из самых опасных форм гломерулонефрита. Стойкое повышение АД со временем приводит к формированию сердечной недостаточности.
- Сочетанный гломерулонефрит проявляется признаками разных форм, ухудшая прогноз и состояние пациента.
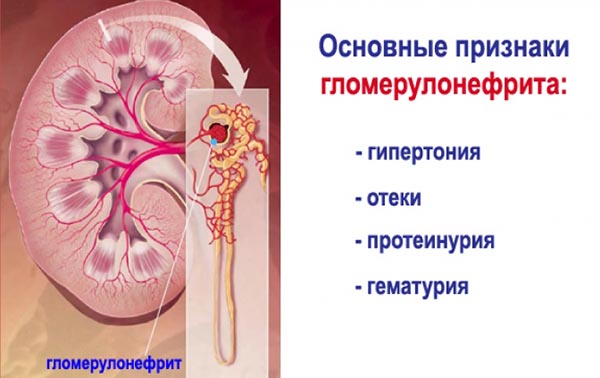
Основные признаки гломерулонефрита
Гломерулонефрит дает достаточно яркую картину в результатах лабораторных исследований:
- в крови – лейкоциты, высокая СОЭ, аномальный уровень мочевины, креатинина, холестерина, нарушение количества альбуминов и кислотно-щелочного соотношения;
- в моче – кровь, белок, цилиндрурия, нарушение диуреза, никтурия.
При хроническом гломерулонефрите симптомы, соответствующие клинической форме воспаления, сохраняются. Но во время ремиссии они стихают, при обострении – проявляются с новой силой.
Диагностика хронического гломерулонефрита
Для диагностики важно выявить ведущий синдром: нефротический, остронефротический, изолированный мочевой, артериальная гипертензия. Также имеют значение симптомы ХПН
Нефротический синдром чаще всего бывает при:
- мембранозном гломерулонефрите
- гломерулонефрите с минимальными изменениями
- амилоидозе почек
- диабетическом гломерулосклерозе, амилоидозе почек
Остронефритический синдром — сочетание гематурии, АГ, отеков и нередко ухудшения фильтрационной функции почек. Он может быть при таких заболеваниях:
- мезангиокапиллярном гломерулонефрите
- быстропрогрессирующем гломерулонефрите
- обострении волчаночного нефрита
- мезангиопролиферативном гломерулонефрите
Артериальная гипертензия в сочетании с протеинурией и минимальными изменениями мочевого осадка возникает, помимо хронического гломерулонефрита, при диабетической нефропатии, поражении почек в рамках гипертонической болезни.
Мочевой синдром — это сочетание протеинурии, гематурии, цилиндрурии, лейкоцитурии с лимфоцитурией (каких-либо сочетаний из выше перечисленных).
Существуют такие причины изолированной гематурии:
- инфекция
- камень
- опухоль в мочевыводящих путях
- Болезнь Берже
- Болезнь Олпорта
Протеинурия возникает при воспалительных и невоспалительных поражениях клубочков или при тубулоинтерстициальных поражениях различной этиологии. Особым вариантом массивной протеинурии является протеинурия переполнения, которая связана с наличием в крови парапротеина и миеломной болезнью. Доброкачественная протеинурия бывает при синдроме обструктивного ночного апноэ, сердечной недостаточности; иногда возникает при эмоциональном стрессе, переохлаждении, становится следствием лихорадочной реакции. Она называется доброкачественной, поскольку относительно функционирования почек прогноз благоприятный.
Биопсия почки
Пункционную биопсию почки проводят, чтобы определиться с морфологической формой хронического гломерулонефрита, что сказывается на выборе тактики терапии. Противопоказания:
- Гипокоагуляция
- Наличие не двух, а одной функционирующей почки
- Подозрение на тромбоз почечных вен
- Подозрение на злокачественное новообразование
- Повышение венозного давления в большом круге кровообращения
- Поликистоз почек
- Гидро- и пионефроз
- Нарушения сознания
- Аневризма почечной артерии
Дифференциальная диагностика
Проводится дифференциальная диагностика с такими заболеваниями:
- острый гломерулонефрит
- хронический пиелонефрит
- хронический тубулоинтерстициальный нефрит
- нефропатия беременных
- амилоидоз
- алкогольное поражение почек
- поражения почек при системных заболеваниях соединительной ткани
- диабетическая нефропатия
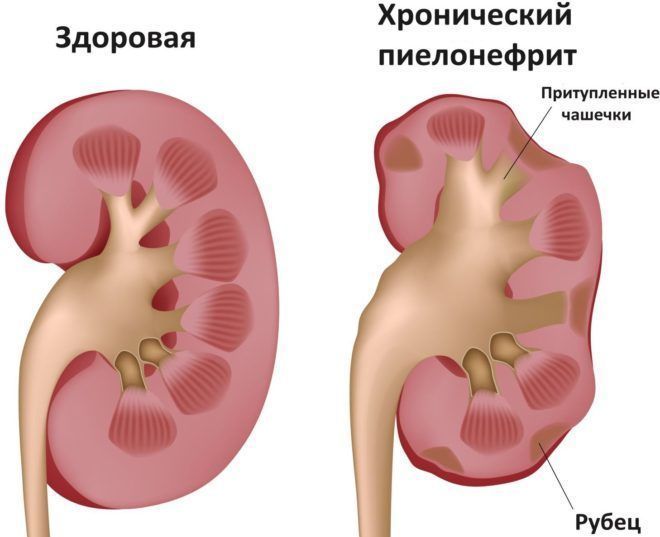
Характерные особенности хронического пиелонефрита, которые нужно учитывать при дифдиагностике:
- нейтрофилурия
- бактериурия
- обострения с лихорадкой и ознобами
- изменения чашечно-лоханочной системы
- асимметрия поражения
При остром гломерулонефрите рассматривают в анамнезе связь с перенесенной стрептококковой инфекцией, но однако в отличие от IgА-нефропатии временной интервал составляет 10-14 дней. Типично острое начало. Среди больных — в основном подростки и дети.
Хронические тубулоинтерстициальные нефриты имеют такие особенности (учитываются при дифференциальной диагностике):
- небольшая протеинурия
- полиурия
- нарушение ацидификации мочи
- снижением относительной плотности мочи
При подозрении на амилоидоз следует искать фоновую патологию, а именно хроническое воспаление, которое бывает, например, при ревматоидном артрите. Амилоидоз подозревают, когда ХПН сохраняется при увеличенном или нормальном размере почек, и при наличии нефротического синдрома. Решающее значение в дифдиагностике таких случаев имеет биопсия тканей.
Диагноз диабетической нефропатии вероятен (как и хронического пиелонефрита), если у человека сахарный диабет или его осложнения, медленно нарастающая ХПН, скудные изменения мочевого осадка, нормальные или чуть-чуть увеличенные размеры почек.
О нефропатии беременных говорят, если симптомы поражения почек появляются во второй половине гестационного периода, сопровождаются высокой АГ и другими признаками преэклампсии и эклампсии.