Нефротический синдром. причины, симптомы, признаки, диагностика и лечение патологии
Содержание:
Нефритический синдром у детей
В подавляющем большинстве случаев нефритический синдром у детей развивается при стрептококковой инфекции: ангине, тонзиллите, фарингите. Малыши болеют чаще взрослых из-за повышенной проницаемости сосудов и еще окончательно не сформировавшегося иммунитета. Самолечение иди неправильно подобранная антибиотикотерапия могут спровоцировать распространение воспалительного процесса на почечные структуры.
Для детей характерно длительное развитие болезни в течение нескольких дней, но симптомы впоследствии проявляются быстро.
Первым признаком нефритического синдрома у ребенка становится изменение цвета мочи. В урине обнаруживаются капли свежей крови при остром течении патологии или кровяные сгустки на хронической стадии заболевания.
Ребенок постоянно просит пить, но количество посещений туалета сокращается. Моча становится мутной, приобретает неприятный запах, снижается ее объем при каждом мочеиспускании. Дети страдают отсутствием аппетита, стремительно теряют вес, жалуются на боли в животе, у них периодически повышается температура.

Нефритический синдром можно заподозрить уже на первичном осмотре пациентов
Диагностирование триады симптомов
Острый нефритический синдром у пациента можно выявить при внешнем осмотре пациента, выслушивании жалоб, изучении заболеваний в анамнезе. Характерная отечность, боль при проведении пальпации области почек, незначительно повышенное артериальное давление позволяет заподозрить острый или хронический гломерулонефрит.
Для уточнения диагноза необходимы результаты лабораторных анализов крови и мочи:
- повышенное количество в урине белка, эритроцитов, лейкоцитов сигнализирует о повреждении почечных клубочков;
- уменьшение концентрации тромбоцитов в крови возникает при снижении сопротивляемости организма.
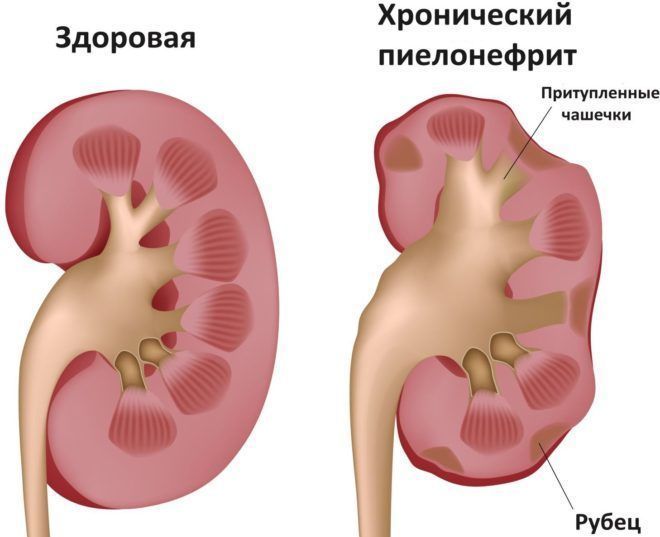
Дифференциальная диагностика нефритического синдрома от нефротического основана на проведении специфических анализов мочи: пробы по Зимницкому, Сулковичу, Нечипоренко, определение суточной протеинурии. Трудности при диагностике возникают при определении острой формы патологии или хронической. Для последней характерно наличие заболеваний почек в анамнезе, возникновение рецидивов при снижении иммунитета.
Обязательным условием обследования являются:
- Ультразвуковое исследование почек.
- Компьютерная томография для оценки состояния почечных капилляров.
- Магнитно-резонансная томография для обнаружения злокачественных или доброкачественных новообразований.
При подозрении на наличие опухолей у пациента берется биологический образец для проведения гистологического или цитологического исследования. Если нефритический синдром протекает на фоне бактериальных или вирусных заболеваний, выявляют инфекционный возбудитель после посева в питательную среду.
Гематурия
Изолированная клубочковая гематурия может быть при первичных и вторичных гломерулонефритах, поражениях почечных сосудов, тубулоинтерстициальной болезни и некрозе почечных сосочков. Существует канальцевая и внепочечная гематурия, которая развивается при злокачественных опухолях почек и мочевых путей, кистах почек, аденоме предстательной железы, мочекаменной болезни. Гематурия встречается при IgA-нефропатии, болезни тонких мембран и реже – при синдроме Альпорта.
IgA-нефропатия
IgA-нефропатия может развиваться при циррозах печени, болезни Крона, аденокарциноме желудка и толстой кишки, облитерирующем бронхите, герпетиформном дерматите, грибковом микозе, анкилозирующем спондилите и синдроме Шёгрена, при которых воспаление в клубочках отсутствует. Патогномоничный признак – отложения IgA в мезангии, которые могут сочетаться с отложениями С3.
Клинические проявления IgA-нефропатии минимальны. Макрогематурия, возникающая через 24–48 часов после ангины, желудочно-кишечной инфекции и тяжелой физической нагрузки – основное проявления нефропатии. У некоторых больных при профилактическом осмотре выявляют микрогематурию. Артериальная гипертония встречается у 20–30% больных и нефротический синдром – у 10%.
IgA-нефропатия течет годами. Терминальная почечная недостаточность развивается в течение 20 лет у 30–50% больных. Прогноз хуже у пожилых мужчин, при высокой протеинурии, почечной недостаточности в начале заболевания, гломерулосклерозе и гиалинозе артериол. Микроскопическое исследование позволяет выявить в почке отложения IgA и С3, расширение мезангия вследствие накопления матрикса и увеличения числа клеток клубочка, в тяжелых случаях – полулуния, воспалительную инфильтрацию интерстиция и очаги гломерулосклероза.
Лечения нет. В тяжелых случаях (быстро прогрессирующее течение, нефротический и нефритический синдром) рекомендуют высокие дозы иммуносупрессоров с обязательным учетом основного заболевания, приведшего к развитию IgA-нефропатии.
Болезнь тонких мембран
Болезнь тонких мембран – аутосомно-доминантное наследственное заболевание – начинается обычно в детстве и проявляется постоянной или перемежающейся гематурией после острых респираторных инфекций. Морфологический признак – тонкая базальная мембрана (менее 275 нм у детей и менее 300 нм у взрослых) – выявляется при электронной микроскопии. Прогноз хороший.
Синдром Альпорта
Синдром Альпорта – наследственная нефропатия. Тип наследования доминантный, сцепленный с Х-хромосомой. Развивается чаще у мужчин и характеризуется гематурией, протеинурией и прогрессирующей почечной недостаточностью. Кроме поражения почек у 60% больных выявляют нейросенсорную глухоту и у 15–30% – поражения глаз – двусторонний передний лентиконус. У женщин-гетерозигот заболевание протекает в легкой форме без почечной недостаточности. При микроскопии обнаруживают пролиферацию мезангия, фокально-сегментарный нефросклероз, атрофию канальцев и пенистые клетки. При электронной микроскопии выявляется деформированная и утолщенная базальная мембрана. Прогрессирование синдрома у мужчин приводит к развитию хронической почечной недостаточности, при которой показаны диализ и трансплантация почки.
Проявления и диагностика нефритического синдрома
При нефритическом синдроме на первое место выходят следующие проявления:
- гематурия, когда в мочу попадают эритроциты;
- лейкоцитурия — повышение содержания в моче лейкоцитов;
- протеинурия — обнаружение в моче белка.
Появление крови в моче характерно исключительно для нефритического синдрома, в этом состоит одно из его главных отличий от нефротического. Цвет мочи при этом может быть как неизменённым — при единичном попадании эритроцитов, так и приобретать вид «мясных помоев» — при обильной гематурии. Общий объём мочи при этом уменьшается — возникает олигурия, а плотность, наоборот, увеличивается. Из-за неполного выведения жидкости из организма появляются отёки, прежде всего на лице. Для этой формы отёчности характерно наличие мешков под глазами, припухлости губ. По мере прогрессирования процесса отёки распространяются вниз, последними поражаются нижние конечности. Следствием задержки жидкости в организме также является артериальная гипертензия.
Неспецифические симптомы представлены в виде:
- слабости;
- снижения работоспособности;
- астении;
- чувства разбитости;
- бледности и сухости кожных покровов.
Может отмечаться тупая боль в поясничной области и болезненность при пальпации органов брюшной полости.
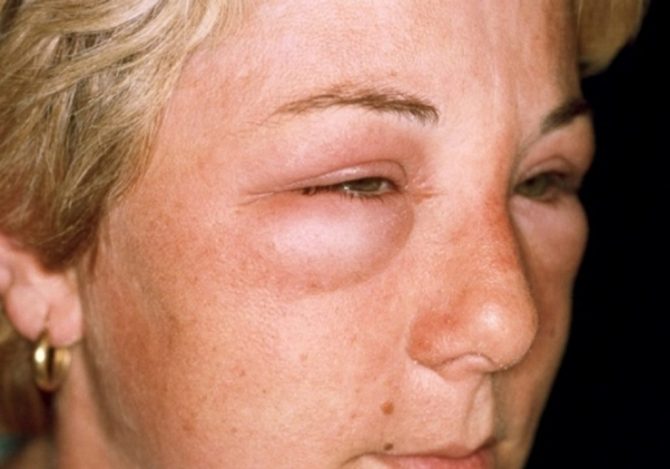
Для поражения почек характерно возникновение отёков в первую очередь на лице, появление так называемых «мешков» под глазами
Для правильной диагностики немаловажную роль играет проведение:
- общего анализа мочи;
- анализа мочи по Нечипоренко;
- анализа на выявление протеинурии;
- клинического анализа крови;
- биохимического анализа крови;
- протеинограммы.
При проведении анализов в крови будут отмечаться анемия, лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ. Протеинурия (наличие белка в моче) тоже может иметь место, но она будет не настолько выражена, как при нефротическом синдроме, и показатели потери белка при этом, как правило, не превышают 1,5–2 г/л. Более высокие цифры протеинурии (выше 3 г/л) говорят в пользу нефротического синдрома. Из аппаратных методов исследования показано проведение УЗИ, на котором будет выявляться нарушение эхогенной структуры почек и её неоднородность, а также компьютерной томографии и урографии.
В чем разница между синдромами
 Отличия нефритического от нефритического синдрома — в клинических и в лабораторных проявлениях. Если в первом случае большинство пациентов сталкивается с анемией на фоне гематурии, головными болями и повышенным давлением, то во втором случае отмечается плохое самочувствие, сильная слабость, атрофия мышц, более выраженная анемия, протеинурия. Для удобства восприятия разницы между двумя заболеваниями, приведем таблицу:
Отличия нефритического от нефритического синдрома — в клинических и в лабораторных проявлениях. Если в первом случае большинство пациентов сталкивается с анемией на фоне гематурии, головными болями и повышенным давлением, то во втором случае отмечается плохое самочувствие, сильная слабость, атрофия мышц, более выраженная анемия, протеинурия. Для удобства восприятия разницы между двумя заболеваниями, приведем таблицу:
| Фактор отличия | Нефритический синдром | Нефротический синдром |
|---|---|---|
| Анамнез | В большинстве случаев развивается на фоне острых инфекционных патологий | Чаще появляется при хронических заболеваниях, гиперпластических изменениях |
| Развитие | Характеризуется неспешным постепенным развитием | Стремительно развивается |
| УЗИ почек | Визуализируется увеличение органов, их неоднородная структура | Есть признаки ухудшения клубочковой фильтрации, но структура почек остается неизменной |
| Анализ крови | Отмечается анемия, повышение СОЭ, лейкоцитоз, снижение ЦПК | Анемия, повышается уровень содержания эозинофилов, тромбоцитов, увеличивается СОЭ |
| Анализ мочи | Наличие крови, цилиндров, признаки лейкоцитурии, увеличивается относительная плотность, появляется белок | Появление цилиндров, относительная плотность увеличивается до 1040, белок – до 3 г/л |
 Разница между заболеваниями присутствует и в показателях биохимического исследования крови. При нефрите часто отмечается гипопротеинемия, а при нефрозе уровень белка поднимается до критических показателей (до 60 г/л). Также для нефроза характерно снижение содержания альбумина.
Разница между заболеваниями присутствует и в показателях биохимического исследования крови. При нефрите часто отмечается гипопротеинемия, а при нефрозе уровень белка поднимается до критических показателей (до 60 г/л). Также для нефроза характерно снижение содержания альбумина.
Клиническая картина
Основным симптомом острого нефритического синдрома является наличие крови в моче выше физиологической нормы. Данный признак повреждения тканей клубочков бывает двух видов:
- Микрогематурия. Окраска урины соломенно-желтая, непрозрачная в связи с повышенной концентрацией лейкоцитов. Уровень красных кровяных телец незначителен, но эритроциты заметны при сильном увеличении биологического образца.
- Макрогематурия. Урина значительно изменяет окраску от розовой до бардовой. Повышение проницаемости сосудов провоцирует интенсивное проникновение высокомолекулярных конгломератов крови.
Сильная отечность относится к клинике нефритического синдрома. Утром избыточное скопление жидкости локализуется на веках, затем опускается на шею и живот, вечером у человека отекают лодыжки и голени. Лицо становится лунообразным и одутловатым. Если такой явный симптом болезни почек отсутствует, при диагностировании всегда выявляется увеличение массы тела из-за образования обширных внутренних отеков.
Избыточное продуцирование ренина и ангиотензина способствует возникновению артериальной гипертензии. Обычно давление повышается незначительно, но оно носит постоянный характер. Спустя некоторое время повышенный тонус сосудистых стенок приводит к развитию брадикардии.
Длительное воздействие на организм человека нефритического синдрома в свою очередь провоцирует появление неспецифических признаков. Они образуются из-за сдавливания тканей отеками, повышенного тонуса сосудов и патологического изменения состава крови. К ним относятся:
- Гипертермия, озноб, лихорадочное состояние, потливость. При хронических формах температура повышается до субфебрильных показателей.
- Слабость, апатия, повышенная сонливость, снижение работоспособности.
- Нарушение работы желудочно-кишечного тракта: тошнота, рвота, вздутие живота, расстройство стула.
- Болезненные спазмы в пояснице и животе.
К специфическим симптомам также относится снижение объема отделяемой мочи. Человек испытывает сильное чувство жажды, употребляет много жидкости, но она откладывается в организме в виде отеков. Быстропрогрессирующий нефритический синдром при отсутствии лечения способствует появлению анурии — полному отсутствию мочеотделения.

Нефритический синдром у детей может развиться на фоне ангины или фарингита
Методы лечения нефритического синдрома
Специального способа лечения этого недуга не существует, а основополагающей целью терапии является избавления больного от основной патологии, которая и стала причиной образования синдрома. Большинство лечащих врачей назначает своим пациентам особую диету, которая сокращает потребление белков и соли.
В случае, если инфекция вызвала развитие синдрома, пациенту прописывают антимикробные препараты широкого спектра действия. Для уменьшения объема циркулирующей крови назначаются диуретики.
При повышенном артериальном давлении назначаются ингибиторы и блокаторы канальцев проникновения кальция.
В ситуациях, когда недуг переходит в острую стадию, провоцируя при этом образование почечной недостаточности, больного необходимо поместить в реанимацию, где под наблюдением специалистов и будет проводиться терапия.
Если симптоматика нефритического синдрома тянется довольно долгий период времени, почка уменьшается в размерах и перестает фильтровать кровь. В таком случае пациента переводят на гемодиализ. При данной процедуре больного подключают к специальному аппарату, который осуществляет функции почек – очищает токсины из крови, а сам цикл очистки крови необходимо делать несколько раз в год. Для сохранения жизни, перевод человека на процедуру гемодиализа, в конечном итоге, потребует трансплантации здорового парного органа.
Изолированная протеинурия
Изолированную протеинурию без каких-либо почечных заболеваний обнаруживают у 1–10% населения. Она может быть доброкачественной или постоянной.
Доброкачественная изолированная протеинурия
Доброкачественная изолированная протеинурия может иметь следующие варианты:
- Преходящая идиопатическая протеинурия — выявляется у молодых людей при однократном исследовании мочи при профилактических осмотрах (в повторном анализе мочи белок, как правило, уже отсутствует).
- Функциональная протеинурия — возникает при лихорадке, переохлаждении, эмоциональном перенапряжении, сердечной недостаточности (предположительно, из-за повышения внутриклубочкового давления и проницаемости клубочкового фильтра).
- Ортостатическая протеинурия — обусловлена длительным положением стоя (обычно не превышает 2 г/сут.).
При всех вариантах доброкачественной изолированной протеинурии биопсия либо не выявляет никаких изменений, либо выявляет незначительные изменения мезангия и подоцитов. Прогноз благоприятный.
Постоянная изолированная протеинурия
Постоянная изолированная протеинурия характеризуется постоянным присутствием белка в моче независимо от внешних условий и состояния исследуемого. При биопсии выявляют морфологическую картину какого-либо гломерулонефрита. Чаще всего обнаруживают мезангиопролиферативный гломерулонефрит и фокально-сегментарный гломерулосклероз. Прогноз при этом синдроме менее благоприятный, чем при доброкачественной изолированной протеинурии. Хроническая почечная недостаточность в течение 20 лет развивается у 20–30% больных, но она обычно не достигает терминальной стадии.
Гломерулонефрит это поражение клубочков в почках, отвечающих за трансформацию плазмы крови в мочу первичного типа. Наиболее распространены острый и хронический виды, протекающие в разных вариантах.
Причины заболевания и его тяжесть различаются, в одних случаях изменения видны только в поле зрения микроскопа обычного типа, в других случаях необходим электронный, с большим увеличением. Но независимо от морфологии, врач ставят подозрение на гломерулонефрит в случаях повышенного давления, белка и эритроцитов в анализах мочи, а также общей отечности.
Клинические синдромы при гломерулонефрите
- Мочевой синдром
- Отечный синдром
- Гипертензионный синдром
- Синдром интоксикации
- Олигурия (снижение диуреза)
- Протеинурия (белок ≥ 1 г/л)
- Гематурия (микрогематурия – эритроциты в осадке мочи при микроскопии; макрогематурия – моча цвета)
- Высокий удельный вес мочи (1030-1040)
- Цилиндрурия
- Отеки разной степени выраженности (от скрытых до генерализованных отеков)
- Локализация отеков: лицо, конечности, туловище, у грудных детей – область крестца, поясница, половые органы
- Больше выражены по утрам
- Повышение АД
- Головная боль
- Тошнота, рвота
- Брадикардия, систолический шум в области сердца
1 Причины развития
Синдром вызван поражением почечных клубочков, функцией которых является фильтрация плазмы крови и образование первичной мочи. При нефритическом синдроме у мужчин происходит появление отеков и воспаление тканей этих органов, снижается их способность выводить соли. В результате жидкость в организме накапливается, что приводит к повышению артериального давления. Такое состояние возникает при различных заболеваниях.
Основные причины развития нефритического синдрома:
|
Причина |
Особенности |
|
Постинфекционный гломерулонефрит |
Возникает после стрептококковой инфекции. Часто это происходит через пару недель после ангины или спустя месяц после кожного заболевания. Гломерулонефрит характерен для подростков. По мере развития переходит в хроническую форму. Характерный признак заболевания — изменение цвета мочи, приобретающей темный оттенок (как чай). Остальные проявления заметны только при проведении исследований — например, снижается уровень одного из иммунных белков (комплемента С3). При световой микроскопии можно заметить увеличение почечных клубочков. Этот тип гломерулонефрита может проходить сам по себе, доктора в таких ситуациях проводят только поддерживающую терапию |
|
Болезнь Бергера |
Это разновидность неинфекционного гломерулонефрита. Развивается после инфекционных заболеваний дыхательных путей или органов пищеварительной системы. Но иногда возникает и после интенсивных физических нагрузок. Пик заболеваемости приходится на период от подросткового возраста до 30 лет. Высок риск того, что патология будет прогрессировать, и при неблагоприятном исходе есть вероятность развития . Заболевание протекает практически бессимптомно, иногда в моче заметны примеси крови. Уровень комплемента С3 остается нормальным, но анализ крови покажет повышенный уровень IgA. При заболевании назначается поддерживающая терапия. При тяжелом течении применяются глюкокортикостероиды |
|
Микрососудистые васкулиты |
Это целая группа заболеваний. К ней относится гранулематоз Вегенера, при этой патологии в процесс вовлекаются легкие и полость носа. Заболевание сопровождается появлением носовых язв. Еще одно заболевание из этой группы — микроскопический полиангиит. Его симптомы — умеренный кашель или одышка. В эту же группу входит синдром Черджа-Стросса, который сопровождается более выраженными симптомами — аллергический ринит, астма, кожная сыпь, периферическая нейропатия, которая становится причиной мышечной слабости. Для лечения заболеваний используются препараты, подавляющие иммунитет |
|
Синдром Гудпасчера |
Встречается у мужчин в возрасте 20-30 лет. Вызван формированием антител против коллагена, собственного белка организма. Антитела могут воздействовать на стенки легочных капилляров и даже провоцировать кровотечение. Но чаще возникает поражение почек. На рентгенограмме видны легочные инфильтраты. При заболевании показана терапия, направленная на подавление иммунитета |
|
Синдром Альпорта |
Этиология заболевания изучена недостаточно, но известно, что болезнь связана с нарушением строения коллагена определенного типа и по мере развития приводит к почечной недостаточности. Для этой патологии характерна макрогематурия, когда примеси крови заметны без микроскопа, наблюдаются нарушения зрения и слуха |
|
Быстро прогрессирующий гломерулонефрит |
Для заболевания характерно стремительное развитие. Почечная недостаточность возникает в течение буквально нескольких недель. Схема лечения предполагает использование препаратов, подавляющих иммунитет, и плазмаферез |
Предупреждающие меры
Профилактические мероприятия, позволяющие предотвратить развитие синдрома:
- Своевременное выявление и адекватное лечение заболеваний почек,
- Осторожный прием нефротоксических лекарств под врачебным контролем,
- Санация очагов хронической инфекции,
- Предупреждение патологий, проявляющихся нефротическим синдромом,
- Диспансерное наблюдение у нефролога,
- Ограничение психоэмоциональных нагрузок, стрессов,
- Исключение физического перенапряжения,
- Своевременная пренатальная диагностика врожденного недуга,
- Правильно и сбалансированное питание,
- Ежегодное прохождение профосмотра у врачей,
- Анализ родословной с оценкой почечных и внепочечных заболеваний у ближайших родственников.
Прогноз синдрома неоднозначный. Он зависит от этиопатогенетических факторов, возрастных и индивидуальных особенностей больного, проводимого лечения. Полное выздоровление при данном недуге практически невозможно. У больных рано или поздно происходит рецидив патологии и ее быстрое прогрессирование. Исходом синдрома нередко становится хроническая дисфункция почек, азотемическая уремия или смерть больного.