Рак спинного мозга
Содержание:
Проявляющиеся симптомы
Важно знать, что процедура развития первой раковой опухоли может занимать до пяти лет и быть медленной. Порой рак в спинном мозге образовывался за пару месяцев
Однако вторичная или последующие опухоли либо метастатический ряд новообразований развиваются 2-3 месяца, это крайне быстрый исход.
Симптоматика
Самым ярким проявлением того, что в спинномозговом отделе образовалась опухоль, считаются болевые ощущения. Боль наступает, когда новообразование уже достигло настолько больших размеров, что давит на органы данной области. Чем больше образование, тем сильнее возникающая боль. Часто она настолько сильная, что отдаёт в части человеческого организма: в соседние органы либо удалённые от поражённого участка.
Остальные симптомы:
- Понижается мышечная подвижность из-за возникшего сдавливающего эффекта.
- Снижается или исчезает чувствительность конечностей по той же причине.
- Начинаются проблемы с передвижением. От раскоординации до полной невозможности двигаться.
- Утрачивается тактильная восприимчивость.
- Утрачивается способность чувствовать разницу в температуре.
- Паралич разных частей тела.
- Проблемы с мочевыделительной системой, желудочно-кишечным тактом.
Затем начинаются серьёзные, опасные симптомы:
- Атрофия мышц.
- Проблемы с проводимостью нервов.
- Развитие корешкового синдрома.
- Нестандартное внутричерепное давление.
- Полное или частичное исчезновение суставных рефлексов.
- Отказ органов желудочно-кишечного тракта, системы мочевыделения.
Стоит отметить, что раковые заболевания проще излечить, если выявить на раннем этапе развития. Лучше, если диагностика произойдет на первой стадии разрастания опухоли. Если возникло 3-4 симптома из данного перечня, нужно немедленно сходить к врачу и провести диагностирование организма на наличие раковых новообразований.
Корешковые и оболочечные признаки
Если раковое образование спинного мозга относится к интрамедуллярному виду, группа симптомов появится уже, когда болезнь окажется в запущенном состоянии. Если к экстрамедуллярному – в самом начале. Нервные корешки делятся на задние, передние, чувствительные и двигательные. Классификация влияет на симптоматику
Важно отметить, что поражение нервного корешка проходит в два этапа:
- Начнётся блокировка поступления крови к органу. Последствие – боль, которая может отдавать в другие органы и возникать в поражённой области. Данная боль не будет длиться с одинаковой продолжительностью. Болевые ощущения могут продолжаться от пары минут и дольше. При наклонах вперед, лежании, физической нагрузке этого места боль усиливается.
- На втором этапе корешок утрачивает процесс нормального функционирования из-за оказания сильного сдавливания. Рефлексы, связанные с корешком, утрачивают функционал, а затем и вовсе исчезают. Аналогичное случается с чувствительностью в месте сдавливания: происходит снижение, а потом полная пропажа чувствительности в данной области. Теряется способность чувствовать перемены температуры и прикосновения.
Важно отметить оболочечные симптомы новообразований в спинном мозге. Корешковая боль может появиться после нажима на яремные вены, находящиеся на шее
Это называется симптом ликворного толчка. Это происходит из-за ухудшения оттока крови, когда возникает надавливание, поэтому внутричерепное давление повышается.
Виды отеков мозга в зависимости от патогенеза
- Цитотоксический вид отека спинного мозга образуется после травмирования позвоночника. Вследствие гипоксии непосредственно в клетках нарушаются обменные процессы, из-за чего скапливается натрий, а он способствует скоплению воды в тканях. После этого начинают отекать и погибать клетки астроциты, расположенные около кровеносной системы, поэтому поражаются нейроны.
- Вазогенный вид отека возникает при нарушениях гематоэнцефалического барьера. Как правило, изменяется в худшую сторону осмотическое давление, а за него отвечают положительные ионы. Следовательно, клеточный барьер уже не может выполнять полноценно свои функции, что приводит к пропусканию ионов. Далее, межклеточное пространство скапливает ненужную жидкость. Оказывается, если увеличивается проницаемость гематоэнцефалического барьера, то эта межклеточная жидкость будет накапливаться в зависимости от артериального давления. То есть, чем больше оно повышается, тем скорей жидкость заполняет свободное пространство. Следствием возникновения вазогенного отека являются опухолевые новообразования в спинном мозге, микро эмболия сосудов и окклюзия.
- Интерстициальный вид отека развивается при гидроцефалии. В данном случае наблюдается нарушение оттока спинномозговой жидкости, вследствие чего повышается в значительной степени внутричерепное давление, а вода скапливается в тканях.
Симптоматика отека спинного мозга
Симптомы при отеке мозга спины могут быть 2-х видов: очаговая и стволовая.
Итак, отёк спинного мозга симптомы стволовые:
- Нарушение кровообращения.
- Изменение дыхания.
- Снижение реакций зрительного аппарата.
- Спадание возбудимости.
- Снижение рефлекторных функций.
- Утрата болевой, температурной, проприоцептивной и тактильной чувствительности.
- Вялая плегия конечностей.
- Брадикардия.
- Гипотермия.
При очаговой симптоматике наблюдается нарушение функциональности органа в месте локализации.
Причины отека спинного мозга
- Опухолевые образования.
- Высокое артериальное давление.
- Травмирование спинного мозга при переломах, сдавливании, разрывах дисков, ушибах.
- Воспалительный процесс.
- Инфицирование организма.
- Кровоизлияние.
- Интоксикация.
- Ишемическое состояние.
Лечение отека спинного мозга
- Для успешного лечения всегда изначально устраняется причина возникновения патологии.
- Далее, уменьшается объем отечности при помощи препаратов, которые нормализуют электролитный баланс. Например, «Верошпирон», «Бринальдикс».
- Назначаются лекарственные средства форсированного диуреза: «Фуросемид», «Лазикс».
- Препараты, снижающие выработку ЦСЖ: «Ацетазоламин», «Диакарб».
- Глюкокортикостероиды: «Гидрокортизон», «Кортеф», «Дексаметазол», «Дексавен». Благодаря данным препаратам можно стабилизировать эндотелий небольших сосудов и мембраны клеток.
- В качестве протекторов мембран применяются ноотропные средства: «Луцетаме», «Винпотропил», «Гаммалон», «Ноотропил», «Пирацетам».
- Для снижения отёчности и улучшения микроциркуляции крови используются активные реологические препараты: «Реополиглюкин», «Трентал», «Курантил».
- В некоторых случаях могут быть применены барбитураты, лидокаин, гиалуронидазы.
- Витаминная терапия: «Тиамин», «Аскорбиновая кислота», «Цианокобаламин», «Пиридоксин». Эти препараты ускоряют обменные процессы на клеточном уровне, кровообращение. Вследствие этого клетки насыщаются необходимым кислородом и полезными веществами.
- Если существует проблема паралича, то назначаются миорелаксанты: «Тубокурарин», «Панкуроний».
- Если патология: отек спинного мозга не поддается лечению, или имеет тяжелую степень, может применяться хирургическое вмешательство.
Категорически запрещено принимать препараты, которые расширяют сосуды, антагонисты ионов калия и осмотические диуретики. Дело в том, что при их использовании может наблюдаться симптом отдачи.
Профилактика, реабилитация, последствия
Отек спинного мозга: последствия могут носить различный характер и даже появиться патологические изменения совершенно в любом органе. Профилактические меры после лечения обязательны, потому что это позволит избежать осложнений
Так как больной будет в этот период находиться в лежачем положении, важно обеспечить искусственное мочеиспускание и обработку пролежней. Обязательно нужно заниматься и дыхательной, и физической лечебной гимнастикой
Можно применять вибромассаж и физиотерапевтические меры. Желательно направить больного в специализированный реабилитационный центр, где ему помогут восстановиться.
Факторы развития патологического процесса
Достоверные причины развития злокачественного образования изучены не до конца, однако медики выделяют эндогенные и экзогенные факторы, которые способствуют распространению патологического процесса.
К эндогенным факторам относятся:
- значительное снижение защитных сил организма;
- генетические нарушения патологического характера с неизвестной этиологией;
- генетическая предрасположенность;
- перенесенные ранее злокачественные новообразования;
- 1 и 2 степень неврофиброматоза.
Кроме того, риск развития онкологических опухолей в организме возрастает при заболевании Хиппель-Ландау.
Экзогенные факторы:
- ухудшение экологического фона;
- негативное воздействие на организм химиопрепаратов;
- ухудшающаяся экологическая ситуация;
- радиологические воздействия, перенесенные в результате лечения, а также сложившихся обстоятельств.
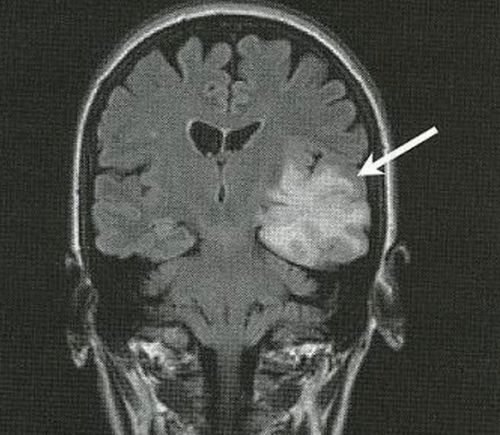 МРТ снимок головного мозга с определением злокачественного новообразования
МРТ снимок головного мозга с определением злокачественного новообразования
Нередко предрасполагающим фактором развития онкологических заболеваний является профессиональная деятельность, связанная с вредными химическими условиями.
Лечение
Самый эффективный метод лечения – это удаление опухоли спинного мозга. Наиболее безопасной считается резекция доброкачественных экстрамедуллярных новообразований. Процедуру проводят только после удаления дужки позвонка.
Хирургическое иссечение опухолей, произрастающих из спинного мозга, сложно в технологическом плане. Проведение процедуры сопряжено с рядом трудностей. Во время вмешательства высок риск травмирования мозговых структур. Поэтому к такой процедуре прибегают при развитии тяжелых осложнений.
Инновационным решением в проведении малоинвазивных процедур стало применение кибер-ножа. Однако такое лечение можно получить только в крупных столичных центрах.
Если у больного сохраняется способность к движению, а спинной мозг не утратил своей функциональности, то опухоль дренируют. Делается это для того, чтобы она перестала давить на внутренние структуры позвоночного столба.
Злокачественные новообразования на сегодняшний день не подлежат хирургическому удалению. Таким пациентам проводят лучевую терапию и химиотерапию. Если опухоль становится причиной нестерпимых болей, то пациенту выполняют нейрохирургическую операцию, которая сводится к перевязке нервных корешков.
Особенности лечения глиомы спинного мозга
Лечение глиомы, как одной из наиболее распространенных интрамедуллярных опухолей спинного мозга, предполагает ее радикальное удаление. Проводится операция с применением микрохирургических методик. Доброкачественное новообразование чаще всего удается удалить полностью. Лучевую терапию проводят только в случае обнаружения злокачественной опухоли.
Реабилитация
После удаления глиальной опухоли или новообразования другого типа, пациенту требуется реабилитация. Она направлена на достижение следующих задач:
- Восстановление двигательной активности.
- Повышение мышечной силы.
- Возвращение навыков самообслуживания.
В первые 14 дней пациент проходит раннюю реабилитацию. Главными целями послеоперационного периода являются уменьшение отека, снятие болей и воспаления. Обязательно проводится качественная гигиена швов, по необходимости, назначают антибиотики. В это время больной должен носить корсет, выполнять дыхательную гимнастику, заниматься щадящей лечебной физкультурой.
Второй реабилитационный период длится около 3 месяцев. Он направлен на возвращение пациента к привычному образу жизни. Врач подбирает индивидуальный ЛФК, рекомендует занятия в бассейне под руководством медицинского тренера. В это время проводится физиотерапия.
Третий этап может длиться в течение нескольких лет, а иногда всю жизнь
Особое внимание уделяется укреплению организма, повышению иммунитета
Важно направить усилия на профилактику рецидива. Для этого необходимо заниматься лечебной физкультурой, посещать бассейн
Хорошим эффектом обладают мануальные техники, грязелечение, прием минеральных ванн. Не менее одного раза в год рекомендуется посещать санаторно-курортные учреждения
Для этого необходимо заниматься лечебной физкультурой, посещать бассейн. Хорошим эффектом обладают мануальные техники, грязелечение, прием минеральных ванн. Не менее одного раза в год рекомендуется посещать санаторно-курортные учреждения.
Классификация образований спинного мозга
В отличия от опухолей головного мозга, новообразования на спинномозговом участке встречаются намного реже. Наиболее часто заболевание поражает жителей, достигших возраста 30-50 лет. Основные разновидности опухолей спинного мозга:
- интрамедулярные и экстрамедулярные новообразования;
- субдуральные и эпидуральные опухоли твердой оболочки;
- образования шейного, крестцового, поясничного, а также грудного отдела спинного мозга, опухоли также встречаются на корешках костного хвоста;
- некоторые образования различаются по гистологической структуре.
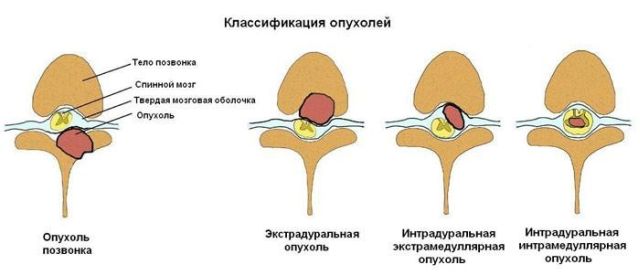
Наиболее распространенными из всех являются невриномы, образующиеся из швановских клеток, расположенных на оболочках корешков спинномозговой ткани.
Строение некоторых опухолей время от времени напоминает форму песочных часов, если образование возникает в районе корешкового канала. Соответствующая симптоматика может проявляться в результате сдавливания спинномозговых тканей образованием в позвоночном канале.
Также образования делятся на:
- Первичные. В данном случае фрагменты опухоли по происхождению являются результатом преобразования нервных клеток или отдельных элементов мозговых оболочек.
- Вторичные. В таких случаях образование размещается в районе спинного мозга, и представляет собой по сути метастатический процесс, что подразумевает наличие опухоли в другом месте.
Об интрамедуллярных и экстрамедуллярных образованиях
Интрамедуллярные опухоли спинного мозга развиваются внутри самого позвоночника. Образования формируются из непосредственно из спинномозговой ткани, расположенной в районе корешков и оболочек, а также из некоторых фрагментов костных стенок внутри канала позвоночника.

В некоторых случаях образования могут врастать в каналы, проходя через отверстия между отдельными позвонками.
Следует отметить, что только 15-20% всех опухолей, образованных внутри позвоночного канала, формируются конкретно из спинномозговых тканей.
Таким образом образования могут развиваться внутри канала спинномозговой оболочки, а также за его пределами и, соответственно, классифицироваться, как интрадуральные и экстрадуральные.

Интрадуральные образования делятся на внемозговые (экстрамедуллярные, сформированные в паутинной оболочке), а также внутримозговые (интрамедуллярные, произрастающие из глиомы).

Интрадурально локализованные образования могут иметь воспалительное происхождение, например, в результате перенесения такой болезни, как менингит. Их еще называют арахноидальными кистами. Образования, определяемые, как туберкулома или даже гумма, имеют экстрадуральный характер.
Любое внутрипозвоночное образование со временем увеличивается в размерах и оказывает давление на все содержимое спинномозгового канала.
Эксцентрически расположенные интрамедуллярные образования прежде всего оказывают давление на элементы, размещенные возле спинномозговых тканей. По этой причине возникает нарушение кровообращения, а также нормального течения спинномозговой жидкости.
Интрамедуллярные образования способствуют нарушению функциональности самого спинного мозга.
Весь фрагмент спинного мозга, расположенный ниже сдавливающего образования, функционирует с нарушением кровообращения, а также ликвообращения.
В наиболее податливых сосудах сдавливается и застаивается кровь, при этом существенно увеличивается показатель внутривенного давления.
В спинномозговую жидкость в избыточном количестве поступают эритроциты и белковая жидкость. В результате чрезмерного количества вышеупомянутых кровяных телец меняется расцветка спинномозговой жидкости, что в медицинской практике определяется, как ксантохромия.
Симптомы
Независимо от типа новообразования, по мере своего роста оно будет приводить к прогрессирующим нарушениям в работе пораженного органа. Опухоль спинного мозга вызывает следующие симптомы:
- Боль в области повреждения. Сначала она возникает время от времени, не отличается постоянством. Боль появляется при выполнении резких поворотов, при наклонах. Она может ощущаться во время кашля, при повышении давления в брюшной полости. Чем больше становится рак, тем сильнее будут боли. Справиться с ними обычными обезболивающими средствами уже невозможно.
- Нарушение чувствительности и утрата двигательных функций. Больной быстро устает, ходьба на длительные расстояния становится невозможной, он жалуется на необъяснимую слабость в ногах и руках.
- Нарушения в работе органов, расположенных в тазовой области. Сначала они не резкие, едва заметные. Отсутствие терапии приводит к неконтролируемым актам мочеиспускания и дефекации.
- Паралич. Он развивается на поздних стадиях развития болезни. Человек утрачивает способность к передвижению. В этот период образуются контрактуры и пролежни. Компрессия спинного мозга приводит к тяжелым последствиям, устранить которые сложно даже после проведения успешной терапии.
Симптомы опухоли, в зависимости от места ее расположения
Клиническая картина болезни зависит не только от стадии ее развития, но и от места расположения новообразования, а именно:
- Опухоли шейного отдела приводят к развитию одышки. Человек часто отмечает у себя икоту, не связанную с приемом пищи. Ему больно кашлять и чихать. В дальнейшем развивается синдром Горнера. Со стороны поражения усиливается потоотделение, формируется энофтальм, повышается тонус сосудов.
- Новообразование в грудном отделе позвоночного ствола приводит к возникновению опоясывающих болей. Часто на раннем диагностическом этапе патологию путают с воспалением желчного пузыря или поджелудочной железы, с плевритом. Руки не страдают, а вот нижние конечности теряют чувствительность. Болезнь сопровождается нарушением функции мочевого пузыря и кишечника.
- Опухоль, сосредоточенная на уровне поясничного отдела, становится причиной атрофии бедренных мышц, пареза ягодиц, бедер, стоп и голеней. Недержание мочи и кала приобретают тяжелое течение.
- Опухоль, находящаяся в области конского хвоста, долгое время может себя ничем не выдавать. Манифест болезни сопровождается острой и внезапной болью, которая распространяется на ягодицы и на нижние конечности. Больной страдает от задержки мочи.
Если боль в любом отделе позвоночника не проходит в течение нескольких дней, необходимо обращаться к специалисту.
Операция
Для лечения болезни используется хирургический метод, направленный на иссечение метастазов и опухоли. Операции производят на начальной фазе заболевания. Минус такого метода: легко повредить нервы пораженного отдела при оперативном вмешательстве.
Оперируют пациентов с использованием микроскопов. С его помощью врач отделяет здоровые клетки от больных. Для операции используются электроды, с их помощью проверяется чувствительность нерва в процессе операции. Но не все метастазы в позвоночнике могут быть удалены, поэтому нередко манипуляции по ликвидации опухоли дополняют лучевой или химиотерапией.
Причины возникновения рака спинного мозга
Ни для одного из видов онкологических патологий врачами не выявлены триггерные причины появления. Исключением не стал и рассматриваемый в статье вид онкологии – рак спинного мозга.
Благодаря научным работам и статистическим исследованиям выявлены факторы, способствующие появлению рака в спинном мозге. К основным причинам, увеличивающим риск появления, относятся:
- Негативное воздействие экологических факторов, загрязнение окружающей среды.
- Воздействие на организм вредных химических веществ в течение длительного времени (в основном при выполнении трудовых функций на производственных и химических промышленностях).
- Воздействие на организм больного повышенной дозы радиоактивного излучения, которое может быть следствием как природного, так и техногенного характера. В случае с природной радиацией чаще всего становится длительное воздействие на человека солнечной радиации. Этот фактор наиболее заметен в регионах с тропическим и субтропическим климатом, для которых характерна повышенная солнечная активность.
- Регулярные стрессовые состояния. Подразумевается неопределённость медиков в вопросе влияния стресса на организм человека. По общему мнению, стресс, разрушая в связи с большим нервным напряжением сообщения между нервными центрами, провоцирует снижение общего состояния организма человека. При этом происходит развитие большого числа хронических патологических состояний, способных провоцировать, в том числе рак.
- Отягощённая наследственность. Данный фактор характеризуется повышенным риском развития онкологического процесса у людей, чьи ближайшие родственники предыдущих поколений (родители, бабушки, дедушки) в течение жизни переболели раком спинного мозга. Этот фактор носит статистический характер и не имеет обоснованного научного подтверждения с медицинской точки зрения.
- Травмы спинного мозга. Регулярное механическое повреждение позвоночника (ушибы, переломы, гематомы) пагубно влияет на сохранение иммунных показателей и может спровоцировать развитие онкологического процесса внутри позвоночного столба, мутационные процессы также могут быть продиктованы застойными явлениями крови, которые характерны для травматических ситуаций.
- Хронические патологии, не связанные с травмами спины. Примером подобной патологии является неврофиброматоз. Патология носит наследственный характер и проявляется в нарушениях развития нервной системы человека и кожных покровов. Считается главным провокатором появления рака спинного мозга.
- Неправильное развитие позвоночника. Аномалии, выявленные в течение развития организма, влияют на вероятность возникновения патологических процессов онкологического типа. Если в рамках рядового обследования молодого организма в возрасте от 14 до 30 лет выявлено аномальное строение позвоночника, рекомендовано регулярно проходить обследования на предмет возникновения опухоли.
- Малоподвижный образ жизни пациента. При регулярной физической активности происходит благоприятное воздействие на организм человека за счёт ускорения метаболических процессов и отсутствия застойных явлений в крови и в лёгких.
- Употребление табака, алкоголя, наркотических препаратов. При длительном воздействии на организм этих токсических веществ происходит регулярная интоксикация организма, приводящая к постоянному снижению показателей иммунитета и повышенному риску появления мутационных процессов в организме.
Описанные выше факторы не признаются единственными и, если человек не входит в группу риска ни по одному из перечисленных критериев, риск развития спинного мозга всё равно остаётся. Для сохранения собственного здоровья рекомендовано проходить регулярные обследования для выявления онкологии на самых ранних этапах появления болезни. Особенно в случае выявления первичных симптомов, характерных для опухолевого процесса.
1 Сущность патологии
Центральная нервная система человека образована спинным и головным мозгом. Первый располагается в позвоночном канале. Спинной мозг покрыт мягкой, паутинной и твердой оболочками. Внутри располагается ликвор. Сам мозг образован серым и белым веществами. Опухоль — это доброкачественное или злокачественное новообразование, которое характеризуется наличием атипичных клеток.
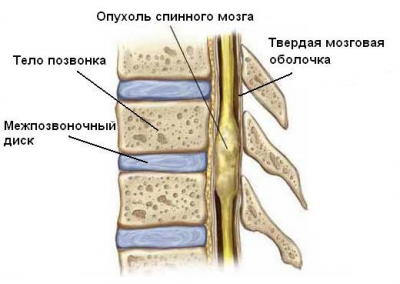
Чаще всего патология диагностируется у людей в возрасте 30-50 лет. Иногда опухоли обнаруживаются у детей. В общей структуре новообразований ЦНС на эту разновидность приходится до 12% случаев. Чаще всего опухоль локализуется вне спинного мозга. В процесс вовлекаются следующие структуры:
- кровеносные сосуды;
- жировая клетчатка;
- оболочки;
- корешки.
Известны следующие виды опухолей:
- экстрамедуллярные и интрамедуллярные;
- доброкачественные и злокачественные;
- первичные и метастатические;
- субдуральные и эпидуральные.
Новообразования, которые локализуются под твердой спинномозговой оболочкой, менее опасны. Практически все они доброкачественные. Наиболее часто выявляются менингиомы, невриномы, липомы, лимфомы, нейрофибромы, нейробластомы, миеломы, хондросаркомы, глиомы.
Иногда встречается рак спинного мозга. Это опухоль, отличающаяся агрессивным (злокачественным) течением. Она дает метастазы в другие органы и не поддается терапии на поздних стадиях. Интрамедуллярные новообразования располагаются в самом веществе мозга. К ним относятся астроцитомы и эпендимомы. Точные причины развития болезни не установлены.
Лечение
Если удалось выявить заболевание на начальном этапе, его можно вылечить почти без последствий. Некоторые виды опухолей даже поддаются консервативной терапии. Лечение заключается в стационарном режиме, ограничении нагрузок и медикаментозной терапии. Показаны глюкокортикоиды, например, «Дексаметазон», препараты для улучшения мозгового кровообращения – «Ницерголин», «Кавинтон», витамины группы В и обезболивающие средства. Хотя чаще всего такая терапия помогает только снять симптомы и облегчить состояние пациента, но не избавиться от новообразования.
Самым эффективным методом лечения опухолей является их хирургическое удаление. Успех операции зависит не только от вида новообразования, его размеров и локализации, но также от того, насколько рано она проведена. Доброкачественные опухоли, особенно если они находятся не в самом спинном мозге, удаляются легко и в основном без последствий. Интрамедуллярные опухоли удалить сложнее, так как операция может привести к травмированию спинного мозга. Чаще всего проводится ламинэктомия с резекцией опухоли. Ее целью, кроме удаления новообразования, является декомпрессия спинного мозга.
При злокачественных опухолях назначается также лучевая и химиотерапия. Во многих случаях избавиться полностью от них не получается из-за наличия метастаз. Может потребоваться удаление окружающих опухоль тканей, что часто невозможно из-за расположения ее около спинного мозга. Поэтому проводят частичную резекцию опухоли с ее последующим облучением. При этом стараются сохранить как можно больше тканей, чтобы не нарушились функции спинного мозга. При наличии сильного болевого синдрома часто делают перерезку спинномозгового корешка, что приводит к исчезновению чувствительности.
 Основной метод лечения опухолей спинного мозга – это их хирургическое удаление
Основной метод лечения опухолей спинного мозга – это их хирургическое удаление
Симптомы
Как правило, симптомы заболевания проявляются в активной фазе течения болезни. Первые симптомы заболевания – болевые ощущения. Сначала боль появляется время от времени, утихая и возобновляясь. Характер боли похож на напряжение мышц после физической нагрузки или хондрозах спины. Обычно болевые ощущения проявляются в области крестца.
Если потрогать это место пальцами, то под кожей чувствуется бугорок на кости. При нажатии на бугорок болевые ощущения становятся сильней. Усиливаются боли в ночное время или когда пациент лежит. Неострые боли становятся все сильней с ростом новообразования. При бурном росте новообразования, они становятся нестерпимыми.
Советуем прочитать: прогноз при метастазах в позвоночнике.
Растущее новообразование сдавливает нервы, что ведёт к онемению в руках и ногах. Когда рак позвоночника локализуется в пояснице или области крестца, то немеют ноги, а если новообразование в шейном отделе, то теряют чувствительность руки. Кроме онемения для рака характерно ощущения жара в пальцах, приливы холода, пальцы чешутся, потом начинают неметь.
При этом онкологическом заболевании нарушается работа двигательного аппарата. Пациент ограничен в движении, его походка изменяется. Больной начинает падать, а мышцы его атрофируются. При осмотре пациента на последних стадиях рака врачи отмечают деформирование позвоночника. Пациент испытывает сложности с опорожнением (задержка мочеиспускания, запоры) или наоборот, неконтролируемое опорожнение кишечника и мочевого пузыря.
Советуем прочитать: опухоль позвоночника.
Если опухоль находится в области груди, то пациента мучает одышка, сердцебиение перестаёт быть ритмичным, возникают проблемы с пищеварительной системой. При новообразовании в шейном отделе поражается практически все тело ниже опухоли. Человек мучается от сильных мигреней, он жалуется на сложность при вдохе и выдохе.
Диагностика
Очень важно вовремя обратиться к врачу для обследования, не дожидаясь, когда станет видно, как опухла спина. Доброкачественные опухоли и кисты могут проявляться не ярко выраженными симптомами, развивающимися на протяжении нескольких лет
Но все равно при этом наблюдаются боли. А при появлении сильной слабости, быстрой потери веса, нестерпимых болевых ощущений обследоваться нужно обязательно, так как это может указывать на развитие злокачественной опухоли.
Неврология – это то отделение, куда направляют пациента для обследования. Врач осматривает больного, беседует с ним. Очень важна для диагностики проверка рефлексов. Это реакция зрачков, пробы на устойчивость больного в положении стоя, сухожильные рефлексы, ликворные пробы
При подозрении на наличие опухоли необходимо провести полное обследование, так как важно дифференцировать ее от таких заболеваний, как сирингомиелия, дискогенная миелопатия, артериовенозная аневризма, боковой амиотрофический склероз, межпозвоночная грыжа, сифилис, эхинококкоз и других
Диагностика опухолей на начальном этапе очень осложнена тем, что симптомы могут слабо проявляться. Поэтому кроме общего осмотра, сбора анамнеза и жалоб больного, обследование включает в себя следующие методы:
- рентгенографию, чаще всего в нескольких проекциях, но информативен этот метод только на поздних стадиях;
- компьютерную томографию, позволяющую определить структуру не только позвоночника, но и находящихся рядом тканей;
- МРТ, которая позволяет получить трехмерную картину позвоночника, а если она проводится с внутривенным контрастированием – это самый информативный вид обследования;
- для определения вида опухоли проводят биопсию ее образца;
- радионуклидная диагностика и миелография в последнее время используются все реже;
- иногда проводится спинномозговая пункция.
Только полное обследование позволяет точно поставить диагноз
Химиотерапия

К категории неоперабельных часто относятся метастазирующие опухоли, которые не представляется возможным удалить полностью. В данном случае лечение предполагает использование лучевой терапии, которая актуальна также в период восстановления для устранения остаточных новообразований.
Если хирургическое вмешательство слишком рискованно, лучевая терапия призвана облегчить болевую симптоматику.
Многие виды рака принято лечить посредством химиотерапии, однако конкретно в данном случае ее применение нецелесообразно, поскольку преимущества перед облучением в данном случае отсутствуют. В исключительных случаях врач может назначить химиотерапию в сочетании с облучением.
В отдельных случаях, если опухоль доброкачественная и она не развивается, наблюдения за пациентом без хирургического вмешательства бывает достаточно. Особенно данный вариант актуален при лечении пожилых пациентов или в случаях, когда облучение слишком рискованно из-за состояния здоровья пациента. Для контроля над развитием опухоли необходимо будет регулярно делать снимки.
Но надо понимать, что место локализации патологии в данном случае – сложная структура, труднодоступная для хирургического доступа и манипуляций.
Именно поэтому очень важна ранняя диагностика опухолей спинного мозга, когда велики шансы на результативную операцию и полное удаление новообразования.
При правильной диагностике и своевременно выполненной операции высоки шансы на полное излечение пациента и восстановление его трудоспособности.
Даже при злокачественном новообразовании выполняется хирургическое лечение с целью задержать прогрессирование патологического процесса, уменьшить симптоматику неврологических нарушений и боль.
- В терапии применяются обезболивающие и противовоспалительные препараты, витамины и общеукрепляющие средства, диуретики.
- Пациенту назначают специальный двигательный режим, дают рекомендации по питанию и физическим упражнениям, могут рекомендовать ношение поддерживающего корсета иили воротника Шанца.
Как правило, лечение выполняется в условиях стационара.
К сожалению, консервативное лечение облегчает симптомы заболевания только на время, а затем симптоматика прогрессирует.
Поэтому методы терапии используют в период диагностических процедур и на этапе подготовки больного к оперативному лечению, а также после операции.