Распространенные типы миопатии: что это за болезнь, как ее распознать и лечить
Содержание:
Врожденные мышечные дистрофии
Первая группа — это врожденные мышечные дистрофии (нарушение функции и строения мышечных волокон в результате сбоя синтеза белков, которые входят в их состав). Четкой классификации врожденных мышечных дистрофий нет, но на основании гипотез патогенеза данной группы заболевания можно выделить две группы:
- мерозин-негативные заболевания, которые характеризуются дефицитом или отсутствием белка мезонина, входящего в состав поперечно-полосатых мышц;
- врожденные структурные миопатии и мерозин-позитивные, при которых концентрация мезонина находится в норме.
Мерозин-негативная группа заболеваний подразделяется на несколько типов:
- врожденные мышечные дистрофии Фукуямы;
- мышечно-глазо-мозговой синдром;
- синдром Уолкера-Варбурга.
Клиническая картина заболеваний мерозин-негативной группы очень схожа с симптоматикой классических врожденных миопатий, но отличительной особенностью является вовлечение в общую симптоматику различных структур головного мозга, что ведет к дальнейшей умственной отсталости, задержке развития. Заболевания мерозин-позитивной группы намного реже включают в себя поражение центральной нервной системы (приблизительно у 10% больных выявлено поражение мозга) и обычно не влечет за собой торможение интеллекта. Клиническая картина характеризуется деформацией позвоночника и нарушением черт строения лица.
Причины болезни и возможность появления осложнений
Миопатия Эрба-Рота считается первичной патологий, возникающей после какого-то периода из-за плохой наследственности или генетических преобразований. Главным фактором является проблема с генофондом плода при беременности, которая происходит из-за патологии или курении, употреблении спиртного при беременности.
Развивающемуся плоду наносится колоссальный вред. У человека развивается гиперлордоз, признаки крыловидных лопаток, лицевые нервы портят визуальные характеристики.
К причинам нарушения генофонда относятся:
- Наследственность.
- Работа во вредных для здоровья условиях.
- Взаимодействие с химическими реагентами.
- Постоянное употребление антибиотиков.
- Поздняя беременность.
- Постоянные нервные напряжения.

Развивающаяся мышечная дистрофия при появлении осложнений может быть смертельно опасной. Состояние может усугубиться такими способами:
- Паралич.
- Грыжа.
- Миотонические дистрофии.
- Чрезмерное разветвление нервных волокон.
- Нехватка кислорода.
- Затруднения с передвижением.
- Пневмония.
1 Признаки недуга
Существует перечень проявлений, указывающих на развитие миопатии:
- постоянная слабость в мышцах, не зависящая от физических нагрузок, отдыха;
- атрофические изменения: истончение, незначительная активность мышц (преобразования имеют определенный либо распространенный характер);
- падение тонуса мышц, их вялость, дряблость;
- всевозможные признаки искривления позвоночника (из-за слабости мышечного аппарата);
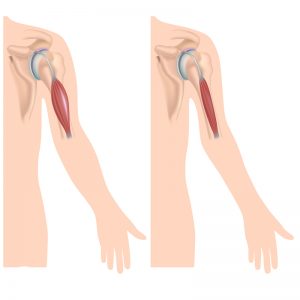
- псевдогипертрофия: здоровые структуры выглядят увеличенными на фоне истонченных мышц.
Причины развития недуга:
- 1. Генетические дефекты, вызывающие наследственные миопатии. Передача недуга происходит разными способами. При этом генетические отклонения реализуются в виде недостаточности фермента, отвечающего за метаболизм в мышцах; митохондриальных дефектов, отвечающих за энергетические возможности клеток.
- 2. Гормональные нарушения.
- 3. Системные недуги соединительной ткани.
Симптомы патологии зависят от формы миопатии.
4 Проявления у беременных
При любой форме миопатии беременность противопоказана, поскольку ухудшает течение недуга, который может передаваться по наследству. На больших сроках беременности вопрос о ее сохранении решают индивидуально. При этом учитываются следующие факторы:
- тяжесть недуга;
- наличие осложнений;
- эффективность терапии;
- заинтересованность матери в сохранении жизни ребенку.
Миотоническая дистрофия сопровождается выкидышами, водянкой плода, нарушением сокращения матки при родах. Используют только регионарную анестезию, поскольку общие анестетики блокируют дыхание, вызывая стойкое его угнетение. Следует наблюдать за деятельностью сердца. Иногда патология передается от матери плоду внутриутробно. При этом наблюдают мышечную гипотонию, дыхательные нарушения, отставание в развитии. Отмечают большую неонатальную смертность.
Естественные роды допускаются в единичных легких случаях (при отсутствии акушерских противопоказаний). Чаще назначают кесарево сечение. Специалисты учитывают минимальное физическое напряжение при родах, которое способно ухудшить течение недуга.
После родов назначают комплекс препаратов:
- АТФ;
- витамины группы В, С, Е;
- антихолинэстеразные медикаменты (Прозерин);
- ЛФК;
- мануальное лечение.
Диагностика
Не следует затягивать с визитом к врачу, так как риск потери зрения очень высок. Когда у человека наблюдается расстройство видимости, нужно установить точную причину образования. Офтальмолог осуществит опрос пациента, узнает, как давно появилась проблема и есть ли у ближайших родственников подобные нарушения. Если у кого-то установится болезнь, то диагностика будет быстрой. Однако, если ни у кого в семье нет данного расстройства, определение причины будет сложной.
Изначально понадобится исключить патологии ЦНС. Главную трудность в момент диагностирования составляют группы миопатических синдромов, вызванные экзогенными, эндогенными недугами. Вот, например, миопатия глаз зачастую развивается при наличии миоглобинурии, амилоидозе.
Для установления правильного диагноза больному понадобятся такие обследования:
- общий анализ крови;
- биопсия мышц;
- электромиография.
Диагностические меры миопии, возникшей на фоне данного патологического состояния, в основном не представляет сложности и предполагает выполнение таких обследований:
- периметрия;
- УЗИ;
- тонография;
- проверка зрения посредством таблицы Сивцева;
- офтальмометрия;
- скиаскопия;
- тонометрия.
Симптомы миопатии
Первичная миопатия начинается исподволь в большинстве случаев в детском или юношеском возрасте.
Миопатические проявления могут заметно усиливаться под влиянием разнообразных неблагоприятных факторов – инфекции, перенапряжения, интоксикации.
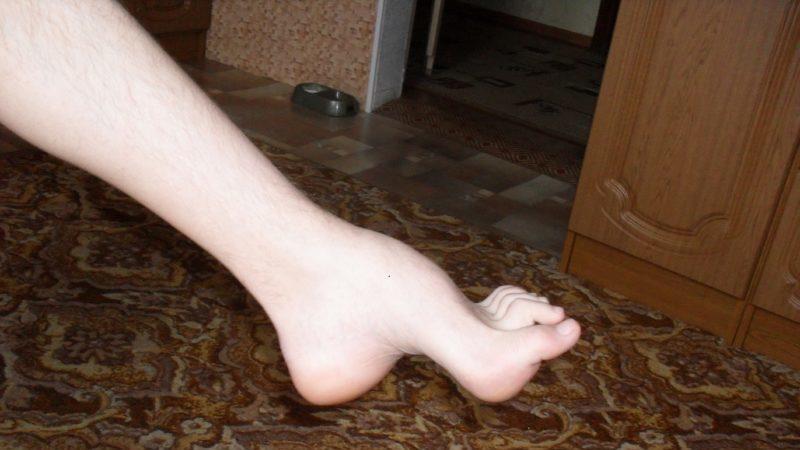
Начинается заболевание с развития слабости и атрофий определенной группы мышц. В дальнейшем дистрофический процесс захватывает все новые группы мышц, что может привести к полной обездвиженности. Преимущественно поражаются мышцы тазового и плечевого пояса, туловища и проксимальных отделов конечностей. Поражение мышц дистальных отделов конечностей встречается редко в тяжелых случаях. Мышечные атрофии, как правило, двухсторонние. В начальном периоде может наблюдаться преобладание атрофий на одной стороне, но с течением болезни степень поражения мышц становится одинаковой в симметричных мышцах. По мере развития атрофий снижается мышечная сила, снижается тонус, снижаются сухожильные рефлексы. При атрофии одних групп мышц компенсаторно могут гипертрофороваться (увеличиваться) другие . Однако чаще развивается псевдогипертрофия — объем мышц увеличивается не за счет мышечных волокон, а за счет увеличения жировой ткани и соединительной. Такие мышцы становятся плотными, но не сильными.
Псевдогипертрофии икроножных мышц у больного миопатией.
Может наблюдаться увеличение подвижности в суставах, а может наоборот уменьшиться объем движений за счет укорочения мышц и их сухожилий.
В зависимости от ряда особенностей и, в первую очередь, от возраста, начала заболевания, интенсивности и последовательности проявления и нарастания атрофий, характера наследования миопатии разделяют на ряд форм. Самые распространенные: юношеская (ювенильная) форма Эрба, плече – лопаточно – лицевая форма Ландузи – Дежерина и псевдогипертрофическая Дюшена.
Кроме этого существуют варианты генетически гетерогенных (разнообразных) форм. Описаны нозологические формы миопатий с разными типами наследования. В рамках одного генетического варианта выделяются аллельные серии (различные формы одного и того же гена), обусловленные различными мутациями в одном и том же гене. У генокопий при схожей клинической картине возможны более благоприятное течение, длительная компенсация, абортивные формы и очень тяжелое с ранней инвалидизацией.
Симптомы
Первые признаки прогрессирующей миопатии Дюшена появляются в возрасте от года до пяти лет. В большинстве случаев уже в первые 12 месяцев наблюдается несколько замедленное развитие двигательных функций ребенка. Он позже начинает садиться, вставать и ходить. При хождении малыш часто падает и спотыкается.
Через год или два слабость мышц становится более выраженной: ребенку трудно подниматься по лестничным ступеням, долго находиться на ногах и вставать с колен. У детей с мышечной дистрофией вырабатывается характерная «утиная» походка: они ходят, переваливаясь с ноги на ногу, как утки.
ФАКТ! Когда ребенок пытается встать из положения сидя на корточках, он инстинктивно опирается на бедра и талию, как бы взбираясь по собственному телу вверх.
Заподозрить дистрофию Дюшена можно по характерным движениям, совершаемым ребенком при вставании с пола
Типичный признак миопатии – гипертрофированные, как будто перекачанные, икроножные мышцы. Снижаются и выпадают сухожильные рефлексы: вначале коленные, затем с бицепса и трицепса. Дольше всего сохраняются пястно-лучевые и ахилловы рефлексы.
Дебют миодистрофии Дюшенна приходится на период от 1 до 5 лет. Как правило, уже на 1-ом году жизни заметно некоторое отставание моторного развития ребенка. Отмечается задержка сроков начала сидения, самостоятельного вставания и ходьбы. Когда ребенок начинает ходить, он отличается неуклюжестью и большей, по сравнению со сверстниками, неустойчивостью; часто спотыкается.
Мышечная слабость возникает на 3-4-ом годах жизни. Первоначально она выражается в патологически повышенной утомляемости при ходьбе по лестнице или на длинные расстояния. Со временем становится заметной типичная для миодистрофий «утиная» походка
Обращают на себя внимание особенности поведения ребенка — каждый раз, поднимаясь из положения сидя на корточках, он активно опирается руками о собственное тело, как бы взбираясь по нему как по лесенке (симптом Говерса)
Мышечные атрофии начинаются с мышц бедер и тазового пояса. Для дистрофии Дюшенна характерно их быстрое восходящее распространение на плечевой пояс, мускулатуру спины и проксимальных отделов рук. Вследствие мышечных атрофий формируется «осиная» талия и отстоящие от спины «крыловидные» лопатки. Типичным симптомом выступает псевдогипертрофия икроножных мышц. Наблюдается выпадение сухожильных рефлексов: вначале — коленных, затем — рефлексов с трицепса и бицепса плеча. Ахилловы и карпорадиальные рефлексы могут длительное время быть сохранны. Со временем развиваются ретракции сухожилий и мышечные контрактуры.
Прогрессирующая мышечная дистрофия Дюшенна сопровождается нарушениями в костно-суставной системе. Характерны искривление позвоночника (кифоз, усиленный лордоз, сколиоз), деформации грудной клетки (килевидная или седловидная), деформации стоп. Сердечно-сосудистые расстройства обусловлены развитием кардиомиопатии и включают аритмию, лабильность артериального давления, глухость тонов сердца. У 50% больных фиксируются нейроэндокринные расстройства — адипозогенитальная дистрофия, синдром Иценко-Кушинга и др. Около 30% больных страдает олигофренией, как правило, ограничивающейся степенью дебильности. Могут отмечаться СДВГ, расстройства по типу аутизма, дислексия, нарушения краткосрочной памяти.
Уже к 7-10-летнему возрасту дистрофия Дюшенна приводит к выраженным двигательным ограничениям. К 12 годам больные, как правило, утрачивают способность ходить, а к возрасту 15 лет большинство пациентов полностью теряют возможность самостоятельных движений. Распространение дистрофического процесса на дыхательную мускулатуру приводит к прогрессирующему падению жизненной емкости легких (ЖЕЛ) и, в конечном итоге, невозможности совершать дыхательные движения.
Формы и виды
Рассматриваемую патологию принято классифицировать в соответствии с зоной поражения, например, существует конечностно-поясная, этиологическим фактором или по тому, что более поражено – ферменты или белки.
Согласно иной классификации миопатии бывают:
– врождёнными, которые, в свой черёд, подразделяются на немалиновую, патологию центрального стержня, миотубулярную, диспропорцию миофибрилл, мерозин-негативную;
– наследственными (ювенильная, псевдогипертрофическая, плече-лопаточно-лицевая, окулофарингеальная, дистальная и скапулоперонеальная формы);
– воспалительными (вирусная, идиопатическая, инфекционная, паразитарная формы);
– метаболическими (обусловленные сбоем липидного обмена, метаболизма пуринов или гликогена, митохондриальная формы);
– мембранными (Болезнь Беккера и Миотония Томпсона);
– токсическими (вследствие алкоголизма, интоксикации, наркомании, по причине вредностей, связанных с профессией).
Ювенильная форма дебютирует в двадцати-, тридцатилетнем возрасте. Начинается она поражением мускул бёдер, тазовых мышц, распространяясь постепенно на остальной организм. Лицевые мускулы не поражаются. Чем ранее дебютировал недуг, тем хуже прогноз.
Больные миопатией молодые люди довольно быстро приобретают обездвиженность, тогда как у зрелых лиц процесс длится годами.
Псевдогипертрофической миопатии подвержены мальчики трёхлетнего возраста, реже старше. Дебютирует с мышечного аппарата конечностей и таза. Ей сопутствует искривление позвоночника. Дети отстают в интеллектуальном развитии и физическом созревании. Также поражаются мускулы миокарда и дыхательного аппарата, рано образуются контрактуры суставов. Часто описываемая форма недуга заканчивается летально.
Возрастному периоду 10-20 лет характерна плече-лопаточно-лицевая форма патологии. Дебютирует она, в отличие от вышеприведённых разновидностей, поражением мимических мускул, постепенно переходящие на грудные мышцы и мускулы верхних конечностей. При этом отсутствует поражение тазовых мышц. Характеризуется вялотекущим течением на фоне сохранности работоспособности.
При скапулоперонеальной разновидности наблюдается спад чувствительности и атрофия мускул конечностей.
Окулофарингеальная миопатия чаще возникает у более взрослых лиц. Проявляется сочетанием атрофии языкоглоточных и глазодвигательных мускул. Дебютирует двусторонним птозом (опущение века), позже возникает нарушение глотания.
Дистальная форма вначале затрагивает стопы и кисти, позже распространяется на голени и предплечья. Течение замедленное.
Врождённые формы описываемой патологии детерминированы трансформациями генов, отвечающих за белковый синтез, происходящий в ткани мускул. Проявляются нарастающей слабостью мышц, к которой нередко присоединяются миокардиальная и дыхательная недостаточности, угрожающие жизни. При отсутствии осложнений, данная форма недуга протекает без прогрессирования, вяло. Дифференцируются они по разновидности дефектных белков, типу наследования и локализации измененных генов.
Мерозин-негативная или дефицитная форма патологии зарождается вследствие генной мутации, приводящей к недостаточности продукции белка мерозина. Отмечается сочетание дыхательной недостаточности с атрофией конечностей.
Воспалительные формы описываемого отклонения развиваются на фоне инфекционно-вирусных процессов. Если определить возбудитель миопатии не удаётся, то такая форма патологии именуется идиопатической.
Метаболические разновидности формируются как следствие клеточных нарушений и обменных сбоев.
Мембранные миопатии развиваются при дефектах мембран волокон мышц и сопровождаются миотонией. Характерен ранний дебют недуга. У ребёнка отмечаются дефекты речи, нарушение глотания. Он не в состоянии совершать быстрые движения. Приобретённым формам всегда присуще более благоприятное течение.
Диагностика мышечной дистрофии
Диагностические мероприятия при подобном недуге обширны, так как существует большое количество болезней, от которых необходимо дифференцировать болезнь.
На первоначальном этапе доктор обязательно изучит анамнез больного, уточнит о симптоматике, режиме дня и т. п. Эти данные требуются для составления плана проведения последующих диагностических мер, которые могут в себя включать:
- электромиография,
- соскоб мышечной ткани для анализа,
- генетическое тестирование,
- анализ крови и мочи,
- дополнительная консультация ортопеда, гинеколога и терапевта.
Стоит отметить, что чем позже проявилась болезнь, тем лучше для больного, так как ранние симптомы в большинстве случаев заканчиваются смертью.
Разновидности миопатий
Принято выделять следующие виды данной патологии:
- наследственные;
- метаболические;
- паранеопластические;
- воспалительные;
- токсические;
- мембранные.
Чаще встречаются наследственные миопатии. Они подразделяются на типы:
- Ювенильная, или миопатия Эрба. Ей подвержены молодые люди не старше 30 лет. Болезнь развивается в юношеском возрасте. Выражается атрофией бедренных мышц. Также при заболевании страдают мышцы в области тазового пояса. Характерными признаками патологии выступают «утиная» походка и прекращение функционирования ротовых мышц.
- Миопатия Дюшенна. При ней значительно увеличивается мышечная масса, но сами мышцы остаются очень слабыми. По этой причине болезнь именуется псевдогипертрофической. Ей более подвержены мальчики. Патология отличается агрессивным течением, приводящим к инвалидности и гибели человека из-за осложнений на сердце и органах дыхания.
- Плече-лопаточно-лицевая миопатия. Заболеванию подвержены дети, начиная с 10 лет. В группе риска также юноши и девушки до 20 лет. Проявляется слабостью лицевых мышц. В дальнейшем атрофия наблюдается в области плечевого пояса и лопаток. Развивается гипертрофия глазных и ротовых мышц. Болезнь прогрессирует медленно и не всегда становится причиной инвалидности.
Миопатии воспалительного типа развиваются на фоне различных заболеваний. Это могут быть бактериальные (стрептококки), вирусные (грипп, ВИЧ, краснуха), паразитарные (токсоплазмоз) инфекции с поражением тканей мышц.

Метаболические миопатии развиваются из-за сбоя в липидном обмене. Данная разновидность мышечной атрофии также возникает на фоне нарушения обмена пуринов и гликогена.
Лечение миопатии
Сегодня миопатия врождённого генеза не имеет способов излечения. Существуют лишь способы, направленные на облегчение проявлений недуга и замедление его развития. Лечение описываемого недуга длительное и часто пожизненное с периодическим проведением контроля посредством обследования для коррекции терапевтической стратегии.
Как лечить миопатию? Прежде всего, терапевтическая стратегия направлена на решение таких задач: коррекцию микроциркуляции в мускулах, нервной системе и метаболизма.
Для нормализации функционирования нервной системы обычно применяются витамины, биогенные стимуляторы, анаболические стероиды, вазоактивные препараты, антихолинэстеразные и трофотропные средства, препараты калия.
Хорошим терапевтическим эффектом обладают гемотрансфузии.
Также показана физиотерапия. Чаще применяется ионофорез с ионами кальция, электрофорез, электростимуляция мускул, растягивание сухожилий, ультразвуковое воздействие, массаж.

Обязательно рекомендована лечебная физкультура, поскольку систематические упражнения замедляют прогрессирование симптоматики недуга (слабости, ограничения движения, что присуще более поздним стадиям)
При этом упражнения следует выполнять осторожно, дабы избежать перенапряжения мускул
Эффективным вариантом правильной физической нагрузки считается плавание под присмотром инструктора или физиотерапевта.
В отдельных ситуациях рекомендована при помощи ортопедической обуви либо специальных корсетов ортопедическая коррекция искривлений позвоночника.
Иногда бывает целесообразно хирургическое вмешательство, подразумевающее удлинение сухожилий.
Важнейшим элементом терапевтической стратегии считается психологическая поддержка близких и профессиональная. Помимо того психологическую помощь должны также получать и родственники больного.
Современные медицинские исследования направлены на поиск новых эффективных методик и средств терапии рассматриваемой патологии различного генеза. Сегодня актуальными направлениями считаются генная и клеточная терапия. Патологии, обусловленные метаболическими сбоями, довольно успешно поддаются коррекции посредством веществ, восполняющих дефицит фермента.
Главной задачей в терапии миопатий вторичного генеза является ликвидация основной патологии. Так, например, при патологии, порождённой алкогольной зависимостью, важным условием терапевтического воздействия является полное исключение спиртосодержащих жидкостей, а также дезинтоксикационная терапия. Тиреоидная миопатия подразумевает корректировку тиреоидных гормонов.
Огромную роль в коррекции состояния играет питание. Поэтому рацион рекомендуется обогатить свежими овощами и фруктами, разнообразить молочной продукцией, яйцами, орехами, медом, кашами (особенно гречневой и овсяной). Также следует отказаться от пряностей, кофе, картофеля, капусты, алкогольных напитков.
Последствия рассматриваемого недуга обусловлены дисфункцией различных групп мускул. Например, кардиомиопатия вызывает сердечную недостаточность, миопатия, поражающая межреберную мускулатуру ведет к ухудшению функционирования лёгких. Миопатия приводит к расстройствам неврологического характера. Организм постепенно слабеет, страдает иммунная система, вследствие чего больные подтверждены частым инфекционным недугам, которые иногда становятся причиной смерти.
Прогноз миопатии обусловлен скоростью развития, а также степенью дистрофии скелетной мускулатуры. Важен также и возраст дебюта недуга. Так, например, данная патология имеет неблагоприятный прогноз при псевдогипертрофической форме, быстро приводящей к инвалидности. Тогда как, прогноз для патологий, развивающихся на финальном этапе пубертатного периода, благоприятнее.
Мы в телеграм! Подписывайтесь и узнавайте о новых публикациях первыми!
Осложнения при миопатии Дюшена и их лечение
Остеопороз. У больных миопатией Дюшена может развиваться остеопороз – заболевание, которое приводит к уменьшению плотности костной ткани. Основными причинами этого являются вынужденная малоподвижность и прием кортикостероидов
Очень важно как можно дольше предотвратить развитие этой болезни. Для этого необходимо получать достаточное количество витамина D и кальция – они требуются для того, чтоб кости оставались крепкими
Эти вещества можно получить как из пищи, так и из витаминных добавок.
Пациентам, у которых уже развился остеопороз, назначают лекарственные препараты, например, бисфосфонаты.
Осложнения, затрагивающие суставы и позвоночник
Мышечная слабость может стать причиной того, что суставы пациента со временем станут менее подвижными. В таких случаях пациентам могут рекомендовать носить шины, а иногда может потребоваться хирургическое вмешательство.
Сколиоз, или искривление позвоночника, также может стать результатом прогрессирующей мышечной слабости. Обычно он развивается уже после того, как пациент начинает передвигаться в инвалидном кресле. Чаще всего для лечения сколиоза пациенты носят специальные корсеты. Хирургические операции при этом нарушении назначают лишь в редких случаях.
Осложнения, связанные с питанием и пищеварением
У детей с миопатией Дюшена часто бывает избыточный вес, особенно если они принимают кортикостероиды. У подростков и взрослых людей с этим диагнозом, напротив, может быть дефицит массы тела из-за постепенного разрушения мышечных волокон. Чтобы удержать вес в пределах нормы, пациентам следует регулярно консультироваться с диетологами, и выполнять их рекомендации.
Запор часто становится результатом малоподвижного образа жизни. Для лечения запоров назначается прием слабительных препаратов, а для их профилактики рекомендуется употреблять в пищу больше продуктов, богатых диетической клетчаткой.
На поздних стадиях развития миопатии Дюшена – в возрасте старше 18-20 лет – у многих пациентов появляются проблемы с жеванием и глотанием пищи. В наиболее тяжелых случаях может быть необходима гастростомия – операция, в ходе которой в полость желудка вводят специальную трубку, через которую будет осуществляться кормление.
Осложнения, связанные с дыхательной системой
В подростковом возрасте дыхательные мышцы пациентов начинают ослабевать, из-за чего дыхание становится поверхностным, а кашлевой механизм становится менее эффективным. Это может привести к различным респираторным инфекциям, поскольку слизь и бактерии выводятся из дыхательных путей не так легко, как у здоровых людей
Важно лечить такие инфекции своевременно – обращаться к врачу при появлении первых симптомов, и принимать все назначенные лекарства. Для профилактики некоторых инфекционных заболеваний пациенту могут сделать прививки
По мере того, как дыхательные мышцы слабеют, концентрация кислорода в крови снижается, особенно во время сна. Поскольку это происходит постепенно, признаки этого поначалу могут быть незаметны. Наиболее распространенными симптомами понижения уровня кислорода в крови являются головные боли по утрам, частые пробуждения по ночам, слабость, раздражительность, очень живые, насыщенные сновидения.
Своевременное обращение к врачу позволяет облегчить многие из этих симптомов, и заметно улучшить качество жизни.
Осложнения, связанные с работой сердца
У подростков и взрослых с миопатией Дюшена может развиться кардиомиопатия – нарушение, для которого характерна слабость сердечной мышцы. Признаками кардиомиопатии могут быть повышенная утомляемость, одышка, отеки ног, нерегулярное сердцебиение. Для лечения кардиомиопатии назначается медикаментозная терапия. Чем раньше ее начать, тем более эффективной она будет.
Источник http://www.womenclub.ru/
Лечение
Лечение миопатии направлено преимущественно на улучшение состояния мышц путем нормализации внутримышечного метаболизма. Для этого используются препараты нескольких групп:
- витамины группы В и Е;
- Неостигмин;
- Глютаминовая кислота;
- антихолинэстеразные средства – Галантамин, Амбеноний;
- анаболические гормоны – Декаонат Нандролона, Метандиенон;
- препараты калия и кальция;
- Тиаминпирофосфат.
СПРАВКА: для лечения воспалительной миопатии необходимы глюкокортикостероиды, которые принимают в максимальной дозировке 80-100 мг/сут до достижения клинического эффекта. После увеличения мышечной силы дозу постепенно снижают до 15 мг/сут.
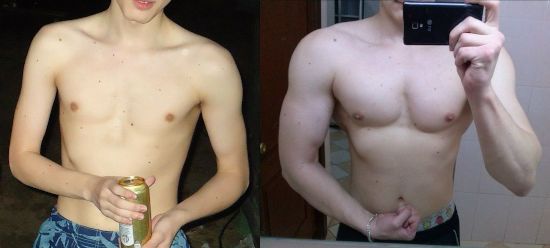 Эффект применения анаболиков гарантирован только при условии комплексного лечения, включающего медикаменты, диету и выполнение специальных упражнений для пострадавших мышечных групп
Эффект применения анаболиков гарантирован только при условии комплексного лечения, включающего медикаменты, диету и выполнение специальных упражнений для пострадавших мышечных групп
Для того чтобы лечить миопатию, назначаются комбинации из нескольких лекарств. Терапевтические курсы продолжительностью месяц-полтора повторяют трижды в год. Медикаментозное лечение дополняется физиопроцедурами, массажными сеансами и лечебной гимнастикой.
 В бассейне выполняются упражнения для рук, ног, туловища, а также скольжение и дыхательные упражнения с выдохом в воду
В бассейне выполняются упражнения для рук, ног, туловища, а также скольжение и дыхательные упражнения с выдохом в воду
Физиолечение может включать электрофорез с Неостигмином или кальцием, ультразвуковые процедуры. ЛФК проводится в условиях физиотерапевтического кабинета или в бассейне. Некоторые пациенты нуждаются в консультации ортопеда, который помогает подобрать ортопедические приспособления – корсеты или специальную обувь.
Приобретенные миопатии лечатся путем коррекции основного заболевания: устраняются эндокринные нарушения, выполняются дезинтоксикационные мероприятия, проводится антибактериальная терапия. При невозможности полного выздоровления добиваются перехода хронической патологии в стадию стойкой ремиссии.