Полезно знать, что такое лейкоэнцефалопатия головного мозга
Содержание:
- Энцефалопатия смешанного генеза головного мозга: что это такое, симптомы, степени, причины, хроническая форма, лечение и осложнения
- Классификация
- Причины
- Прогрессирующая сосудистая лейкоэнцефалопатия мозга
- Сосудистая лейкоэнцефалопатия головного мозга – лечение
- Диагностика
- Клиническая картина
- Этиология патологии Бинсвангера — лейкоэнцефалопатия
- Причины развития и формы недуга
- Диагноз «энцефалопатия» реально существует
- Симптомы и признаки лейкоэнцефалопатии
- Клиническая картина
Энцефалопатия смешанного генеза головного мозга: что это такое, симптомы, степени, причины, хроническая форма, лечение и осложнения
Энцефалопатия смешанного генеза представляет собой органическое поражение головного мозга человека. Эта патология не считается самостоятельным заболеванием, она возникает как последствие других болезней.
Основной признак энцефалопатии – дистрофические изменения нервной ткани.
Свое название заболевание получило по причине воздействия множественных факторов, провоцирующих развитие энцефалопатии, поэтому генез (происхождение) считается смешанным.
Виды
Разновидности энцефалопатии смешанного генеза традиционно подразделяются на две категории:
- Врожденная, или перинатальная энцефалопатия – состояние, возникающее при воздействии нескольких патологических факторов период беременности и во время родов. Так, к смешанной энцефалопатии могут привести недостаточность кислорода у плода во время беременности, патологии внутриутробного развития, генетические заболевания, метаболические нарушения.
- Приобретенная энцефалопатия – это вид заболевания, который приобретается в процессе жизнедеятельности человека. Повлиять на возникновение энцефалопатии может целый комплекс причин – черепно-мозговые травмы, нарушение обмена веществ, дисциркуляторные изменения, воздействие ионизирующего излучения или токсических веществ и другие.
Как приобретенная, так и врожденная энцефалопатия требуют определения причины заболевания и скорейшего лечения, чтобы у пациента не развились необратимые изменения в головном мозге, приводящие к усугублению ситуации.
Еще одна классификации энцефалопатии смешанного типа базируется на причинах и характере патогенетических изменений. Поэтому выделяют дисциркуляторную, гипертензивную, токсическую энцефалопатии, лейкоэнцефалопатию и энцефалопатию Вернике. Каждый из этих видов болезни имеет свои особенности проявления.
Стадии
Заболевание проходит в своем развитии несколько стадий. Каждая из них характеризуется определенными нарушениями и симптомами, поэтому лечение заболевания во многом зависит от того, на какой стадии развития патологии пациент обратился к врачу.
Симптомы
Они, в первую очередь, зависят от того, какие именно причины выступили превалирующими в клинике патологии. На выраженность симптоматики воздействует и степень развития, наличие дополнительных заболеваний, которые осложняют течение энцефалопатии. Также симптоматика является результатом лечения или отсутствия такового.
Сначала у пациентов при энцефалопатии смешанного генеза проявляются когнитивные нарушения
Заметно снижение интеллектуальных способностей, пациенты не могут сконцентрировать свое внимание на работе, замедляется скорость принятия решений, страдают мыслительные процессы, разрушаются привычные цепочки. Из-за проблем с памятью больные быстро устают, даже не выполняя физических нагрузок
При 2 степени развития заболевания симптомы только ухудшаются. Все симптомы становятся более выраженными. При прогрессировании заболевания у пациентов возникает синдром паркисонизма, проблемы с координацией движения, нарушение определения себя в пространстве, невозможность держать равновесие.
При 3 степени нарушения памяти настолько сильны, что пациент не может жить без посторонней помощи – он постоянно забывает свое имя, где живет. Часто пациенты могут выйти из дома и потеряться. Пациенты становятся склонными к нарушению мимики, произношению звуков.
Они не могут контролировать мелкие двигательные акты. Состояние больных отягощается симптомами соматических нарушений – гипертонией, сахарным диабетом, алкоголизмом, печеночной и почечной недостаточностью. Страдает половая функция, снижается качество слуха и зрения.
Лечение
Лечение заболевания стоит начинать после постановки диагноза. Для начала необходимо устранить влияние вредных факторов и причин, которые вызвали заболевание.
Осложнения заболевания
Энцефалопатии смешанного генеза имеют благоприятный прогноз лишь при компенсированной стадии. Заболевание 2 степени может приводить к сохранению стойких симптомов, однако их выраженность намного меньше.
При 3 степени ухудшения неизбежны – больные приобретают такие осложнения, как слабоумие, ишемическая болезнь, возрастает риск развития инсульта, инфарктов.
Под влиянием патологических нарушений значительно усугубляются хронические заболевания. В случае прогрессирования болезни можно оформить инвалидность 1-3 степени в зависимости от решения врачебной комиссии.
Классификация
Различают несколько видов лейкоэнцефалопатии.
Мелкоочаговая
Это лейкоэнцефалопатия сосудистого генеза, которая представляет собой хроническую патологию, развивающуюся на фоне высокого давления. Другие названия: прогрессирующая сосудистая лейкоэнцефалопатия, субкортикальная атеросклеротическая энцефалопатия.
Одинаковые клинические проявления с мелкоочаговой лейкоэнцефалопатией имеет дисциркуляторная энцефалопатия — медленно прогрессирующее диффузное поражение сосудов головного мозга. Раньше эта болезнь была включена в МКБ-10, сейчас она в ней отсутствует.
Чаще всего мелкоочаговую лейкоэнцефалопатию диагностируют у мужчин старше 55 лет, у которых имеется генетическая предрасположенность к развитию этого заболевания.
В группу риска входят пациенты, страдающие такими патологиями, как:
- атеросклероз (холестериновые бляшки закупоривают просвет сосудов, в результате наблюдается нарушение кровоснабжения головного мозга);
- сахарный диабет (при этой патологии кровь сгущается, замедляется ее течение);
- врожденные и приобретенные патологии позвоночника, при которых наблюдается ухудшения кровоснабжения мозга;
- ожирение;
- алкоголизм;
- никотиновая зависимость.
Также к развитию патологии приводят погрешности в диете и гиподинамичный образ жизни.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Это самая опасная форма развития заболевания, которая нередко становится причиной летального исхода. Патология имеет вирусную природу.
Ее возбудителем является полиомавирус человека 2. Этот вирус наблюдается у 80% человеческой популяции, но заболевание развивается у пациентов с первичным и вторичным иммунодефицитом. У них вирусы, попадая в организм, еще сильнее ослабляют иммунную систему.
Прогрессирующая многоочаговая лейкоэнцефалопатия диагностируется у 5% ВИЧ-положительных пациентов и у половины больных СПИДом. Раньше прогрессирующая мультифокальная лейкоэнцефалопатия встречалось еще чаще, но благодаря ВААРТ распространенность этой формы снизилась. Клиническая картина патологии полиморфна .
Заболевание проявляется такими симптомами, как:
- периферические парезы и параличи;
- односторонняя гемианопсия;
- синдром оглушения сознания;
- дефект личности;
- поражение ЧМН;
- экстрапирамидные синдромы.
Нарушения со стороны ЦНС могут существенно варьировать от небольшой дисфункции до тяжелой степени слабоумия. Могут наблюдаться нарушения речи, полная потеря зрения. Зачастую у пациентов развиваются тяжелые нарушения со стороны опорно-двигательного аппарата, которые становятся причиной потери работоспособности и инвалидизации.
В группу риска входят следующие категории граждан:
- пациенты с ВИЧ и СПИДом;
- получающие лечение моноклональными антителами (их назначают при аутоиммунных заболеваниях, онкологических болезнях);
- перенесшие пересадку внутренних органов и принимающие иммунодепрессанты с целью предупредить их отторжение;
- страдающие злокачественной гранулемой.
Перивентрикулярная (очаговая) форма
Развивается в результате хронического кислородного голодания и нарушения кровоснабжения головного мозга. Ишемические участки расположены не только в белом, но и сером веществе.
Обычно патологические очаги локализованы в мозжечке, мозговом стволе и лобной части коры больших полушарий. Все эти структуры мозга отвечают за движение, поэтому при развитии такой формы патологии наблюдаются двигательные расстройства.
Это форма лейкоэнцефалопатии развивается у детей, у которых есть патологии, сопровождающиеся гипоксией при родоразрешении и в течение нескольких дней после появления на свет. Также данную патологию называют “перивентрикулярная лейкомаляция”, как правило, она провоцирует ДЦП.
Лейкоэнцефалопатия с исчезающим белым веществом
Она диагностируется у детей. Первые симптомы патологии наблюдаются у пациентов в возрасте от 2 до 6 лет. Появляется она из-за генной мутации.
У пациентов отмечается:
- нарушение координации движения связанное с поражением мозжечка;
- парез рук и ног;
- ухудшение памяти, снижение умственной работоспособности и другие когнитивные нарушения;
- атрофия зрительного нерва;
- эпилептические приступы.
У детей до года наблюдается проблемы со вскармливанием, рвота, высокая температура, психическое отставание, чрезмерная возбудимость, повышенный тонус мышц рук и ног, судороги, ночное апноэ, кома.
Причины
Энцефалопатия формируется в результате любой причины, которая каким-либо образом приводит к раннему или позднему органическому поражению головного мозга. Выделяют следующие причины заболевания:
- Черепно-мозговые травмы. Приводит к посттравматической энцефалопатии. Эта форма заболевания чаще всего встречается у спортсменов боевых искусств, которые часто пропускают удары по голове (бокс, тхэквондо, муай-тай, американский футбол).
Пропущенный удар и его результат – нокаут и нокдаун – приводит к сотрясению мозга. Такие частые травмы повреждают мозг, в котором нарушается белковый обмен. В нервных тканях нарушается обмен белка и постепенно накапливается патологический белок – амилоид. - Перинатальные причины. Перинатальная энцефалопатия у детей – результат проблемных родов. Это результат совокупности факторов, таких как нарушение питания, несоответствие размеров родильных путей и размеров головки плода, токсикозы во время беременности, стремительные роды, недоношенность ребенка, незрелость.
- Атеросклероз и артериальная гипертензия. Эти заболевания характеризуются снижением мозгового кровотока из-за бляшек, которые уменьшают просвет сосуда, и из-за повышенного давления. Снижение мозгового кровотока приводит к ишемии нервных клеток. Им недостает кислорода и питательных веществ, отчего нейроны погибают.
- Хроническая интоксикация наркотиками, алкоголем, никотином, лекарственными средствами и ядами. Эти факторы приводят к накоплению токсических веществ в клетках мозга, отчего те разрушаются и погибают.
- Заболевания внутренних органов, например, печени, поджелудочной железы или почек. Из-за серьезных заболеваний печенки нарушается фильтрация ядов. Последние накапливаются в крови и попадают в центральную нервную систему. Клетки мозга погибают. Развивается энцефалопатия.
- Острая или хроническая лучевая болезнь. Возникает форма лучевой болезни – церебральная энцефалопатия. Возникает после облучения головы в дозе 50 Гр и большей. Из-за прямого влияние радиации клетки мозга умирают.
- Сахарный диабет (диабетическая энцефалопатия). Из-за сахарного диабета нарушается обмен всех веществ в организме. Это приводит к образованию атеросклеротических бляшек в сосудах мозга, ишемии нейронов и повышению артериального давления. Комбинация этих трех факторов приводит к разрушению клеток мозга и энцефалопатии.
- Гипертензионный синдром. Энцефалопатия возникает из-за нарушения оттока венозной крови, отека мозга и застоя цереброспинальной жидкости. В результате чего токсические продукты обмена веществ не утилизируются и не выводятся из центральной нервной системы и начинают разрушать клетки мозга. Гидроэнцефалопатия – результат постоянного внутричерепного повышенного давления.
- Воспаление сосудов мозга. Приводит к нарушению целостности артерий и вен и повышает вероятность образования тромба. Последний перекрывает ток сосуда – нарушается мозговое кровообращение. Нервная ткань погибает из-за недостатка кислорода и питательных элементов.
Прогрессирующая сосудистая лейкоэнцефалопатия мозга
Классическая лейкоэнцефалопатия – это хроническое прогрессирующее заболевание центральной нервной системы, вызванное инфекцией полиомавирусом человека 2-го типа, поражающее преимущественно белое вещество головного мозга и сопровождающееся демиелинизацией – разрушением миелиновой оболочки нервных волокон. Оно возникает у людей с иммунодефицитами.
Выраженная лейкоэнцефалопатия проявляется психическими, неврологическими расстройствами и симптомами интоксикации на фоне размножения вируса. Клиника также проявляется общемозговыми и менингеальными симптомами.
Впервые вирус, вызвавший заболевание, был выявлен в 1971 году. Как самостоятельное заболевание прогрессирующая лейкоэнцефалопатия была выделена в 1958 году. Вирус JC, названный в честь первого пациента John Cunningham, носят порядка 80% населения планеты. Однако из-за нормальной работы иммунной системы инфекция не проявляется и протекает в латентном состоянии.
В середине XX столетия частота заболеваемости составляла 1 случай на 1 миллион населения. К концу 90-х годов встречаемость снизилась до одного случая на 200 тысяч населения. После введения нового метода лечения ВААРТ (высокоактивная антиретровирусная терапия) прогрессирующая лейкоэнцефалопатия головного мозга стала встречается у одного пациента с ВИЧ-инфекцией из 1000.
Кроме вирусной лейкоэнцефалопатии существуют и другие разновидности поражения белового вещества со своей природой и клинической картиной. Они рассмотрены в пункте «классификация».
В основе развития лейкоэнцефалопатии лежит реактивация вируса вследствие ухудшения работы иммунитета. У 80% пациентов, которым поставлен диагноз лейкоэнцефалопатии, болеют СПИДом или являются переносчиками ВИЧ-инфекции. 20% остальных пациентов страдают злокачественными опухолями, ходжкинскими и неходжскинскими лимфомами.
Вирус JC – оппортунистическая инфекция. Это значит, что у здоровых людей она не проявляется, а начинает размножаться при условии сниженного иммунитета. Вирус передается воздушно-капельным и фекально-оральным путем, что говорит об его распространенности среди населения планеты.
Первичное попадание инфекции в здоровый организм не вызывает симптомов, а носительство протекает латентно. В организме здорового человека, а именно в почках, костном мозге и селезенке вирус находится в состоянии персистенции, то есть он просто находится на «сохранении» у здорового организма.
Когда работа иммунной системы ухудшилась, например, человек заразился ВИЧ-инфекцией, общая и специфическая резистентность иммунных механизмов падает. Начинается реактивация вируса. Он активно размножается и попадает в ток крови, откуда через гематоэнцефалический барьер переносится в белое вещество головного мозга. Он живет в олигодендроцитах и астроцитах, которые, в результате своей жизнедеятельности, разрушает. В клетку вирус JC попадет через связывание с клеточными рецепторами – серотониновый 5-гидрокситриптамин-2А рецептор. После разрушения олигодендроцитов начинается активный процесс демиелинизации, развивается мультифокальная энцефалопатия головного мозга.
Прогрессирующая многоочаговая лейкоэнцефалопатия под микроскопом проявляется разрушением олигодендроцитов. В клетках обнаруживаются остатки вирусов и увеличенные ядра. Астроциты увеличиваются в размере. На разрезе в мозге обнаруживаются очаги демиелинизации. В этих же участках наблюдаются небольшие полости.
Сосудистая лейкоэнцефалопатия головного мозга – лечение
Классическая лейкоэнцефалопатия – это хроническое прогрессирующее заболевание центральной нервной системы, вызванное инфекцией полиомавирусом человека 2-го типа, поражающее преимущественно белое вещество головного мозга и сопровождающееся демиелинизацией – разрушением миелиновой оболочки нервных волокон. Оно возникает у людей с иммунодефицитами.
Выраженная лейкоэнцефалопатия проявляется психическими, неврологическими расстройствами и симптомами интоксикации на фоне размножения вируса. Клиника также проявляется общемозговыми и менингеальными симптомами.
Впервые вирус, вызвавший заболевание, был выявлен в 1971 году. Как самостоятельное заболевание прогрессирующая лейкоэнцефалопатия была выделена в 1958 году. Вирус JC, названный в честь первого пациента John Cunningham, носят порядка 80% населения планеты. Однако из-за нормальной работы иммунной системы инфекция не проявляется и протекает в латентном состоянии.
В середине XX столетия частота заболеваемости составляла 1 случай на 1 миллион населения. К концу 90-х годов встречаемость снизилась до одного случая на 200 тысяч населения. После введения нового метода лечения ВААРТ (высокоактивная антиретровирусная терапия) прогрессирующая лейкоэнцефалопатия головного мозга стала встречается у одного пациента с ВИЧ-инфекцией из 1000.
Кроме вирусной лейкоэнцефалопатии существуют и другие разновидности поражения белового вещества со своей природой и клинической картиной. Они рассмотрены в пункте «классификация».
Дисциркуляторная лейкоэнцефалопатия
Энцефалопатия в общем понимании – это постепенное разрушение вещества головного мозга вследствие нарушения кровообращения, часто на фоне сосудистых патологией: артериальной гипертензии и атеросклероза.
Энцефалопатия сопровождается масштабными изменениями вещества. В спектр поражения также входит белое вещество мозга. Чаще это диффузная лейкоэнцефалопатия.
Она характеризуется разрушением белового вещества в большей части головного мозга.
Лейкоэнцефалопатия головного мозга сосудистого генеза сопровождается образованием мелких инфарктов белого вещества. В процессе развития болезни возникают очаги демиелинизации, погибают олигодендроциты и астроциты. В этих же областях на месте микроинфаркта обнаруживаются кисты и отек вокруг сосудов в результате воспаления.
Мелкоочаговая лейкоэнцефалопатия вероятно сосудистого генеза в последствии сопровождается глиозом – замещением нормальной рабочей нервной ткани аналогом соединительной ткани. Глиоз – это очаги мало- или вовсе нефункциональной ткани.
Подвид дисциркуляторной энцефалопатии – микроангиопатическая лейкоэнцефалопатия. Белая ткань разрушается вследствие поражения или закупорки мелких сосудов: артериол и капилляров.
Мелкоочаговая и перивентрикулярная лейкоэнцефалопатия
Современное название патологии – перивентрикулярная лейкомаляция. Заболевание сопровождается образованием очагов омертвелой ткани в белом веществе мозга. Встречается у детей и является одной из причин детского церебрального паралича. Лейкоэнцефалопатия головного мозга у детей встречается обычно у мертворожденных.
Лейкомаляция, или размягчение белого вещества, возникает вследствие гипоксии и ишемии головного мозга.
Обычно ассоциируется с пониженным артериальным давлением у ребенка, нарушением дыхания сразу после родов или осложнениями в виде инфекции.
У мертвого ребенка может встречается комбинированный вариант – многоочаговая и перивентрикулярная лейкоэнцефалопатия сосудистого генеза. Это сочетание сосудистых нарушений, например, врожденных пороков сердца и нарушения дыхания после рождения.
Токсическая лейкоэнцефалопатия
Развивается вследствие приема токсических веществ, например, инъекционных наркотиков или вследствие интоксикации продуктами распада.
Также может возникнуть в результате заболеваний печени, при которых в головной мозг проникает продукты метаболизма токсических веществ, разрушающих белое вещество. Разновидность – задняя обратимая лейкоэнцефалопатия.
Это вторичная реакция на нарушение циркуляции, обычно на фоне резкого изменения кровяного давления с последующим застоем крови в головном мозгу. В результате возникает гиперперфузия. Развивается отек мозга, локализирующийся в области затылка.
Способы лечения
Лечения, устраняющего причину болезни, нет. Основная цель терапии – воздействовать на патологический процесс при помощи глюкокортикоидов и цитотоксических средств. Лечение также дополняется препаратами, которые стимулируют работу иммунной системы. Вторая ветка терапии – устранение симптомов.
Диагностика
Комплексная диагностика патологических изменений в белом веществе головного мозга включает в себя:
- сбор анамнеза;
- изучение клинической картины заболевания;
- компьютерную диагностику (КТ), с помощью которой изучаются структура и оболочка мозга и кровеносные сосуды;
- МРТ (магнитно-резонансная томография) – результативный метод, позволяющий обнаружить очаги поражения головного мозга. По окончании обследования при положительном диагнозе пациенту выдается МР картина лейкоэнцефалопатии сосудистого генеза;
- электроэнцефалопатию, определяющую участки активности головного мозга, позволяющую выявить инфекционные поражения мозговой ткани, нарушения трофики и кровоснабжения;
- биопсию или полимеразную цепную реакцию (ПЦР), дающую возможность выявить вирусные поражения;
- нейропсихологическое тестирование, с помощью которого оцениваются разнообразные психологические функции, которые контролирует головной мозг.
Дальше следует назначение дифференциальной диагностики с болезнями Паркинсона, Альцгеймера, рассеянным склерозом, лучевой энцефалопатией, психическими расстройствами, нормотензивной гидроцефалией.
При возникновении деменции вследствие сосудистой лейкоэнцефалопатии, требуется выявить связь между патологическими изменениями в белом веществе головного мозга и приобретенным слабоумием.
Современная медицина не располагает методами, способными полностью избавить человека от сосудистой лейкоэнцефалопатии.
Целью лечения составляет:
- замедление прогресса патологических изменений;
- купирование симптомов;
- восстановление психического состояния пациента.
Направления лечения включают в себя:
- терапевтические мероприятия, направленные на борьбу с развитием патологии;
- симптоматическое лечение;
- коррекцию показателей артериального давления, которое в идеальном состоянии должно не превышать 120/80 мм рт. ст. Следует помнить, что возникновение гипотонии также нежелательно, т. к. понижение артериального давления может только усугубить ситуацию;
- устранение самопроизвольного опорожнения кишечника и мочевого пузыря;
- реабилитацию;
- социальную адаптацию.
Специалисты прибегают к помощи следующих лекарственных средств:
- «Лизиноприлу» обладающего кардиопротективным, вазодилатирущим, гипотензивным воздействиям;
- препаратам, улучшающим кровообращение в головном мозге: «Кавинтону», «Пентоксифиллину», «Клопидогрелу»;
- ноотропам для стимуляции умственной деятельности, улучшению памяти и увеличению способностей к обучению: «Церебролизину», «Пирацетаму», «Ноотропилу»;
- ангиопротекторам, восстанавливающим стенки сосудов: «Плавиксу», «Циннаризину», Курантилу»;
- антидепрессантам: «Прозак»;
- адапрогенам, повышающих общий тонус организма: «Экстракту алоэ»;
- витаминам А, Е, В;
- в некоторых случаях противовирусных препаратов: «Кипферону», «Ацикловиру»;
- препаратов из группы ингибиторов ацетилхолинэстеразы, улучшающих когнитивные функции: «Ривастигмину», «Донепезилу», «Галантамину», «Мемантину».
Не исключена рефлекто– физиотерапия: дыхательная гимнастика, массаж, иглоукалывание, сеансы мануальной терапии.
Клиническая картина
Обычно признаки лейкоэнцефалопатии нарастают постепенно. В начале болезни пациент может быть рассеянным, неловким, безразличным к происходящему. Он становится слезливым, с трудом произносит сложные слова, у него падает умственная работоспособность.
Со временем присоединяются проблемы со сном, повышается мышечный тонус, больной становится раздражительным, у него наблюдается непроизвольное движение глаз, появляется шум в ушах.
Если не начать лечить лейкоэнцефалопатию на этой стадии, но она прогрессирует: возникают психоневроз, выраженное слабоумие и судороги.
Главными симптомами заболевания являются следующие отклонения:
- двигательные расстройства, которые проявляются нарушением координации движения, слабостью в руках и ногах;
- может быть односторонний паралич рук или ног;
- речевые и зрительные расстройства (скотома, гемианопсия);
- онемение различных частей тела;
- нарушение глотания;
- недержание мочи;
- эпилептический приступ;
- ослабление интеллекта и небольшое слабоумие;
- тошнота;
- головные боли.
Все признаки поражения нервной системы прогрессируют очень быстро. У пациента может отмечаться ложный бульбарный паралич, а также паркинсонический синдром, который проявляется нарушением походки, письма, дрожанием тела.
Почти у каждого пациента наблюдается ослабление памяти и интеллекта, неустойчивость при изменении положения тела или ходьбе.
Обычно люди не понимают, что больны, и поэтому к доктору их зачастую приводят родственники.
Этиология патологии Бинсвангера — лейкоэнцефалопатия
Этиология заболевания лейкоэнцефалопатия делится на:
- Этиологию врождённого характера;
- Приобретённый тип этиологии заболевания.
Причинами внутриутробного не правильного формирования плода могут быть:
- Недостаток кислорода, который спровоцировал гипоксию клеток головного мозга;
- Инфекционные заболевания у беременной женщины;
- Вирусы, что посредством плацентарной связи попали от матери к развивающемуся ребёнку;
- Если у матери имеется патология иммунодефицита.
Приобретенная этиология лейкоэнцефалопатии может быть при таких болезнях-провокаторах:
- Последствия травмирования клеток мозга;
- Влияние на мозг токсинов;
- После патологии — лучевая болезнь;
- При заболеваниях клеток печени, которые не выводят из системы кровотока все необходимые токсические вещества, что максимально загрязняют биологическую жидкость несущую данные элементы по системе кровоснабжения в головной мозг;
- При злокачественных новообразованиях в органах;
- При болезни лёгких, когда организм не дополучает необходимую дозу кислорода;
- При высоком индексе артериального давления — гипертоническая болезнь;
- При низком индексе артериального давления — гипотония;
- СПИД;
- Лейкоз клеток крови;
- Раковые новообразования в составе крови;
- Патология лимфогранулематоз;
- Туберкулез лёгкого;
- Заболевания онкологического характера — саркоидоз;
- Метастазирования раковых клеток в печеночный орган и в головной мозг.
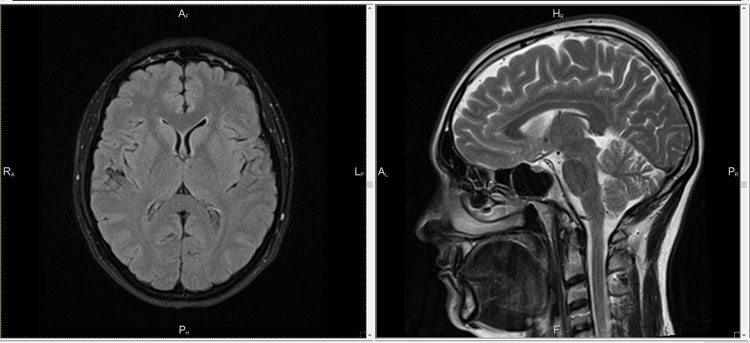
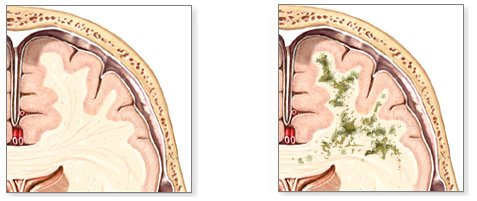 Поражение белого вещества мозга при лейкоэнцефалопатии
Поражение белого вещества мозга при лейкоэнцефалопатии
Причины развития и формы недуга
Ученые смогли доказать, что лейкоэнцефалопатия проявляется у людей с полиомавирусом. Однако это не очень радостная новость, так как им заражены 80% населения земли. Проявляется вирус, несмотря на угнетающую статистику, крайне редко. Чтобы произошла его активация необходимо сочетание ряда факторов, основным из которых является ослабленный иммунитет. Именно поэтому раньше проблема касалась преимущественно людей с ВИЧ-инфекцией.
Среди прочих причин способных повлиять на развитие лейкоэнфеалопатии можно выделить наиболее основные:
- Лимфогранулематоз;
- СПИД и ВИЧ-инфекция;
- Заболевания крови по типу лейкоза;
- Онкологические патологии;
- Гипертония (высокое давление);
- Ревматоидный артрит;
- Туберкулез;
- Применение моноканальных антител;
- Саркоидоз;
- Использование медикаментов с иммуносуперессивным воздействием, которые назначаются после пересадки тканей или органов;
- Системная волчанка.
На сегодняшний день были классифицированы следующие формы лейкоэнцефалопатии:
- Мелкоочаговая лейкоэнцефалопатия. Для нее свойственны хронические патологии церебральных (мозговых сосудов). Они имеют прогрессирующее течение, поэтому со временем повреждается белое вещество. Мелкоочаговый тип лейкоэнцефалопатии вероятно сосудистого генеза, преимущественно проявляется у мужчин после 60 лет, которые страдают от гипертонии. Кроме них, в группу риска включены люди с наследственной предрасположенностью. В большинстве случаев очаговая лейкоэнцефалопатия сосудистого генеза оставляет определенные последствия, например, деменцию (слабоумие);
- Прогрессирующая сосудистая лейкоэнцефалопатия мультифокального (многоочагового) типа. Обычно она является следствием воздействия инфекции вирусной природы на нервную систему. Из-за такого явления повреждается белое мозговое вещество. Происходит этот процесс в основном на фоне развития ВИЧ-инфекции. Среди последствий прогрессирующей мультифокальной лейкоэнцефалопатии можно выделить скорый летальный исход;
- Перивентрикулярная лейкоэнцефалопатия. Она возникает из-за постоянной нехватки питательных веществ вследствие ишемии мозга. Такая форма патологии затрагивает мозжечок, мозговой ствол и подотделы, которые ответственны за движения человека. Проявляется она в основном у новорожденных из-за гипоксии, возникшей во время внутриутробного развития. Из наиболее опасных осложнений можно выделить церебральный паралич.
Проявления патологического процесса напрямую зависят от локализации очага поражения и его разновидности. Первоначально симптоматика не особо выражена. Больные ощущают общую слабость и ухудшение умственных способностей на фоне быстрой утомляемости, но часто списывают возникшие признаки на усталость.
Психоневрологические проявления возникают у каждого по-разному. В одних случаях процесс занимает 2-3 дня, а в других 2-3 недели. Самостоятельно выявить наличие лейкоэнцефалопатии можно, ориентируясь на наиболее основные ее признаки:
- Возникновение эпилептических припадков;
- Учащение приступов головной боли;
- Сбои в координации движений;
- Развитие речевых дефектов;
- Снижение двигательных способностей;
- Ухудшение зрения;
- Снижение чувствительности;
- Угнетение сознания;
- Часты всплески эмоций;
- Снижение умственной активности;
- Проблемы при глотании из-за сбоев в глотательном рефлексе.
Бывали ситуации, когда специалисты диагностировали очаги поражения лишь в спинном мозге. В таком случае у больных проявлялись исключительно спинальные признаки, связанные с расстройством опорно-двигательного аппарата. Когнитивные нарушения преимущественно отсутствовали.
Диагноз «энцефалопатия» реально существует
1. Токсико-метаболическая энцефалопатия
Симптомы: спутанность сознания, припадки, дрожание.
Причины: сепсис, серьезные поражения печени и почек, гипоксия мозга при остановке сердца, токсические препараты, наркотики, алкоголь, грубые нарушения обмена глюкозы и электролитный дисбаланс.
Есть у Вас что-то из этого списка? Нет? Идем дальше.
2. Гипертензивная энцефалопатия
На фоне острого повышения давления (180 на 120 и выше) резко возникают головная боль, спутанность сознания, нарушение зрения, судороги, рвота.
Похоже на Ваши симптомы? Нет? Идем дальше.
3. Митохондриальная энцефалопатия
Симптомы: быстрая утомляемость, эпилептические припадки, инсультоподобные эпизоды в молодом возрасте.
Узнали себя? Тоже нет?
Диагнозы «дисциркуляторная энцефалопатия», «резидуальная энцефалопатия стоит забыть.
Симптомы и признаки лейкоэнцефалопатии
Симптомы болезни Бинсвангера зависят от ее формы и течения. В одних случаях признаки возникают постепенно и поочередно, в других — резко и в комплексе. Начало заболевания характеризуется безразличием пациента к происходящему, невнимательностью, снижением работоспособности, интеллекта. К основным симптомам относят:
- нарушения сна;
- повышенный мышечный тонус;
- неспособность мыслить логически;
- раздражительность;
- непроизвольное вращение глазами;
- шум в ушах;
- невроз;
- судороги;
- двигательные расстройства, слабость в ногах, нередко — паралич;
- нарушения зрения;
- головные боли, анемию и тошноту;
- недержание мочи.

Клиническая картина
Обычно признаки лейкоэнцефалопатии нарастают постепенно. В начале болезни пациент может быть рассеянным, неловким, безразличным к происходящему. Он становится слезливым, с трудом произносит сложные слова, у него падает умственная работоспособность.
Со временем присоединяются проблемы со сном, повышается мышечный тонус, больной становится раздражительным, у него наблюдается непроизвольное движение глаз, появляется шум в ушах.
Если не начать лечить лейкоэнцефалопатию на этой стадии, но она прогрессирует: возникают психоневроз, выраженное слабоумие и судороги.
Главными симптомами заболевания являются следующие отклонения:
- двигательные расстройства, которые проявляются нарушением координации движения, слабостью в руках и ногах;
- может быть односторонний паралич рук или ног;
- речевые и зрительные расстройства (скотома, гемианопсия);
- онемение различных частей тела;
- нарушение глотания;
- недержание мочи;
- эпилептический приступ;
- ослабление интеллекта и небольшое слабоумие;
- тошнота;
- головные боли.
Все признаки поражения нервной системы прогрессируют очень быстро. У пациента может отмечаться ложный бульбарный паралич, а также паркинсонический синдром, который проявляется нарушением походки, письма, дрожанием тела.
Почти у каждого пациента наблюдается ослабление памяти и интеллекта, неустойчивость при изменении положения тела или ходьбе.
Обычно люди не понимают, что больны, и поэтому к доктору их зачастую приводят родственники.