Тактика ведения пациентов с колоректальным раком
Содержание:
- Стадии колоректального рака
- Наследственный неполипозный колоректальный рак
- Симптомы колоректального рака
- Диагностика колоректального рака
- Скрининг колоректального рака и диагностика
- Что представляет из себя колоректальный рак?
- Методы диагностики
- Этиология
- Методы лечения колоректального рака
- Проявления колоректального рака
- Диагностика колоректального рака
Стадии колоректального рака
Деление колоректального рака на стадии необходимо для понимания степени разрастания злокачественного процесса и уровня поражения, что необходимо для формирования тактики терапии и прогностических данных заболевания.
• Ранняя стадия — стадия 0, еще эту стадию называют рак in sit, характеризуется наличием онкопроцесса, не выходящего за границы слизистой. При диагностировании рассматриваемой патологии на этой стадии и полноценно проведенного лечения, прогноз выживаемости составляет 99%.
• Особенностью 1 стадии является наличие злокачественного процесса, вовлекающего мышечный слой толстой кишки и достигающего подслизистого слоя. Размер новообразования не большой, с четкими границами. Метастатических изменений нет. Прогноз, при начале терапии на этой стадии 90% с пятилетней выживаемостью.
• 2 стадию охарактеризовывают проникновением опухоли в стенку кишки и присоединением к процессу висцеральной брюшины и соседних органов. Возможно наличие единичных, метастатически измененных, лимфоузлов. Положительный прогноз, при обнаружении на данной стадии, значительно, снижается, и составляет 65-70%.
• Для 3 стадии отличительной особенностью являются новообразования любых размеров, при присутствии метастатических изменений в нескольких конгломератах соседних лимфоузлов, или наличие образования больших размеров, инфильтрирующегося в соседние органы и ткани. Статистические данные благоприятного исхода составляют 20-50%.
• 4 стадия колоректального рака отличается наличием удаленных метастаз при любом размере новообразования. Обсеменяются печень, легкие, кости, лимфоузлы различной локализации. Прогноз жизнедеятельности, в течении 5 лет, на этой стадии равен, всего 5%.
Метастазы колоректального рака распространяются несколькими путями. Гематогенный путь обсеменения — поражает печень, легкие, кости. Лимфогенный путь обсеменения обуславливает развитие метастатических изменений в лимфоузлах различной локализации.
Метастатический колоректальный рак – это самая поздняя стадия распространения онкопроцесса. Бывает как первичным, т.е. выявленным на этой стадии распространения онкопроцесса, так и вторичным, как следствие неэффективной терапии. Метастатический колоректальный рак, по статистическим данным является первичным практически в 50% диагностических случаев, что значительно ухудшает результативность лечения и прогностические данные.
Гистологически выделяют несколько подвидов колоректального рака:
— аденокарцинома, в формировании этого вида принимают участие железистые клетки, это самый часто встречающийся вид злокачественных изменений — 80% случаев колоректального рака. Прогностические данные зависят от уровня дифференциации клеточных структур, чем выше дифференцировка клеток, тем лучше прогностические данные;
— перстневидноклеточный вид развивается у 5% пациентов, и имеет крайне неблагоприятный прогноз;
— солидный рак формируется из железистой ткани. Отличительной характеристикой является низкая дифференциация клеток, встречается редко;
— плоскоклеточный колоректальный рак возникает в прямой кишке, отличается возникновением метастатических изменений на ранних этапах;
— меланома формируется из меланоцитов, располагающихся в области анального отверстия, характеризуется неблагоприятным прогнозом.
Наследственный неполипозный колоректальный рак
Наследственный неполипозный колоректальный рак (ННПКРР) — заболевание с аутосомным доминантным типом наследования. Клинические проявления, принципы диагностики и лечения сходны становыми для других форм КРР. Наличие ННПКРР можно заподозрить на основании данных анамнеза и подтверждается при генетическом тестировании. Пациентов необходимо наблюдать на предмет возникновения опухолей другой локализации, в особенности — рака эндометрия и яичников.
При выявлении одной или нескольких типичных мутаций риск развития КРР в течение жизни составляет 70-80%. Предраковые изменения представлены единичными аденомами толстой кишки, в отличие множественных аденом при семейном аденоматозном полипозе (САП), другой форме наследственного КРР.
Однако, как и при САП, наблюдаются различные внекишечные проявления. К изменениям незлокачественного характера относятся пигментные пятна «кофе с молоком», опухоли сальных желез и кератоакантомы. Наиболее частые типы рака внекишечной локализации — рак эндометрия и яичников.
Симптомы и признаки
Клинические проявления сходны с таковыми при других формах КРР, принципы диагностики и лечения опухоли те же. Специфический диагноз ННПКРР подтверждается генетическим тестированием
При подозрении на ННПКРР необходимо детально проанализировать семейный анамнез, это особенно важно у более молодых пациентов с КРР
Диагностика
- Соответствие клиническим критериям, при установлении которого проводится генетическое исследование на микросателлитную нестабильность (МСН).
- Генетическое исследование для подтверждения диагноза.
Для установления соответствия Амстердамским критериям II диагностики НПКРР необходимо наличие всех трех из описанных признаков:
- у трех или более родственников выявлен КРР или рак в рамках ННПКРР;
- КРР отмечается по крайней мере в двух поколениях;
- по крайней мере в одном случае КРР развился в возрасте < 50 лет.
При соответствии пациента этим критериям следует направить ткань опухоли на исследование МСН (нарушения структуры ДНК). При выявлении МСН показано генетическое тестирование на специфические мутации, типичные для НПКРР. Для определения показаний на исследования МСН другие специалисты применяют дополнительные критерии (в частности, критерии Bethesda). Если исследование МСН не доступно в данном регионе, следует направить пациента в соответствующий центр.
При подтвержденном диагнозе ННПКРР необходимо проводить пожизненный скрининге целью выявления опухолей внекишечной локализации. Для выявления рака эндометрия рекомендуется ежегодно проводить аспирацию эндометрия или трансвагинальное УЗИ. Для выявления рака яичников следует ежегодно проводить трансвагинальное УЗИ и исследование уровня СА-125 в сыворотке. Также может рассматриваться профилактическое удаление матки с придатками. Для скрининга рака почки можно применять общий анализ мочи.
Родственникам пациентов с ННПКРР 1-й степени родства нужно проводить колоноскопию каждые 1-2 года. Родных 1-й степени родства женского пола необходимо ежегодно обследовать на рак эндометрия и яичников. Более дальним родственникам нужно проводить генетическое тестирование; при отрицательном результате показано скрининговое проведение колоноскопии, как в популяции со средним риском КРР.
Лечение
Хирургическое — резекция кишечника.
Обычно проводится резекция пораженной части кишечника, в дальнейшем показано регулярное наблюдение на предмет выявления других очагов опухолевого роста в толстой кишке или других органах. Т.к. при НПКРР в большинстве случаев опухоли развиваются проксимальнее селезеночного изгиба, как один из методов хирургического лечения проводится субтотальная колэктомия с сохранением ректосигмоидного отдела. В любом случае необходимо тщательное наблюдение пациента.
Симптомы колоректального рака

Наличие крови в кале: вряд ли этот симптом может остаться незамеченным
Возможно, это не очень приятное занятие, но рекомендуется всегда обращать внимание на вид каловых масс: их цвет, форму. Если они имеют красноватый или черный цвет, это говорит о наличии полипов в кишечнике
Во время перемещения каловых масс по кишечнику полипы получают повреждения и начинают кровоточить.
Анемия: женщины чаще мужчин страдают этим расстройством. Обычно причиной этого являются слишком обильное кровотечение во время менструации
Тем не менее, всегда будет важно узнать настоящую причину анемии. Если вы услышали от врача этот диагноз, обязательно сделайте анализ кала на предмет наличия в нем следов крови.
Нарушение ритмов работы кишечника: сначала вас беспокоит запор, а затем наступает период, когда возникает диарея
Обязательно проинформируйте врача об этой странной закономерности. Необходимо установить причину этих изменений в работе вашего кишечника.
Форма каловых масс: вас должно насторожить изменение их формы, особенно, если они стали более тонкими. Это может быть сигналом наличия полипов, из-за которых просвет кишечника сужается, что затрудняет нормальное прохождение кала.
Странные ощущения при опорожнении кишечника. Бывает ли, что желание опорожнить кишечник не исчезает после того, как вы сходите в туалет? Или же возникает ощущение, что кишечник освободился не до конца? Для обозначения этого в медицине существует специальный термин — тенезмы. Очень важно сообщить об этом своему лечащему врачу.
Боли в животе. Чувствуете тяжесть в животе и усталость после приема пищи? Скорее всего их причиной являются газы или какая-либо другая незначительная проблема. Но если это сопровождается другими симптомами, например, изменением вида каловых масс, обязательно обратитесь к врачу.
Потеря веса. Нарушение работы кишечника приводит к тому, что организм перестает должным образом синтезировать определенные вещества, нарушается переваривание пищи. Из-за этого человек может потерять несколько килограммов.
Диагностика колоректального рака
При наличии вышеперечисленных жалоб и для постановки диагноза колоректального рака проводятся следующие диагностические мероприятия:
Клинический осмотр
Обращает на себя внимание увеличение объема живота, бледность кожи и видимых слизистых оболочек. Проводится прощупывание живота (в некоторых случаях опухоль удается прощупать через брюшную стенку), печени (при наличии в ней метастазов она увеличивается в размере, становится плотной, бугристой), лимфатических узлов (часто увеличиваются паховые лимфатические узлы)
Проводится пальцевое исследование прямой кишки, которое позволяет прощупать опухоль, находящуюся в нижней части толстой или прямой кишке.
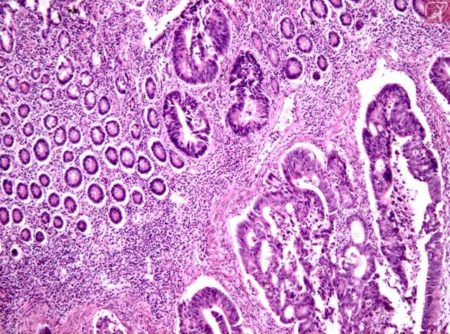
Лабораторные анализы
- Общий анализ крови (определяется количество эритроцитов и уровень гемоглобина).
- Биохимический анализ крови (определение уровня общего белка, альбумина, билирубина, АЛТ, АСТ, креатинина, мочевины).
- Определение опухолевых маркеров в крови. В отдельных случаях возможно определение уровня канцерэмбрионального антигена в крови.
- Тест на скрытую кровь (кровь, которую невозможно увидеть) в кале. Данное исследование дает возможность доказать присутствие крови в кале, однако не позволяет определить, откуда она поступает.
Инструментальные методы исследования.
- Ректороманоскопия — визуальный осмотр нижнего отдела толстой кишки и прямой кишки с помощью прибора специального назначения. Позволяет обнаружить опухоль, установить её протяженность и характер роста, а также взять прицельную биопсию для патогистологического исследования и подтверждения диагноза.
- Колонофиброскопия — эндоскопическое исследование толстой кишки. Позволяет визуально исследовать толстую кишку на всем протяжении и взять прицельную биопсию из всех подозрительных участков.
- Виртуальная колоноскопия — исследование толстой кишки без введения эндоскопа, с использованием современнейшего мультиспирального компьютерного томографа и построение трехмерного изображения кишки.
- Ирригоскопия — рентгенологическое исследование толстой кишки с помощью специально предназначенного прибора и использованием контрастного вещества. Данное исследование позволяет оценить рельеф слизистой оболочки толстой кишки, установить наличие опухоли, свищей и изъязвлений.
- Узи органов брюшной полости.
- Рентгенография органов грудной клетки (для выявления отдаленных метастазов).
- Компьютерная томография и магнитно-резонансная томография позволяют уточнить степень распространения опухоли на соседние органы и структуры, а также наличие метастазов колоректального рака в печень, лимфатические узлы и другие органы.
- Остеосцинтиграфия — лучевой метод исследования костей с использованием радиофармацевтического препарата. Применяется при подозрении на существование вторичных опухолевых отсевов в костях.
Скрининг колоректального рака и диагностика
Если у больного обнаружены перечисленные жалобы или он относится к категории большого риска по развитию колоректального рака, самым действенным способом раннего диагностирования считается колоноскопия — специальное обследование слизистой, прямой, толстой кишки.
Колоноскопия проводится в специальных клиниках или медицинских центрах. Перед процедурой больного кладут на койку на бок. Врач делает больному наркоз и использует специальный колоноскоп — длинную и тонкую трубку, на конце которой маленькая лампочка и камера. При данном исследовании все полипы устраняются или берутся кусочки на гистологию.
Перед назначением, как операционного лечения, так и иных методов терапии, нужно пройти полное обследование, которое включает в себя:
- Анализ кала на скрытую кровь.
- Гибкую сигмоидоскипию.
- Фиброколоноскопию.
- Ирригоскопию — при помощи клизмы вводится специальное вещество, чтобы можно было при рентгене увидеть степень поражения.
Как только был обнаружен рак, больным нужно пройти компьютерную томографию брюшной полости и грудной клетки, чтобы выявить метастазы. Также нужно пройти лабораторное исследование, чтобы оценить уровень анемии.
У 80% больных с таким диагнозом намечается высокий рост раково-эмбрионального антигена сыворотки онкомаркера. В дальнейшем полезно производить мониторинг РЭА и СА19-9, чтобы диагностировать рецидив рака
Также важно сделать анализ на скрининг колоректального рака
Для многих людей старше 50 лет скрининг колоректального рака считается колоноскопией. Если есть полипы или другое новообразование в толстой кишке, тогда нужно каждый год проходить обследование.
Самым главным и простым способом диагностирования рака кишечника является пальцевой осмотр кишки. Самой большой и частой ошибкой считается игнорирование данного способа. Даже если есть подозрения на геморрой, требуется пальцевой осмотр, при помощи которого можно поставить точный диагноз.
Данное исследование осуществляется в положении лежа больного с подтянутыми книзу коленями. Если невозможность прощупать опухоль, больного осматривают в состоянии сидя на корточках.
При помощи рентгеновского обследования можно обнаружить общую картину рака кишки. После анализа клинических признаков, получения анализов кала и крови ставится окончательный диагноз. Чтобы исключить метастазирование в печень, назначается УЗИ.
Что представляет из себя колоректальный рак?
Имеются в виду злокачественные образования, развивающиеся в толстом кишечнике и прямой кишке. Хотя колоректальный рак затрагивает эти два различных органа и от его местоположения зависит выбранное лечение, причины, вызывающие заболевание, и его симптомы в обоих случаях одинаковы.
Чтобы было легче понять, о чем идет речь, давайте вспомним, что представляет из себя пищеварительная система человека.
- Когда мы едим, поступающая в наш организм пища переваривается в желудке, а затем попадает в кишечник. Там происходит ее дальнейшая обработка, после чего остатки пищи и ненужные организму вещества выводятся из нашего тела.
- В начале пища попадает в тонкий кишечник, самую длинную часть пищеварительной системы. Именно здесь происходит обработка пищи и всасывание в кровь необходимых питательных веществ.
- Затем пища попадает в толстый кишечник, где происходит всасывание воды, синтез некоторых витаминов, а также формирование каловых масс, которые в дальнейшем направляются в прямую кишку. Длина этого последнего сегмента кишечника составляет 15 сантиметров, именно здесь и начинается развитие колоректального рака.
Методы диагностики
Обычно рекомендуется проведение комплексной диагностики колоректального рака для оценки состояния опухоли и определения дальнейшей схемы лечения.
Обязательно проводится скрининг при колоректальном раке. К скрининговым исследованиям традиционно относят:
- анализ кала на наличие скрытой крови;
- гибкая сигмоидоскопия;
- колоноскопия;
- КТ колонография (данный метод используется не всегда).
При раннем скрининге колоректального рака требуется сдать кал для определения наличия или отсутствия скрытой крови. Анализы проводятся по разным схемам. Иногда проводятся тесты с гваяковой смолой, так как они считаются более достоверными. В других случаях рекомендуются иммунохимические тесты, так как они обладают особенной чувствительностью. Иммунохимические тесты позволяют выявлять онкологию на ранних стадиях, благодаря чему в дальнейшем возможностей для успешного лечения становится больше. У людей со средним риском развития рака ЖКТ с 50 лет скрининг проводят ежегодно, сигмоскопию гибким эндоскопом – раз в 5 лет, колоноскопию – раз в 3 года или 10 лет (мнения специалистов различаются).
Колоноскопия считается одним из самых эффективных обследований ЖКТ, поэтому данный метод диагностики является обязательным при оценке состояния здоровья. КТ-колонография представляет собой виртуальную методику исследования, поэтому используется КТ для получения изображений в режиме 2D и 3D и с двойным контрастированием кишечника. Изображения 3-мерного формата приближаются по информативности к эндоскопическому методу. От седации можно отказаться, но требуется тщательная подготовка кишечника, так как растяжение органа газом приводит к ярко выраженному дискомфорту. Нужно отметить, что при КТ колонографии невозможно одновременно провести биопсию, в то время как при эндоскопии такая возможность присутствует.
 Колоноскопия – метод диагностики колоректального рака
Колоноскопия – метод диагностики колоректального рака
Также часто проводится видео капсульная эндоскопия толстой кишки. Этот способ считается эффективным, но он не относится к скринингу колоректального рака.
При проведении диагностики колоректального рака часто проводят ирригоскопию. Обследование может проводиться с двойным контрастированием. В результате обнаруживаются различные образования, но точность будет меньше, чем у колоноскопии. При положительном результате скринингового теста методика не будет предпочтительна для пациента.
При диагностировании онкологии также рекомендуется КТ брюшной полости, рентген органов грудной клетки, лабораторные анализы для исследований на колоректальный рак. По результатам можно оценить наличие или отсутствие метастазов, анемию и общее состояние пациента.
Повышение показателя карциноэмбрионального антигена (КЭА) отмечается у большинства больных (в 79% случаев), но этот тест нельзя считать специфическим, и он не рекомендуется для скрининга. Если уровень КЭА повышается перед хирургическим вмешательством и снижается после удаления новообразования, рекомендуется динамический контроль для своевременного выявления возможного рецидива. Для этого используют онкомаркеры СА-199, СА-125.
Зная, как сдать анализ и пройти скрининг при колоректальном раке, важно помнить о важности своевременного обследования для дальнейшего эффективного лечения
Этиология
Рак толстой кишки — полиэтиологическое заболевание, то есть может иметь под собой множество причин. К ним относятся: генетические факторы, факторы внешней среды (включая питание, канцерогены), воспалительный процесс в кишечнике.
Хотя генетика колоректального рака остается до конца не раскрытой, последние исследования показывают её большое значение в развитии болезни. Так, наследственная мутация в гене APC (англ.)русск. является причиной семейного аденоматозного полипоза (англ.)русск., при котором у пациента имеется почти 100 % вероятность развития рака толстой кишки к возрасту 40 лет.
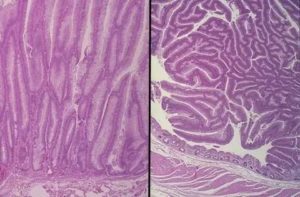
В возникновении колоректального рака прослеживается два пути: из обычных аденом, начинающийся с мутации гена APC (модель Fearon-Vogelstein) и по «зубчатому пути», который отличается уникальным генетическим профилем и морфологическими характеристиками уже на начальных этапах развития образований. Такие образования занимают от 7-9 %. Риск развития рака из них составляет 7,5-15 %. Предшественниками эпителиальных образований являются очаги абберантных крипт. Около 20 % колоректального рака продемонстрировали распространенные дефекты в метилировании ДНК (так называемый CIMP-положительный профиль), мутации в онкогенах BRAF (KRAS), микросателлитную нестабильность, и многие из них могут возникнуть в рамках зубчатых образований и определяют их морфологическое строение. Зубчатый полипозный синдром так же имеет специфические генетические изменения, связанные с биаллельной мутацией гена MUTYH. Риск развития колоректального рака при этом синдроме очень высок и может составлять более 50 %, возможно наличие синхронных или метахронных раковых опухолей. Они, как правило, сопровождаются MSI-H и представлены зубчатой морфологией. Понимание эпигенетического пути и молекулярных особенностей зубчатых поражений дает представление об их клинической значимости и обеспечивает доказательства, необходимые для лечения и наблюдения пациентов с этим заболеванием.
Синдром Линча (англ.)русск. (наследственный рак толстой кишки без полипоза) также связан с высоким риском возникновения рака толстой кишки в возрасте до 50 лет. В отличие от семейного аденоматозного полипоза, при синдроме Линча чаще страдает проксимальный отдел толстой кишки. Пациенты с данным синдромом также подвержены высокому риску развития рака яичников и тела матки в молодом возрасте. Синдром обусловлен ошибками репликации в генах hMLH1, hMSH2, hMSH6, hPMS1, hPMS2 и, возможно, других, ещё не известных.
Факторы риска
- Диетические — употребление пищи, бедной клетчаткой и богатой твёрдыми животными жирами.
- Употребление алкоголя.
- Ожирение.
- Курение.
- Воспалительные заболевания кишечника.
По результатам исследования, опубликованным в Журнале Клинической Онкологии (Journal of Clinical Oncology), курильщики с раком толстого кишечника имеют в два раза более высокий риск смерти по сравнению с некурящими людьми.
Также была проведена работа, опубликованная в журнале Gut (The BMJ journals), результаты которой свидетельствуют, что длительное применение антибиотиков в молодом и среднем возрасте увеличивает риск появления колоректальных аденом, склонных к малигнизации. Ученые исследовали связь между длительной антибиотикотерапией (более 2 месяцев) в возрасте 20-39 лет и 40-59 лет с развитием аденоматозных полипов. Все участники прошли колоноскопию, по результатам которой было выявлено, что у 1195 из 16642 участников обнаружены колоректальные аденомы. Проведя анализ доступных данных, исследователи заключили, что применение антибиотиков более 2 месяцев у лиц в возрасте 20-39 лет приводит к риску возрастания полипов на 36 %, а в возрасте 20-59 лет — на 69 %. Высокий риск перехода аденомы в злокачественную опухоль был подтвержден многочисленными исследованиями. Риск развития рака прямой и ободочной кишки у лиц с аденоматозными полипами в 3-5 раз выше, чем у обычной популяции.
Методы лечения колоректального рака
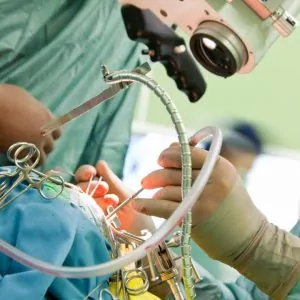 Наиболее эффективным способом лечения колоректального рака является хирургическое вмешательство.
Наиболее эффективным способом лечения колоректального рака является хирургическое вмешательство.
Обратите внимание: В 80% случаев своевременное проведение операции позволяет добиться положительных терапевтических результатов, без рецидивов и метастазирования. В ходе хирургического вмешательства специалисты удаляют опухолевое новообразование вместе с пораженным участком прямой кишки
В особенно тяжелых и запущенных случаях, может возникнуть необходимость в хирургическом удалении всего прямого кишечника. После этого создается искусственное отверстие в передней брюшной стенке, предназначенное для выведения кишечного содержимого в специальный калоприемник
В ходе хирургического вмешательства специалисты удаляют опухолевое новообразование вместе с пораженным участком прямой кишки. В особенно тяжелых и запущенных случаях, может возникнуть необходимость в хирургическом удалении всего прямого кишечника. После этого создается искусственное отверстие в передней брюшной стенке, предназначенное для выведения кишечного содержимого в специальный калоприемник.
До проведения, а также после хирургического вмешательства, пациентам назначают курс лучевой терапии или же химиотерапии в целях предупреждения дальнейшего роста опухолевого новообразования и купирования процессов метастазирования!
Проявления колоректального рака
Проявления колоректального рака, особенности его лечения и прогноз определяются стадией опухоли, которая устанавливается исходя из ее размеров, скорости и характера роста, метастазирования. Выделяют 4 стадии заболевания:
- Первая стадия представлена небольших размеров опухолевым узлом с четкими границами, который не выходит за границы подслизистого слоя кишки. Карцинома не метастазирует.
- На второй стадии рак прорастает в мышечный слой и может давать единичные регионарные лимфогенные метастазы.
- При третьей стадии опухоль распространяется на соседние органы и активно метастазирует.
- Четвертая стадия — карцинома любого размера и типа роста, но дающая отдаленные метастатические очаги.
стадии рака кишечника
Метастазы колоректального рака можно обнаружить в брыжеечных лимфоузлах, околоаортальных и др., отдаленное метастазирование возможно в над- и подключичные узлы. Гематогенным путем клетки карциномы попадают, главным образом, в печеночную ткань, но могут быть обнаружены в легких и костях. Опухоли, прорастающие кишечную стенку до серозного слоя, способны диссеминировать по брюшине, отдавая имплантационные метастазы и вызывая карциноматоз.
строение кишечника
Симптомы колоректального рака зависят от места роста опухоли, стадии, развившихся осложнений. Длительное время заболевание может иметь скрытое течение, особенно, при опухолях правой части толстой кишки. В этом отделе содержимое жидкое, а просвет довольно широк, поэтому обычно проходит длительный промежуток времени, прежде чем заболевание даст о себе знать.
Рак левой половины толстой кишки проявится раньше, чем правой, так как там каловые массы начинают избавляться от воды и уплотняться, травмируя растущую опухоль, которая, к тому же, имеет склонность к стенозирующему росту. Рак прямой кишки кровоточит, и это становится одним из первых симптомов неблагополучия, поэтому даже при наличии геморроя и других неопухолевых поражений кровь в стуле должна быть поводом к исключению рака.
Диспепсические нарушения характерны для толстокишечной карциномы любой локализации. Больной при этом жалуется на болезненность, урчание, вздутие живота, возможны отрыжка, неприятный привкус в ротовой полости, рвота. Если опухоль проросла из ободочного отдела в желудок, то рвотные массы образованы каловым содержимым кишечника, что чрезвычайно мучительно для больного.
Первые признаки рака правой половины толстой кишки обычно сводятся к диспепсическим расстройствам. Пациент жалуется на дискомфорт в животе, нарушения стула, слабость, обусловленную анемией. В поздних стадиях присоединяется боль, нарастает интоксикация, возможна кишечная непроходимость. У худощавых пациентов крупная опухоль доступна прощупыванию сквозь брюшную стенку.
Карциномы левой половины ободочной кишки склонны к стенозированию просвета органа, поэтому ранними признаками могут быть неспецифичные проявления – вздутие живота, урчание, запоры, сменяющиеся обильной диареей, возможны кишечные колики. В стуле присутствуют примеси крови, слизь.
Рак прямой кишки сопровождается болями в области анального канала, нарушениями стула, болезненностью при дефекации и отделением крови. Кровь в стуле — довольно характерный симптом ректального рака.
Уже на ранних стадиях опухоли могут проявиться признаки общей интоксикации и обменных нарушений — слабость, лихорадка, быстрая утомляемость, связанные с нарушением метаболизма, анемией, отравлением организма продуктами опухолевого роста.
При стенозирующих неоплазиях толстого кишечника высок риск затруднения пассажа содержимого вплоть до кишечной непроходимости, о которой говорят следующие симптомы:
- Резкая, усиливающаяся боль в животе;
- Сухость во рту;
- Слабость, возможно беспокойство;
- Отсутствие опорожнения кишечника.
Новообразования прямой кишки не дают ярких симптомов интоксикации ввиду того, что продукты опухолевого роста не успевают всосаться в системный кровоток. В клинике на первый план выходят боли, чувство неполноценного опорожнения кишечника, наличие примесей крови, гноя и слизи в кале. В отличие от геморроя, свежая кровь выделяется первой при дефекации.
Диагностика колоректального рака
Диагностический поиск направлен на определение локализации процесса, его распространенности, морфологического строения онкообразования. Это необходимо, чтобы сформировать правильную лечебную тактику.
Диагностические процедуры, благодаря которым устанавливают диагноз колоректальный рак, следующие:
— пальцевое обследование (ректальное);
— ректороманоскопия (RRS);
— колоноскопия;
— рентген толстого кишечника, с контрастом, при невозможности применения полноценных эндоскопических исследований;
— гемоккультный тест (определение наличия крови в стуле).
Диагностическая тактика поиска колоректального рака состоит из: скрининговых обследований пациентов из группы риска и целенаправленного диагностического обследования лиц с симптомокомплексом, настораживающем о наличии колоректального рака.
Скрининг колоректального рака заключается в пальцевом ректальном осмотре, позволяет определить прямокишечные опухоли в 70% случаев; анализ кала на наличие крови, не видимой невооруженным взглядом (кровь в стуле — следствие онкологического процесса) и эндоскопический осмотр кишечника.
При появлении жалоб и анамнеза заболевания, дающих основание подозревать колоректальный рак, пациентам назначают:
— лабораторные методы: общеклинический анализ крови и биохимия крови дают возможность провести оценку состояния пациента, работы органов и систем, наличии анемии. Анализ кала на скрытую кровь делает возможным, заподозрить и выявить онкозаболевание на ранних стадиях;
— пальцевой ректальный осмотр помогает диагностировать образования в прямой кишке, доступные пальпации. По статистическим данным до 70% аденокарцином данной области обнаруживаются этим способом;
— ректороманоскопия – процедура осмотра прямой кишки с использованием прибора, с осветительным элементом на конце, дающая возможность оценки слизистой прямой кишки и дистального отдела сигмы до уровня 25 см. и, если возникает необходимость, позволяет провести биопсию измененных участков;
— колоноскопия — является «золотым» стандартом в диагностическом поиске колоректального рака. Колоноскопия делает возможным оценку состояния слизистой обследуемого кишечника, выявить наличие измененных участков, дает возможность проведения биопсии, дающей возможность определения гистологической структуры образования — основы верификации диагноза. Частичной альтернативой колоноскопии гибким эндоскопом, является виртуальная колоноскопия (КТ-колоноскопия), которая производится на спиральном томографе с визуализацией просвета кишечника в 3D-формате. Для достоверного результата, при использовании данной методики, нужна тщательная очистка кишечника большим объемом нагнетаемого воздуха, что вызывает определенный дискомфорт.
При обнаружении любых новообразований, нужно провести биопсию, для уточнения морфологической структуры образования, которая производится при проведения обычной колоноскопии. Поэтому данная методика применяется редко, только когда пациент отказывается от колоноскопии гибким зондом;
— рентгенологические исследования – ирригография с контрастом. Эту методику применяют при невозможности проведения эндоскопии, но ирригография менее информативна, если сравнивать с классической колоноскопией.
Еще используют следующие дополнительные диагностические методики:
— УЗИ ОБП и ОМТ с трансректальным датчиком, используется для уточнения степени распространения онкопроцесса и его операбельности;
— КТ ОБП, применяется для установления общего состояния организма, наличия удаленных метастазов, глубины прорастания злокачественного образования;
— определение карциноэмбрионального антигена (КЭА) в крови. КЭА — неспецифический онкомаркер для колоректального рака, и нужен для динамического контроля пациентов, перенесших радикальную операцию. Повышение титра свидетельствует о возникновении рецидива заболевания или метастазирования.
Чем раньше обнаружен злокачественный процесс, тем больше возможности получить полноценное адекватное лечение, дающее благоприятный прогноз. Поэтому не нужно пренебрегать скрининговыми методами обследования, особенно лицам из групп риска. Научная сфера в онкологии не стоит на месте, и на сегодня разработаны специальные тестовые программы, позволяющие определить кандидатов из группы риска (oncotypDX, coldx). Такого рода тесты помогают вовремя проводить профилактические мероприятия и помогают диагностировать опухоль на стадии 0-1.