Противовоспалительные препараты
Содержание:
- ПРОДУКТИВНОЕ ВОСПАЛЕНИЕ
- Дополнительные исследования
- Место взятия крови на исследование: из вены или из пальца
- Симптомы сепсиса
- История
- Как определить воспаление
- Процедура проведения анализа
- Механизмы возникновения воспаления
- Методы определения сепсиса
- Лейкоциты – физиологическая роль в организме
- Этиология
- Формы анемии
ПРОДУКТИВНОЕ ВОСПАЛЕНИЕ
Продуктивное (пролиферативное) воспаление характеризуется преобладанием пролиферации клеточных элементов над экссудацией иальтерацией. Выделяют 4 основные формы продуктивного воспаления:
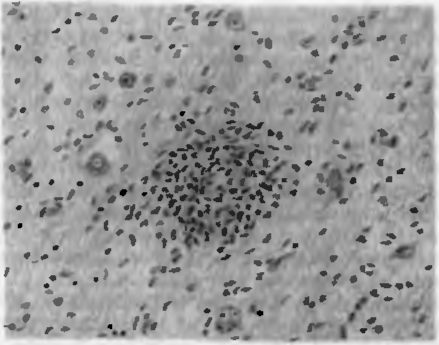
Рис. 25. Сыпнотифозная гранулема Попова. Скопление гистиоцитов и глиальных клеток на месте разрушенного сосуда.
1. Гранулематозное воспаление может протекать остро и хронически, однако наибольшее значение имеет хроническое течение процесса.
Острое гранулематозное воспаление наблюдается, как правило, при острых инфекционных заболеваниях — сыпном тифе, брюшном тифе, бешенстве, эпидемическом энцефалите, остром переднем полиомиелите и др. (рис. 25).
Патогенетической основой острого гранулематозного воспаления обычно является воспаление сосудов микроциркуляции при воздействии инфекционных агентов или их токсинов, что сопровождается ишемией периваскулярной ткани.
Морфология острого гранулематозного воспаления. В нервной ткани морфогенез гранулем определяется некрозом группы нейронов или ганглиозных клеток, а также мелкоочаговыми некрозами вещества головного или спинного мозга, окруженными глиальными элементами, несущими функцию фагоцитов.
При брюшном тифе морфогенез гранулем обусловлен скоплением фагоцитов, трансформировавшихся из ретикулярных клеток в групповых фолликулах тонкой кишки. Эти крупные клетки фагоцитируют S. typhi, а также детрит, образующийся в соли-тарных фолликулах. Тифозные гранулемы подвергаются некрозу.
Исход острого гранулематозного воспаления может быть благоприятным, когда гранулема исчезает без следа, как при брюшном тифе, или после нее остаются небольшие глиальные рубчики, как при нейроинфекциях. Неблагоприятный исход острого гранулематозного воспаления связан в основном с его осложнениями — перфорацией кишки при брюшном тифе либо с гибелью большого количества нейронов с тяжелыми последствиями.
2. Интерстициальное диффузное, или межуточное, воспаление локализуется в строме паренхиматозных органов, где происходит накопление мононуклеаров — моноцитов, макрофагов, лимфоцитов. В паренхиме при этом развиваются дистрофические и некробиотические изменения.
Причиной воспаления могут быть либо различные инфекционные агенты, либо оно может возникать как реакция мезенхимы органов на токсические воздействия или микробную интоксикацию. Наиболее яркая картина межуточного воспаления наблюдается при интерстициальной пневмонии, межуточном миокардите, интерстициальных гепатите и нефрите.
Исход интерстициального воспаления может быть благоприятным, когда происходит полное восстановление межуточной ткани органов и неблагоприятным, когда строма органа склерозируется, что обычно происходит при хроническом течении воспаления.
3. Гиперпластические (гиперрегенераторные) разрастания — продуктивное воспаление в строме слизистых оболочек, при котором происходит пролиферация клеток стромы. сопровождающаяся скоплением эозинофилов, лимфоцитов, а также гиперплазией эпителия слизистых оболочек. При этом образуются полипы воспалительного происхождения — полипозный ринит, полипозный колит и т. п.
Гиперпластические разрастания возникают также на границе слизистых оболочек с плоским или призматическим эпителием в результате постоянного раздражающего действия отделяемого слизистых оболочек, например, прямой кишки или женских половых органов. При этом эпителий мацерируется, а в строме возникает хроническое продуктивное воспаление, приводящее к образованию остроконечных кондилом.
4. Воспаление вокруг животных паразитов и инородных тел характеризуется продуктивной воспалительной реакцией, направленной на отграничение раздражителей от окружающих тканей путем образования вокруг них соединительнотканной капсулы, т. е. они не могут быть фагоцитированы и элиминированы. Поэтому вокруг инородных тел. например осколка снаряда, образуется грануляционная ткань и инфильтрат из фибробластов, лимфоцитов, макрофагов и гигантских клеток инородных тел. Некоторые инородные тела (например, остатки шовного материала после операции) могут быть ликвидированы в динамике продуктивного воспаления с помощью макрофагов и гигантских клеток. При воспалении вокруг животных паразитов (трихинелл, цистицерков, эхинококков и др.) к указанному инфильтрату добавляются эозинофильные гранулоциты.
Исходом воспаления может быть образование рубца; погибшие животные паразиты нередко петрифицируются.
Дополнительные исследования
От состояния больного и выявленных симптомов заболевания зависит, какие еще анализы крови потребуются. На фоне резкого нарушения мочеиспускания исследуют уровень мочевины и креатинина. Повышение этих биохимических показателей говорит о нарушениях в работе почек.
О сильной интоксикации можно судить по уровню печеночных ферментов и билирубина. При ослаблении организма, обезвоживании, недостатке питания (особенно белкового) в крови повышается уровень альбуминов.
При явлениях дыхательной недостаточности проводят газовый анализ артериальной крови. Снижение парциального давления кислорода ниже 60 мм рт. ст. является крайне неблагоприятным диагностическим признаком и свидетельствует об уменьшении объема дыхания. В этом случае больному требуется проведение кислородотерапии.
Серологические анализы очень длительные, для получения результатов может потребоваться несколько недель. В клинической практике они проводятся редко, служат для выявления атипичных возбудителей и оценки эпидемиологической ситуации. В любом случае результаты лабораторного исследования крови нельзя рассматривать в отрыве от клинической картины заболевания.
https://youtube.com/watch?v=Ewf5bLk8fjU
Место взятия крови на исследование: из вены или из пальца
На итоги лабораторных исследований существенное воздействие оказывает место и техника взятия биологического материала. В медицинской практике чаще употребляют кровь из капилляров. Обычно её забирают из мякоти безымянных пальцев рук, в затруднительных случаях — из мочки уха.
Прокол делают сбоку, там гуще капиллярная сеть. Кровь должна течь самотеком, чтобы не было примешивания тканевой жидкости, что приведет к искажению результата. Для исследования капиллярную кровь следует брать:
- при обширных ожогах тела, особенно рук
- если мелкие или недоступные вены, при ожирении
- у пациентов, склонным к тромбозам
- у новорождённых
В настоящее время кровь из венозного русла почитается лучшим материалом для общеклинического анализа. Это связано с применением гематологических анализаторов. С их помощью в наше время проводят ОАК. Они предназначены и стандартизированы для обработки венозной крови.
При взятии крови из вены, также требуется соблюдать некоторые правила. Наилучшее место для взятия крови – локтевая вена. Не надлежит накладывать жгут более чем на 2 минуты, это приведет к увеличению клеточных элементов в кровеносном русле.
Симптомы сепсиса
Общие факторы риска для септического поражения крови: наличие в организме первичного очага гнойной инфекции и снижение иммунитета. Степень гнойного расплавления тканей и его локализация также имеют значение. Механизмы распространения возбудителя через кровь работают быстрее при таких состояниях:
- перитонит;
- парапанкреатит;
- послеоперационные осложнения и тому подобное.
Для сепсиса характерно острое начало с сильным ознобом, температура поднимается до критических значений. Могут быть гектические скачки лихорадки. За сутки перепад температур тела может составлять до трех четырех градусов.
Больной резко слабеет, особенно в остром периоде, может находиться в состоянии спутанного сознания, которое сопровождается профузными потами. Кожные покровы покрывает сыпь, механизм возникновения которой связаны с расплавлением сосудистой стенки вены продуктами распада и токсинами микроорганизмов, чем также усугубляется анемия в организме.
Частота дыхательных движений повышается, вместе с тем падает глубина дыхания. Кровоизлияния происходят не только на поверхности кожи, но и в тканях легких, печени. Это признаки генерализации сепсиса. Если вовремя не начать лечение, можно потерять больного.
История
Уже в древние времена внешние признаки воспаления описал римский философ и врач Авл Корнелий Цельс (ок. 25 до н. э. — ок. 50 н. э.):
- лат. rubor — краснота (местное покраснение кожных покровов или слизистой).
- tumor — опухоль (отёк).
- calor — жар (повышение местной температуры).
-
dolor — боль.
- Дополнил Гален (129 — ок. 200 гг. н. э.), добавив
- functio laesa — нарушение функции.
В конце XIX столетия И. И. Мечников считал, что воспаление — это приспособительная и выработанная в ходе эволюции реакция организма и одним из важнейших её проявлений служит фагоцитоз микрофагами и макрофагами патогенных агентов и обеспечение таким образом выздоровления организма. Но репаративная функция воспаления была для И. И. Мечникова сокрыта. Подчеркивая защитный характер воспаления, он в то же время полагал, что целительная сила природы, которую и представляет собой воспалительная реакция, не есть еще приспособление, достигшее совершенства. По мнению И. И. Мечникова, доказательством этого являются частые болезни, сопровождающиеся воспалением, и случаи смерти от них.
Большой вклад в изучение воспаления внесли Джон Хантер (1728—1794), Франсуа Бруссе (1772—1838), Фридрих Густав Якоб Генле (1809—1885), Симон Самуэль (1833—1899), Юлиус Фридрих Конхайм (1839—1884), Алексей Сергеевич Шкляревский, (1839—1906), Рудольф Вирхов (1821—1902), Пауль Эрлих (1854—1915), Илья Ильич Мечников (1845—1916).
Как определить воспаление
На первоначальных стадиях симптомы носят довольно общий характер. Человек жалуется на постоянную слабость, усталость, отсутствие аппетита. Часто наблюдается потеря веса, болят суставы. Такие симптомы могут присутствовать довольно долго. Видимые изменения происходят нескоро и часто проявляются в высыпаниях на коже. Болевые ощущения возникают из-за того, что постоянным атакам подвергаются сосудистые стенки органов.
В дальнейшем симптомы будут проявляться в зависимости от пораженных органов. Например, если воспаление произошло в сосудах мозга, то существует большой риск возникновения инсульта. Каждое повышение температуры сопровождается появлением на кожных покровах новых высыпаний. У некоторых пациентов воспалительный процесс может протекать наряду с кашлем, рвотой, психическими нарушениями, воспалением глаз.
Медики также упоминают случаи, когда сосудистые воспаления умело маскируются под другую болезнь. При таких обстоятельствах выявить васкулит сложно. Так, один из его видов – височный артериит – часто сопровождается головными болями, нарушением зрительных функций. А такие симптомы также характерны для воспаления сосцевидного отростка за ухом. На их фоне происходят серьезные изменения в организме. Поэтому лечение в таких случаях может быть ошибочным.

В некоторых случаях васкулит может проявляться симптомами, сходными с теми, которые проявляет дистония. Дистония возникает в результате воздействия негативных факторов на сосуды, которые питают центральную нервную систему. В итоге они сильно сужаются и нарушается кровообращение. Мозг не получает питательные вещества и кислород в достаточном объеме. Дистония может сопровождаться частыми головными болями и нарушением функций памяти.
Как правило, вегетососудистая дистония проявляется у пациентов некоторыми общими признаками. Это быстрая утомляемость, сильная слабость, плохая переносимость погодных изменений, головокружение, шумы в ушах, как и при васкулите.
Вегетососудистая дистония вызывает сильные изменения не только в организме, но также в поведении человека. Иногда больным кажется, что не хватает воздуха, сильно скачет давление. Как и ангиит, вегетососудистая дистония может возникнуть в результате сильного стресса, травмы, инфекции, интоксикации, вредных привычек.
Хорошо лечат заболевание витаминные комплексы, антидепрессанты. В некоторых случаях врачи назначают снотворные и препараты, которые способствуют нормализации кровообращения в организме. Следует отметить, что поставить диагноз дистония довольно сложно. Обычно врач начинает с расспроса про образ жизни больного. Именно рассказ пациента является столь важным ключом многих аспектов в диагностике.
Когда васкулит прогрессирует, он вызывает более серьезные изменения в функционировании организма. У пациента могут наблюдаться небольшие кровоизлияния и сосудистые звездочки на коже. Если воспаление находится на первоначальной стадии, то чаще всего эти кровоизлияния локализуются на определенных участках кожных покровов. По мере прогрессирования болезни они происходят также в нервных окончаниях, мышечной ткани, суставах, развивается дистония.
В зависимости от типа ангиита могут быть поражены разные органы. Если имеются проблемы с сердцем, то чаще всего они свидетельствуют о том, что повреждены коронарные сосуды. Когда болезнь поражает суставы, изначально все симптомы указывают на артрит. Воспалительные изменения кровеносных сосудов выявляют спустя некоторое время – несколько недель и даже месяцев.
Нередко сосудистые воспаления происходят с вовлечением кишечно-желудочного тракта. Такие процессы крайне опасны и требуют немедленного лечения. При этом заболевании становится очевидно, что недуг серьезно прогрессирует, сильно поражены сосудистые стенки тракта. У пациентов с вовлечением желудочно-кишечного тракта симптомы проявляют себя активнее. Лечение включает два аспекта: первый лечит первичное заболевание, второй задействует препараты для лечения непосредственно кишечно-желудочного тракта.
Процедура проведения анализа
Определить признаки воспаления по анализу сможет только квалифицированный врач. Механизм подготовки к сдаче крови общий:
- кровь из вены нужно сдавать натощак;
- процедуру проводят в первой половине дня;
- накануне запрещены алкоголь, острая и жареная пища.
Употребление алкогольных напитков, острой пищи дает нагрузку на печень. Это повышает активность печеночных ферментов, приводит к истощению клеток, отвечающих за образование тромбоцитов. Увеличение в свободном кровотоке тромбоцитов зачастую взывает закупорку вен и постепенное образование тромба.
Ухудшение состояния клеточной стенки вены приводит к трудностям при взятии крови на анализ, может также вызывать послеманипуляционные осложнения:
- тромбоз;
- подкожные кровоизлияния;
- тромбофлебит.
Своевременный, правильный, грамотный забор крови из вены на биохимический тест по нескольким показателям дает возможность врачу точно определить гнойное воспаление, а также сказать, присутствует ли анемия, которая часто сопровождает сепсис.

Механизмы возникновения воспаления
Митохондриально-зависимый механизм
Из-за повреждения клеток при травме, митохондриальные белки и мтДНК попадают в кровоток. Далее эти митохондриальные молекулярные фрагменты (DAMPs) распознаются Толл-подобными (TLRs) и NLR рецепторами. Основным NLR-рецептором участвующим в процессе является рецептор NLRP3. В нормальном состоянии белки NLRP3 и ASC (цитозольный адаптерный белок) связаны с ЭПР, при этом белок NLRP3 находится комплексе с белком TXNIP. Активация рецепторов приводит к их перемещению в перинуклеарное пространство, где под действием активных форм кислорода, вырабатываемых поврежденными митохондриями, белок NLRP3 высвобождается из комплекса. Он вызывает олигомеризацию белка NLRP3 и связывание ASC и прокаспазы-1, образуя формирование белкового комплекса называемого NLRP3 инфламмасомой. Инфламмасома вызывает созревание провоспалительных цитокинов, таких как IL-18 и IL-1beta и активирует каспазу-1. (3) Провоспалительные цитокины также могут запускать NF-kB пути воспаления, повышая длительность и уровень воспаления. Также для активации NLRP3 инфламмасомы необходима пониженная внутриклеточная концентрация K+, что обеспечивание калиевыми каналами митохондрий.
Методы определения сепсиса
Точно определить, есть ли воспаление крови у пациента, и каковы его причины, может только лабораторный анализ. Существует несколько методик, позволяющих выявить сепсис.
Бактериальный анализ
Чтобы провести анализ на сепсис, можно сделать бактериальный посев крови на питательную среду. Когда вырастут колонии бактерий, подсчитав их количество и рассмотрев в микроскоп мазок из культуры, врач может точно определить диагноз и разновидность патогена, что необходимо для дальнейшего лечения.
Недостаток этого метода диагностики состоит в том, что он может показать наличие или отсутствие бактерий в крови только через 3-5 дней после его проведения, ведь микроорганизмам нужно время, чтобы вырасти и сформировать колонии. Но такой анализ дает полную информацию о виде возбудителя сепсиса и позволяет правильно подобрать антибиотики.
Анализ на лейкоциты
Лейкоциты – защитные клетки крови, участвующие в иммунных реакциях. Существуют разные виды этих «защитников», и работают они в разных участках организма. Например, лейкоциты-макрофаги чистят ткани от инфекций, а базофилы, лимфоциты и нейтрофилы следят за состоянием жидких тканей: лимфы и крови.
Во время воспаления крови происходят изменения в работе костного мозга, он начинает воспроизводить лейкоциты в больших количествах, чтобы быстрее справиться с инфекцией и спасти организм. С повышенной скоростью вырабатываются такие клетки, как моноциты и базофилы, а также макрофаги. Анализ на лейкоциты поможет точно показать, есть ли у человека сепсис.
В крови здорового человека в зависимости от его возраста и стиля жизни на один литр приходится от 4,5 до 8,5 миллиарда лейкоцитов. Такое количество позволяет нормально функционировать иммунной системе. Если же лейкоциты в крови превышают норму, то такое изменение говорит либо об аллергической реакции, либо о воспалительном процессе.
Точный результат можно получить уже на 2-3 день после манифестации воспаления, ведь иммунные клетки начинают активно делиться почти сразу после проникновения инфекции. Но анализ на лейкоциты имеет существенный недостаток – он не может определить разновидность патогена, поэтому для лечения будут использовать антибиотики широкого спектра, а это сложнее переносится организмом.
Лейкоциты – физиологическая роль в организме
Костный мозг вырабатывает белые кровяные тельца – лейкоциты. Именно они обеспечивают устойчивость организма к инфекционным заболеваниям. Лейкоциты это наш иммунитет. Снижение лейкоцитов (лейкопения) характерно при заболеваниях костного мозга, инфекционных болезней, в том числе гриппе, генетических изменениях в иммунитете, повышенной функции селезенки. Лейкопения обуславливается наследственной предрасположенностью и внешними факторами, например солнечной радиацией.
Повышенное содержание может свидетельствовать о наличии инфекции, воспалительного процесса, аллергии, лейкозе а так же наблюдается при гемолизе – состояние, которому предшествовало острое кровотечение. Если количество лейкоцитов превышает показатель 10*10 в девятой степени г/л, то говорят о лейкоцитозе.
Лейкоцитарная формула

Выделяют несколько видов лейкоцитов:
- нейтрофилы – повышение характерно для при распаде тканей, бактериальных болезнях, отравлениях организма, туберкулезе, аппендиците, дифтерии и некоторых друг опасных заболеваниях;
- эозинофилы – повышаются при аллергических реакциях, инвазии паразитов, опухолях, иммунодефиците, болезнях соединительной ткани;
- моноциты – поглощают остатки клеток, расчищают место для регенерации, способны поглощать клетки отмерших лейкоцитов и бактерий туберкулеза;
- базофилы – реагируют на инородный белок, увеличиваются при, аллергии, гипотиреозе, язвенном колите, стрессе;
- лимфоциты – наш иммунитет, уничтожают инфекцию, участвуют в регенерации поврежденных участков кожи. Лимфоцитоз – признак мононуклеоза, сифилиса и туберкулеза.
| возраст (лет) | палочкоядерные нейтрофилы | сегментоядерные нейтрофилы | эозинофилы | базофилы | лимфоциты | моноциты |
| до 2 | 3,5 | 31 | 2,5 | 0,5 | 50,0 | 11,5 |
| 2–5 | 4,0 | 41 | 1,0 | 0,5 | 44,5 | 9,0 |
| 5–10 | 2,5 | 48,5 | 2,0 | 0,5 | 38,5 | 8,0 |
| 10–15 | 2,5 | 58 | 2,0 | 0,5 | 28,0 | 9,0 |
| взрослые | 2–4 | 47–67 | 0,5–5,0 | 0–1 | 25–35 | 2–6 |
Иногда баланс формулы может нарушаться из-за факторов не связанных с болезнями, например, после занятий спортом, излишней эмоциональности, переохлаждении или перегреве. Эти причины могут влиять на результаты анализов, поэтому заранее подготовьтесь к сдаче крови.
Эозинофилы
Увеличение числа клеток этого типа (свыше 5%) свидетельствует о протекании аллергической реакции. В детском возрасте может указывать на наличие паразитарных червей в организме. Эозинофилы оказывают токсическое действие на гельминтов, связывают аллергены и вещества, способствующие воспалительным процессам.
Кроме этого, изменение их количества выявляет следующие нарушения:
- легочные заболевания;
- аутоиммунные заболевания;
- ревматоидный артрит;
- волчанка;
- онкология;
- острые инфекционные болезни и их обострения и др.
Нейтрофилы
Обеспечивают антибактериальный иммунитет. В зависимости от возраста могут быть юными, палочкоядерными, сегментоядерными. Их увеличение происходит при инфаркте миокарда, травмах, бактериальных инфекциях, раковых опухолях, сепсисе.
Эозинофилы, базофилы и нейтрофилы относятся к группе GRAN гранулоциты.
MON моноциты
Клетки относятся к группе лейкоцитов, обеспечивают защиту от патогенных микроорганизмов. Растворяют и поглощают вредные микроорганизмы. Защищают организм от возникновения тромбов, опухолей, участвуют в регенерации. Низкий уровень моноцитов свидетельствует о малокровии, их излишки – о присутствии инфекции.
Этиология
Патогенные раздражители (повреждающие факторы) по своей природе могут быть:
Физическим — травма (механическое повреждение целостности ткани), отморожение, термический ожог.
Химическими — щелочи, кислоты (соляная кислота желудка), эфирные масла, раздражающие и токсические вещества (алкоголь (спирты) и некоторые лекарственные препараты, см. ).
Биологическими — возбудители инфекционных заболеваний: животные паразиты, бактерии, вирусы, продукты их жизнедеятельности (экзо- и эндотоксины). Многие возбудители вызывают специфические воспаления, характерные только для определённого вида инфекции (туберкулёз, лепра, сифилис). К биологическим повреждающим факторам также относят иммунные комплексы, состоящие из антигена, антитела и комплемента, вызывающие иммунное воспаление (аллергия, аутоимунный тиреодит, ревматоидный артрит, системный васкулит). При аллергии не указан следующий механизм неинфекционного воспалительного ответа
Не берется во внимание, что любая аллергическая реакция приводит к повреждению тканей. Что при определенных условиях, когда происходит сенсибилизация организма больного (выработка иммуноглобулина Е) и прикрепление его на внутренней поверхности кровеносных сосудов будущих органов-мишеней, которые повреждаются аллергическими реакциями немедленного типа в результате выхода «медиаторов воспаления»
(Аллергология и иммунология: национальное руководство \под ред. Р.М. Хаитова, Н.И. Ильиной.- М. ГЭОТАР-МЕДИА, 2009.-656 с.- ISBN 978-5- 9704-0903-9/
Формы анемии
Анемия хронических заболеваний развивается в результате действия противовоспалительных цитокинов, это пептиды, участвующие в иммунологических процессах. Вещества подавляют выработку эритропоэтина почками, высвобождение молекул железа из клеток-макрофагов, блокируют разрастание эритроидного ростка.

Клетки гемоглобина содержатся в эритроцитах и выполняют функцию транспортировки кислорода из легких ко всем тканям организма. При снижении концентрации эритроцитов происходит ухудшение дыхательной функции, голодают клетки организма. Это негативно сказывается на работе кровеносной системы, возникает бледность слизистых оболочек и кожи.
Степень тяжести анемии зависит от прогрессирования хронического воспаления. Чаще всего развивается нормохромная и нормоцитарная форма патологии.
Нормохромный тип анемии
Нормохромная анемия развивается на фоне хронического заболевания легких, почек, печени, суставов. Чаще всего вторичная патология диагностируется в следующих случаях:
- злокачественные опухоли;
- аутоиммунные заболевания;
- сердечная недостаточность;
- инфекционный эндокардит;
- остеомиелит;
- ревматоидный артрит;
- язвенная болезнь желудка;
- пневмония, бронхиальная астма;
- почечная недостаточность, пиелонефрит;
- гепатит, цирроз печени;
- СПИД;
- туберкулез.
Анемия в большинстве случаев развивается в результате аутоиммунной реакции организма на собственные здоровые клетки. Происходит нарушение обменных процессов и эритропоэз. Патология имеет длительное течение, может более 1–2 месяцев не проявляться четкими симптомами.
Основные признаки нормохромной анемии – это снижение уровня гемоглобина (70–110 г/л), ретикулоцитов, повышение концентрации лейкоцитов, ферритина в составе крови, ускорение скорости оседания эритроцитов (10–15 мм/ч), дефицит меди и цинка.

У пациентов продолжительное время наблюдается повышение температуры тела до 37,5°, происходит это ближе к вечеру, а утром состояние нормализуется. Общий анализ крови указывает на развитие нормохромной анемии на фоне хронического воспаления. Иногда такие признаки свидетельствуют о латентном течении хронических недугов мочеполовой системы.
Чтобы вылечить анемию, необходимо устранить основное заболевание. Дополнительно назначают препараты железа, эритропоэтина, гормональные средства. В тяжелых случаях требуется переливание эритроцитной массы.
Нормоцитарная анемия
Такая анемия чаще всего встречается у пациентов зрелого возраста, механизм ее развития до конца не выяснен. Нормоцитарная форма патологии сопровождает хронические воспаления, злокачественные опухоли, механические травмы, ревматоидные артриты.
Анемия не появляется сразу с основным заболеванием, а развивается постепенно в течение 2–3 недель. Общий анализ крови показывает незначительное снижение уровня гемоглобина, остальные показатели находятся в пределах нормы. При воспалении печени или желчного пузыря в крови появляются плазматические клетки. Чем дольше присутствует заболевание и не проводится лечение, тем сильнее проявляются признаки нормоцитарной анемии. Клинические симптомы патологии:
- головокружение;
- шум в ушах;
- бледность кожных покровов и слизистых оболочек;
- головные боли;
- слабость, быстрая утомляемость;
- одышка;
- учащенное сердцебиение;
- потеря аппетита;
- расстройства менструального цикла у женщин;
- половое бессилие у мужчин.
Симптоматика выражена слабо, дополнительно присутствуют признаки основного заболевания. При латентном течении хронического недуга анемия может никак себя не проявлять длительный период, нарушения показывает только лабораторный анализ крови. Существует прямо пропорциональная связь между выраженностью клинической картины анемии и текущего воспаления. Без проведения лечения патологии у пожилых людей могут произойти серьезные нарушения работы сердечно-сосудистой системы.
Анемия при злокачественных заболеваниях
Анемия хронических заболеваний может появляться на фоне злокачественных новообразований крови, лимфатической системы, легкого и молочных желез. В таких случаях причиной анемии может быть кровотечение, инфильтрация костного мозга раковыми клетками, лечение противоопухолевыми препаратами и лучевая, химиотерапия. Метастатические клетки могут нарушать процесс костномозгового кроветворения, подобный эффект дает и длительный прием цитостатических средств.

Клинический анализ при такой форме анемии указывает на значительное снижение уровня гемоглобина до 10 г/дл. Лечение больных проводят путем введения эритропоэтина, железа и эритроцитной массы.