Печень и поджелудочная железа: строение, функции, роль
Содержание:
Анатомо-физиологические особенности
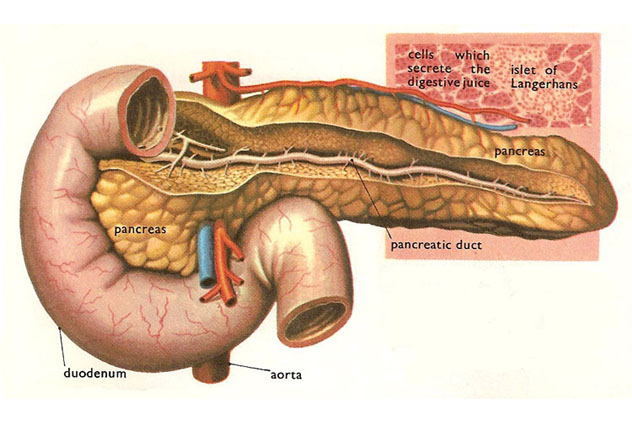
Поджелудочная железа занимает некоторую часть левого подреберья и среднеэпигастральной области. Форма ее напоминает сужающийся плавно уплощенный тяж. Встречается иногда молоткообразная-изогнутая, прямолинейная и клиновидная формы. Орган делится на хвост, тело и головку.
Как правило, расположение железы проецируется на переднюю брюшную стенку следующим образом: хвост и тело – выше пупка на 4,5 – 2,5 см, по левую сторону от белой линии, а головка – выше пупка на 3 – 1,5 см, справа от белой линии.
Масса органа, а таковой является анатомия, плавно увеличивается с ростом организма, и у взрослого человека может достигать порядка 115 г, причем достаточно часто его положение становится сравнительно низким, однако, вполне возможно, что оно останется на прежнем уровне, и даже немного переместится вверх, но внутреннее строение остается неизменным.
В верхней и нижней части головки поджелудочной железы, а также справа, ее обхватывает двенадцатиперстная кишка. Кроме того, сзади к головке прилегают начальный отдел воротной вены и нижняя полая вена.
Тело железы плавно переходит в хвостовой отдел, который достигает ворот селезенки. Задняя стенка сальниковой сумки, желудка и хвостовая доля печени расположены спереди от органа. Немного ниже – двенадцатиперстно-тонкокишечный изгиб. Селезеночная артерия и чревный ствол походят по верхнему краю железы. Кроме брыжейки поперечного отдела ободочной кишки к нижней части органа могут прилегать и петли тонкой кишки, но подобное расположение органов встречается достаточно редко.
Комментарии пользователей
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-214620-6’, renderTo: ‘yandex_rtb_R-A-214620-6’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-214620-5’, renderTo: ‘yandex_rtb_R-A-214620-5’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
«+»ipt>(adsbygoogle = window.adsbygoogle || []).push({});»+»ipt>
Диетотерапия
Ни одна схема терапии воспалительного очага в желчных стенках или же дольках пищеварительной железы не обходится без тщательно подобранной диетотерапии. Ведь высокая нагрузка на органы живота усугубляет расстройство в них. Тогда как лечебная диета, наоборот, ускоряет процессы регенерации в поврежденных клетках пузыря и поджелудочной структуры.
В период обострения панкреатита или холецистита потребуется полностью исключить из рациона все жирные, жаренные, тяжелые блюда, а также пряности и приправы с копченостями. Абсолютно недопустим прием алкогольных и кофесодержащих напитков.
Предпочтение лучше отдавать нежирным сортам мяса/рыбы, запеченным овощам/фруктам. Меню можно разнообразить паровыми омлетами, овощными супами, фрикадельками, кашами из цельных злаков, но без молока.
Важно соблюдать питьевой режим – чистая вода, зеленый чай, компоты будут ускорять выведение токсинов и шлаков из организма больного, облегчать перемещение желчи с пищеварительными соками в петли кишечника.
Кратность приема пищи – около 4-6 раз в сутки, но небольшими порциями, чтобы не нагружать пищеварительную систему. Блюда лучше готовить в пароварке, запекать в духовом шкафу или варить продукты на плите – на стол их подают в теплом, но не горячем виде. При стихании негативной симптоматики больной постепенно переходит к обычному питанию, после разрешения врача.
Заболевания
Выделяют три наиболее распространенных заболевания этого органа у человека:
- Острый панкреатит.
- Хронический панкреатит.
- Опухолевые образования поджелудочной железы.
Острый панкреатит
Он проявляется такими симптомами, как острая боль в верхней части живота, а также слева и справа. Снять боль с помощью привычных медикаментов не удается. Отмечаются симптомы общей интоксикации и расстройства желудка.
Острый панкреатит у человека чаще всего вызывают заболевания двенадцатиперстной кишки и хроническое употребление алкогольных напитков. Вследствие нарушения работы поджелудочной железы затрудняется отток ее секреции, давление в протоках растет, панкреатит принимает острое течение.
Железа поглощает сама себя, она находится в агрессивном состоянии, болит живот и происходит воспаление этого органа. В таких случаях показана срочная госпитализация. До приезда скорой помощи к животу можно приложить лед. В стационаре назначается индивидуальное лечение, направленное на снятие острой симптоматики и восстановление нормальной работы поджелудочной железы. Показана специальная диета, которая, в идеале, должна соблюдаться пожизненно. Она способна ускорить лечение и повысить его эффективность.
Хронический панкреатит
При длительной ненормальной работе железы она уменьшается в размере, ее ткань перерождается в соединительную. Длительный прием алкоголя, различные язвы и желчнокаменная болезнь приводят к развитию хронического панкреатита.

Симптомы хронического панкреатита могут проявляться в виде острых приступов. Когда болит живот необходимо срочно вызывать скорую помощь. Боль локализуется слева и справа от грудины. Она может носить опоясывающий характер.
Лечение этого заболевания проводится только под строгим наблюдением специалиста. Комплексная терапия направлена на избежание обострений заболевания, симптомы сглаживаются, функции железы нормализуются. Для этого разработана специальная диета, обеспечивающая механическое и химическое щажение органов пищеварения.
Диета №5, при строгом ее соблюдении, если болит живот, способна снизить риск рецидивов заболевания.
Опухолевые образования
Они могут быть как доброкачественными, так и злокачественными (рак). Поджелудочная железа увеличивается в размерах, сдавливает проток и производит атипичные клетки. Прогноз заболевания и его симптомы зависят от того, где находится опухоль и какие ткани затрагивает.
Симптомы проявляются следующим образом: болит спина, живот, справа и слева от грудины, возможно расстройство кишечника и других органов пищеварения. Нередко возникает желтуха.
Если опухоль злокачественная больные быстро теряют в весе, снижается аппетит, ухудшается общее состояние.
Лечение основано на хирургическом вмешательстве, если таковое возможно. В случае злокачественных новообразований лечение направлено на поддержание жизненно важных функций человека и устранение боли.
Поджелудочная железа — это очень важный орган, он отвечает за многие процессы в организме. Чтобы избежать губительных последствий для здоровья и жизни человека, необходимо своевременно проходить обследования, сдавать анализы и следить за режимом питания. Правильная диета в составе комплексной терапии является незаменимым методом лечения заболеваний поджелудочной железы.
История
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А. Везалий (1543 г.) следующим образом описывает поджелудочную железу и её назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов». При описании двенадцатиперстной кишки Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает её полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом (1642 г.).
Поджелудочная железа человека
Основная статья: Поджелудочная железа человека
Поджелудочная железа человека представляет собой удлинённое дольчатый паренхиматозный орган серовато-розоватого оттенка, который расположен в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков. Длина железы взрослого человека — 14—22 см, ширина — 3—9 см (в области головки), толщина — 2—3 см. Масса органа — около 70—80 г. По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела. У человека она обладает внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты
Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена. Поджелудочная железа расположена забрюшинно, лежит позади желудка на задней брюшной стенке в эпигастральной области, заходя своей левой частью в левое подреберье
От желудка её отделяет сальниковая сумка. Сзади прилежит к нижней полой вене, левой почечной вене и аорте.
Поджелудочная железа делится на головку (лат. caput pancreatis), с крючковидным отростком (лат. processus uncinatus), на тело (лат. corpus pancreatis), и хвост (лат. cauda pancreatis). Головка железы охвачена двенадцатиперстной кишкой и располагается на уровне I и верхней части II поясничных позвонков. Выводной проток поджелудочной железы (лат. ductus pancreaticus), или вирсунгов проток, принимает многочисленные ветви, которые впадают в него почти под прямым углом; соединившись с ductus choledochus, проток открывается общим отверстием с последним на papilla duodeni major. Эта конструктивная связь выводного протока поджелудочной железы с двенадцатиперстной кишкой, кроме своего функционального значения (обработка поджелудочным соком содержимого кишки), обусловлена также развитием поджелудочной железы из той части первичной кишки, из которой образуется двенадцатиперстная кишка.
Кроме главного протока, почти постоянно имеется добавочный (лат. ductus pancreaticus accessorius), который открывается на papilla duodeni minor (около 2 см выше papilla duodeni major).
Иногда наблюдаются случаи добавочной поджелудочной железы (лат. pancreas accessorium).
Экзокринная часть поджелудочной железы
Представлена разветвлённой сетью выводных протоков, в конечном итоге открывающихся в просвет двенадцатиперстной кишки, куда и секретирует амилазу, липазы и протеазы, мальтазы.
Эндокринная часть поджелудочной железы
Основная статья: Островки Лангерганса
Среди железистых отделов поджелудочной железы разбросаны панкреатические островки, insulae pancreaticae; больше всего их встречается в хвостовой части железы. Эти образования относятся к железам внутренней секреции, секретируют глюкагон (антагонист инсулина, повышает уровень глюкозы в циркулирующей крови), инсулин (от лат. insula — островок, понижает уровень глюкозы в крови), соматостатин (угнетает секрецию многих желез), панкреатический полипептид (подавляет секрецию поджелудочной железы и стимулирует секрецию желудочного сока) и грелин («гормон голода» — возбуждает аппетит).
Функция
Участвует в переваривании жирной (липазы совместно с желчью эмульгируют и расщепляют жиры до жирных кислот), углеводистой (альфа-амилаза поджелудочной железы) и белковой (протеазы) пищи.
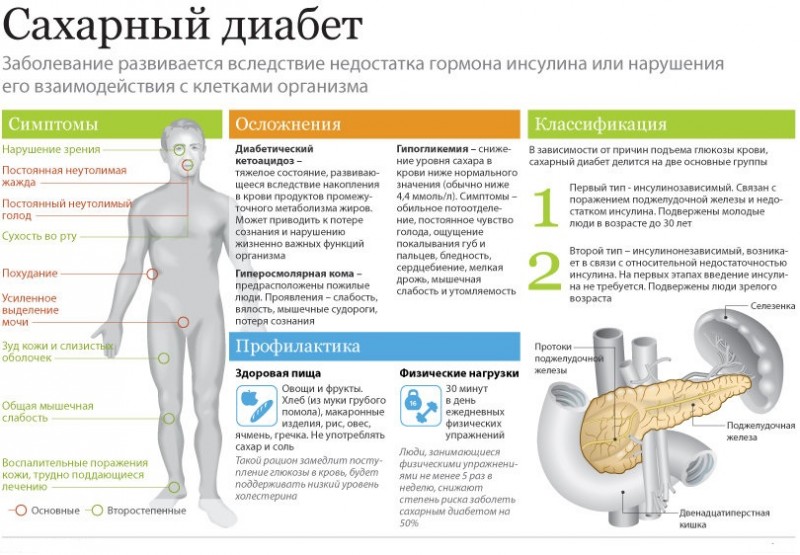
Выделяя гормоны инсулин и глюкагон в кровь, панкреатические островки регулируют углеводный обмен. На экспериментальных животных установлена связь поражений бета-клеток островков поджелудочной железы с развитием сахарного диабета, в терапии которого в настоящее время успешно применяют препараты инсулина (продукт внутренней секреции панкреатических островков, или островков Лангерганса).
В физиологических условиях вырабатывает около 2 л панкреатического сока в сутки. Этот объем содержит в 10 раз больше ферментов и зимогенов, чем требуется для нормального переваривания пищи — так называемая физиологическая гиперсекреция.
Расшифровка
УЗИ покажет различные отклонения в размерах и строении поджелудочной, что позволит выявить нарушения в его работе и поставить правильный диагноз. Однако для этого врачу необходимо иметь четкое понятие о следующих терминах и симптомах:
- Синдром «маленькой поджелудочной». Острых симптомов не имеет, но во время исследования отмечается уменьшение всех частей железы. Как правило, такое явление характерно для пожилых людей.
- Дольчатая поджелудочнfz. Характеризуется замещением здоровых клеток железы на жировую ткань и повышенной эхогенностью. При таком состоянии поджелудочная на мониторе выглядит намного светлее.
- Синдром диффузного увеличения поджелудочной. Характеризуется развитием воспалительных процессов в тканях железы, что приводит к ее увеличению и уплотнению некоторых ее участков. Если во время УЗИ была выявлена диффузия поджелудочной, для постановки точного диагноза потребуется пройти более детальное обследование, так как такое состояние характерно для многих патологий, в том числе и онкологических.
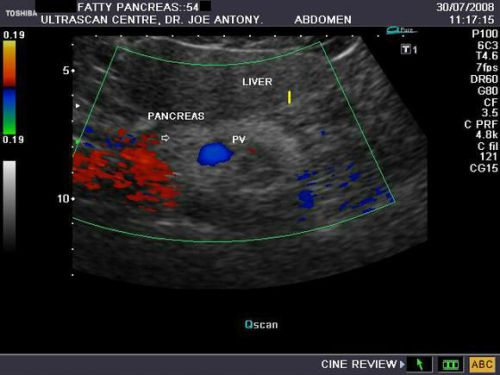 Диффузные изменения в тканях поджелудочной
Диффузные изменения в тканях поджелудочной
- Опухоль головки поджелудочной. Как правило, ее возникновение сопровождается расширением просвета главного выводного протока Вирсунгова и уплотнением головки железы.
- Симптом «застежки». Выявляется при развитии хронического панкреатита или формировании псевдокист. Характеризуется неравномерным расширением протока Вирсунга и значительным уплотнением его стенок.
- Симптом локального утолщения тела железы. Как правило, выявляется в случае образования на теле поджелудочной опухоли. На начальных этапах развития дополнительной симптоматикой не сопровождается. Как только опухоль достигает больших размеров и начинает сдавливать ткани поджелудочной, состояние пациента резко ухудшается и клиническая картина дополняется сильными болями, частой рвотой и тошнотой.
- Симптом фокального увеличения железы. Характеризуется неравномерным уплотнением поджелудочной и часто выявляется при развитии панкреатита как в острой, так и хронической форме, или при формировании новообразований.
- Симптом атрофии хвостовой части железы. Атрофия – это уменьшение размеров поджелудочной. Возникает на фоне нарушения функций головки железы при образовании на ней опухоли или кисты.
Экзокринная ткань
Она состоит из ацинусов (концевых отделов) и выводных протоков. Непосредственно в ацинусах (ацинозных клетках) происходит выработка ферментов, участвующих в процессе пищеварения. Среди них стоит отметить липазу, амилазу, трипсин, химотрипсин и др. Сами ацинусы внутри долек расположены довольно плотно, а между ними располагается небольшой слой соединительной рыхлой ткани, в которой проходят капилляры. Глядя в гистологический препарат, зачастую оказывается сложным выявить отдельные ацинусы, так как многие из них оказываются в косом срезе.
Форма клеток экзокринной части – треугольная. Ядро клеток располагается почти в центре (но немного сдвинуто к базальной части), оно имеет округлую форму, в самом ядре заметны крупные ядрышки.
При этом в самих ацинусах можно выделить две части – апикальную и базальную. В базальной части сосредоточены мембранные структуры эндоплазматической гранулярной сети. Если приготовить гистологический препарат, то данная часть ацинозных клеток окрашивается основными красителями, при этом окраска будет равномерной. Поэтому базальную часть называют еще гомогенной. Апикальная часть клетки направлена в сторону просвета клетки, окрашивается она кислыми красителями, другое название – зимогенный отдел клетки. В самом ацинусе имеется хорошо развитый комплекс Гольджи, а также присутствует большое количество митохондрий, что можно заметить, рассматривая приготовленный гистологический препарат.
Выводные протоки экзокринной ткани железы представлены по-разному. Среди них можно выделить следующие виды:
- вставочные протоки;
- внутридольковые (межацинозные);
- междольковые;
- общий проток.
Свое начало вставочный выводной проток берет во вставочном отделе ацинуса. Здесь он представлен плоским однослойным эпителием. По мере продвижения заметна постепенная смена плоского эпителия на кубический. Именно такие клетки можно увидеть, если приготовить препарат при изучении внутридольковых протоков. Постепенно межацинозные протоки сливаются и образуют междольковые выводные протоки, которые покрыты однослойным цилиндрическим эпителием, что хорошо заметно, глядя в препарат с помощью микроскопа. Общий проток формируется из междольковых, сливающихся между собой.
Стоит отметить и то, что эпителиальными клетками всех этих протоков (вставочного, межацинозного, междолькового и общего) происходит секреция бикарбонатов, за счет которых панкреатический сок имеет щелочную среду.
Ферменты, выделяемые экзокринной частью железы, и участвующие в процессе пищеварения, сами подлежат регулированию. Это требуется для того, чтобы в нужное время определенное количество ферментов выделялось в просвет двенадцатиперстной кишки. Такая регуляция осуществляется с помощью двух гормонов – секретина и панкреозимина. Под воздействием секретина происходит выделение неферментных компонентов поджелудочного сока, поэтому его влияние в основном распространяется на клетки мелких протоков. Влияние панкреозимина более заметно, так как он влияет непосредственно на ацинозные клетки и под его воздействием происходит стимулирование выработки панкреатического сока.
Заболевания желчного пузыря
Опыт работы гастроэнтеролога либо гепатолога и даже терапевта, равно как достижения лабораторно-инструментальных исследований, позволяет относить к патологиям желчного пузыря следующие болезни:
- поражение клеток органа воспалительным процессом – холецистит, который принято различать острого либо хронического течения;
- формирование различных по размерам и строение камней – желчнокаменное заболевание;
- сбои моторики желчных протоков – дискинезия;
- нарушения в процессе деления клеток слизистой пузыря – образование полипов;
- трансформация доброкачественных опухолевых очагов в злокачественную ткань – рак желчного пузыря;
- паразитарные атаки – глистные инвазии, к примеру, лямблиоз.
Каждая из вышеперечисленных патологий имеет свои причины появления, а также особенности клинических проявлений и подбора схемы их купирования. Объединяет же разные по характеру течения болезни расположение неприятных симптомов – за правым нижним ребром. Опытный специалист уже на этапе выслушивания жалоб от больного способен поставить правильный предварительный диагноз – поражение желчного пузыря.
Болевые точки и зоны при заболеваниях поджелудочной железы
Панреатические зоны и точки. Если провести две взаимно перпендикулярные линии через пупок — linea mediana anterior и linea umbilicalis и поделить биссектрисой верхний правый угол, то образованный внутренний угол назывется зоной или треугольником Шоффара ( A.E.Chauffard, французский врач) или холедохо-панкреатической зоной, где определяется болезненность при поражении головки поджелудочной железы. Симметричная зона слева называется зоной М.Губергрица-Скульского, которая болезненна при процессах в области тела поджелудочной железы.
Точка Дежардена (A.Dejardins, французский хирург) расположена на 6 см от пупка по линии, соединяющей пупок с правой подмышечной впадиной. Болезненна при процессах в области головки поджелудочной железы.
Точка А.Губергрица — симметричная точка слева на 6 см от пупка по линии, соединяющей его с левой подмышечной впадиной.
Болезненна при поражении хвостового отдела поджелудочной железы.
Точка Мейо-Робсона ( A.W.Mayo-Robson,английский хирург) — слева на границе нижней и средней трети линии, соединяющей пупок с серединой левой рёберной дуги. Свидетельствует о поражении в области хвостового отдела поджелудочной железы.
Точка Кера ( H.Kehr, немецкий хирург) — на 5 см выше пупка по краю левой прямой мышцы живота, семиологическое значение аналогично.
Описан признак Гротта ( J.W.Grott ) — при взятии складки кожи отмечается атрофия подкожно-жировой клетчатки в области проекции поджелудочной железы на брюшную стенку в правом подреберье при хроническом панкреатите.
Образование ферментов и панкреатический сок
По кровеносным сосудам к секреторным клеткам железы приходит много питательных веществ: аминокислоты, моносахариды, молекулы витаминов и т.д. Через стенку капилляров эти питательные вещества переходят из крови внутрь клеток. Здесь из них собираются крупные молекулы ферментов, которые «упаковываются» в гранулы и даже окружаются специальными мембранными оболочками. Гранулы ферментов выводятся из клеток и поступают в систему выводных протоков. Поглощение исходных веществ, образование из них ферментов, накопление последних и выведение их из клетки занимает 1,5–2 часа. Ферменты являются главным компонентом панкреатического сока.
Панкреатический сок представляет собой бесцветную прозрачную жидкость щелочной реакции, которая обусловлена наличием в нем бикарбонатов. Среди ферментов поджелудочной железы различают трипсин и химотрипсин, амилазу, липазу, галактозидазу и др. Под действием ферментов панкреатического сока все питательные вещества пищи (белки, жиры и углеводы) расщепляются до конечных продуктов переваривания, то есть до веществ, которые могут всасываться и усваиваться клетками человеческого тела.
Выделение панкреатического сока начинается через 2–3 минуты после приема пищи и продолжается несколько часов. Объем выделяющегося сока, его состав зависят от количества и качества пищи. Если толчком к началу выделения панкреатического сока служит раздражение пищей рецепторов полости рта, то дальнейшее отделение сока поддерживается раздражением слизистой оболочки двенадцатиперстной кишки пищевой кашицей и соляной кислотой желудочного сока. Под действием механических и химических раздражителей в слизистой оболочке двенадцатиперстной кишки образуются активные вещества, которые затем всасываются в кровь, с ее током переносятся к клеткам поджелудочной железы и возбуждают их секрецию. В целом панкреатического сока выделяется тем больше, чем выше кислотность содержимого желудка, поступающего в двенадцатиперстную кишку.
Прием пищи вызывает увеличение выделения всех ферментов поджелудочной железы, но при разной пище оно протекает по-разному: при углеводной пище в наибольшей мере повышается секреция амилазы, при белковой – трипсина и химотрипсина, при жирной – липазы. Прием одинаковой по составу пищи в течение длительного времени вызывает соответствующее приспособление количества и ферментного состава сока. Так, преимущественно углеводное питание (мучные изделия, сладости) увеличивает выделение с соком фермента амилазы, а большое количество жира в рационе способствует вырастанию содержания липазы, но снижает общий объем поджелудочной секреции.
При напряженных состояниях организма (сильные боли, тяжелая физическая и умственная работа), а также во время сна происходит уменьшение секреции панкреатического сока.
Все сказанное выше относится к экзокринной (внешнесекреторной) функции поджелудочной железы.