Пациентам: больно ли делать колоноскопию кишечника без наркоза
Содержание:
- Цена колоноскопии
- Описание исследования
- Показания к обязательному проведению колоноскопии
- Вероятные осложнения и противопоказания при колоноскопии
- Ощущения, переносимые при колоноскопии
- Подготовка к обследованию с применением наркоза
- Колоноскопия: больно или нет?
- Подготовка к колоноскопии
- Как выполняется колоноскопия
- Показания
- Применение анестезии при колоноскопии кишечника
- Как делают колоноскопию кишечника
Цена колоноскопии
Стоимость данной процедуры с наркозом в российских клиниках колеблется от 4000 до 20000 рублей. Такой большой разрыв в цене связан не только с уровнем и качеством оборудования, он зависит от сервиса в том или ином медицинском учреждении, от разных подходов к формированию стоимости представленной методики.
Как правило, клиники, которые предлагают самую низкую цену колоноскопии, не включают в цену оплату за наркоз и работу анестезиолога
Также могут не приниматься во внимание диагностические и лечебные манипуляции, требующиеся в ходе процедуры. К примеру, речь идет о взятии образцов слизистой с их дальнейшим гистологическим исследованием, удалением мелких полипов и тому подобное
Итоговая стоимость данного метода диагностирования оказывается весьма внушительной и неожиданной для пациентов.
Описание исследования
Колоноскопия по сути представляет визуальный осмотр кишечника «изнутри». Информативность колоноскопии неоспорима. Однако к ней прибегают в крайнем случае. Часто пациент оттягивает проведение этого диагностического исследования, до последнего надеясь, что другие анализы помогут установить проблему. Это связано с тем, что каждый переносит процедуру по-разному. Многие интересуются, больно ли делать колоноскопию? Здесь нет единого ответа: для одних исследование весьма болезненно, другие переносят его легко.
Исследование проводится с помощью колоноскопа – специального зонда, оборудованным микрокамерой и осветительной системой. Трубка зонда гибкая, что позволяет продвигать ее по изгибам кишечника. Кроме того, он оснащен щипцами для забора тканей и системой подачи воздуха, чтобы можно было расправить стенки кишечника.
Светлана, 27 лет: «Колоноскопия: ад на земле»
Прошел месяц с тех пор, как меня подвергли самой ужасной и болезненной процедуре, а я все никак не могу забыть этот кошмар. Для меня колоноскопия стала финальным диагностическим аккордом. Когда необследованные органы желудка были на исходе, оказалось, что проблему осталось искать только в кишечнике. Кроме того, обнаружилось, что его нельзя осмотреть никак иначе: ни УЗИ, ни рентгеном.

Ад начался с «Фортранса» – специального слабительного, которое выписывают перед колоноскопией. Это просто мега слабительное: как только меня ни полоскало и не гоняло по туалетам. Но, как выяснилось, это были мелочи. Мне казалось, что самое страшное – это введение аппарата в кишечник. И только решила вздохнуть с облегчением, как начался кошмар наяву.
Не помог даже предварительный укол обезболивающего. Я героически пыталась вытерпеть, но уже через пару минут сдалась, и начала стонать, выть, плакать и корчиться. Тогда я поняла, что выражение вылезть на стену – не метафора. В целом, процедура напоминает средневековую пытку. Минут 15 надо мной издевались в буквальном смысле. Под конец я уже готова была потерять сознание.
Когда меня отпустили, я еще долго не могла прийти в себя. Домой я еле добралась – зареванная и изможденная. Живот болел двое суток, я не могла толком сидеть, а «бонусом» к этому стал непрекращающийся понос. Самое обидное, что колоноскопия мне не была нужна. С кишечником, как оказалось, у меня полный порядок. Но если вдруг мне придется проходить через этот ад еще раз, я не соглашусь на нее без наркоза, под наркозом – и только.
Максим, 34 года: «Проходил колоноскопию десяток раз и каждый раз другие ощущения»
Колоноскопия может быть как терпимой, так и очень болезненной. Все зависит от особенностей пациента: общего состояния организма, профессионализма врачей и самого оборудования. Интересно, что за границей исследования не проводят без наркоза, под наркозом у нас делают процедуру только за отдельную, весьма существенную плату, да и то не в каждой больнице.
В последний раз у меня было стойкое ощущение, что меня сажают на кол. Где-то слышал, что немного снять боль поможет укол но-шпы перед процедурой. Как ни странно, но когда колоноскопию делают старым оборудованием, с черно-белым изображением на экране, не так больно, как современными колоноскопами.
Важный момент: если до колоноскопии у вас не было операций, исследование будет не таким болезненным. Говорят, очень сильно зависят ощущения от формы самого кишечника. Да, для некоторых эта процедура безболезненна, а для других становится настоящим мучением. Поэтому не поддерживаю тех, кто обвиняет якобы совравших об адских пытках. И уж точно глупо сравнивать колоноскопию с ФГС. Я тоже не верил, пока не побывал в чужой шкуре и не убедился, что это обследование может проходить или легко, или очень сложно в зависимости от обстоятельств.
Показания к обязательному проведению колоноскопии
Есть ряд симптомов и проявлений заболеваний, при которых врач назначит проведение колоноскопии в обязательном порядке и как можно быстрее. К таким проявлениям патологий относятся:
- характерные для патологии выделения из анального отверстия (кровь, слизь, гной в свежем или переваренном кишечником виде);
- нарушение стула (длительная диарея или запор, чередование этих явлений);
- боль в животе;
- постоянное вздутие;
- показания клинических анализов.
Есть ряд симптомов и проявлений заболеваний, при которых врач назначит проведение колоноскопии в обязательном порядке
Так, при выявлении в крови онкомаркеров, указывающих на раковую опухоль в кишечнике, колоноскопия обязательна. Также показаниями могут стать положительный тест на скрытую кровь в каловых массах или высокий уровень скорости оседания эритроцитов в крови, падение уровня гемоглобина.
Обычно такие симптомы дополнены общей слабостью пациента, повышенной температурой тела, которую невозможно сбить, утомляемостью, бледностью кожи. Также больные с тяжелыми заболеваниями кишечника жалуются на плохой аппетит и резкую, необъяснимую потерю веса.
ВАЖНО. В обязательном порядке колоноскопия будет назначена, если ультразвуковое исследование, магнитно-резонансная или компьютерная томография обнаружили серьезные патологии, нарушающие работу и целостность кишечника
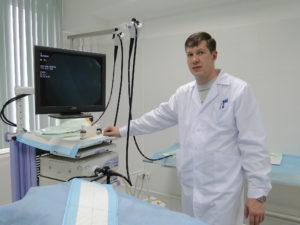
Кабинет для проведения колоноскопии
В качестве дополнительного и обязательного обследования колоноскопия проводится больным, которым предстоит хирургическое вмешательство в органы половой системы (новообразования матки и яичников, эндометриоз и т. д.) или операции проктологического характера (геморроидальные узлы, трещина заднего прохода).
Если у больного имеются хронические заболевания, которые могут привести к развитию тяжелых патологий кишечника, ему показано периодическое прохождение колоноскопии в качестве профилактического осмотра. В группу риска входят больные:
- страдающие хроническими патологиями пищеварительной системы (колиты неспецифического характера, болезнь Крона и т. д.);
- перенесшие операцию данного органа;
- страдающие полипами кишечника, в т. ч. наследственным полипозом;
- имеющие кровных родственников с онкологией отделов пищеварительной системы.
Согласно утверждениям медиков, проведение колоноскопии является одним из самых результативных методов обнаружения рака кишечника на самых ранних стадиях. Добровольное прохождение процедуры как скрининга позволяет спасти тысячи жизней, обнаружив первые признаки онкологии и вылечив ее быстро и качественно.
Инструмент для проведения колоноскопии
Ведь рак любого отдела кишечника на первой стадии удается победить в более чем 95% случаев, при этом не подвергая больного сильному химическому воздействию и не прибегая к операции. Помогает процедура и выявить полипоз, который достаточно долгое время протекает совершенно бессимптомно, а когда проявляется себя, полипы уже становятся злокачественными новообразованиями.
ВАЖНО. Преимуществом современного колоноскопа является возможность удаления полипов малых размеров уже в процессе диагностики
В качестве скрининга рекомендуют проходить обследование лицам, достигшим 45 лет. Именно в этом возрасте начинает проявляться полипоз, и каждый четвертый человек около 50 лет сталкивается с данным недугом. Особому риску подвергаются те люди, у которых родственники страдали или страдают данным заболеванием или онкологическими патологиями пищеварительной системы.
Вероятные осложнения и противопоказания при колоноскопии
К применению колоноскопии без анестезии имеются определенные противопоказания: наличие в кишке большого количества опухолевых образований, спаечных заболеваний, дети до 12 лет не способны выдержать такую процедуру. Во большинстве случаев специалисты используют менее опасное обезболивание, седацию или местную анестезию. Применение анестезии возможно только в операционных оснащенных кабинетах. В многочисленных случаях наркоз нерационален или запрещен. От действия наркоза возможно появление больших негативных последствий, чем от болевых ощущений при колоноскопическом исследовании. Противопоказано применение колоноскопии людям с большими нарушениями в работе сердечно-сосудистой системы, с легочной недостаточностью, при беременности, пупочных и паховых грыжах, кровотечении в кишке, пациентам с плохой свертываемостью крови.

Большинство людей опасаются не только в связи с болью делать колоноскопию без наркоза, но и из-за вероятных осложнений после диагностики. Некоторые люди не имеют представления о работе прибора, считают, что он приносит вред внутренним органам. Возможность таких случаев крайне мала. Чувство дискомфортного состояния или распирания в кишке является частым последствием колоноскопии. После завершения диагностики специалист удаляет образовавшийся внутри кишечника воздух, но какая-то доля его останется.
При наблюдении на слизистой в кишечнике развивающегося гнойного образования и многочисленных язв, колоноскоп в редких случаях нанести повреждение стенкам слизистой. Тогда необходимо будет срочное оперирование, но такие случаи бывают редко. Вероятное осложнение может возникнуть при кишечном кровотечении после удаления полипообразных образований. В таких случаях специалист производит прижигание травмированного места, останавливая кровотечение.
После удаления полипообразных образований при колоноскопическом методе, проходящем с использованием анестезии, у больных могут быть продлены ощущения боли в нижней части живота. Снимается боль с помощью анальгетических препаратов. В основном процесс колоноскопии проходит без особых осложнений для больных. При возникновении симптоматических проявлений — повышения температуры тела, головокружения, тошнотных рефлексов, рвотных процессов или появления кровяных выделений в кале — после проведения процедуры в первые несколько дней человеку необходимо срочно обратиться к лечащему специалисту.
Колоноскопия — процедура незначительно болезненная. В определенных случаях применяется анестезия. При подготовке к обследованию соблюдается специальная диета, а также проводится очищение кишечника клизмами или слабительными препаратами. По окончании процедуры диету соблюдать нет необходимости. Боли при колоноскопии — это вопрос индивидуальный.
Колоноскопия — это процесс диагностического исследования. Обследование может сопровождаться болью и неприятными дискомфортными ощущениями, но отказываться от него нельзя. В современное время имеется множество методов проведения этой диагностики с полным устранением возможного дискомфортного состояния. С помощью метода колоноскопии возможно выявить патологические изменения на ранних стадиях и провести необходимое лечение.
Ощущения, переносимые при колоноскопии
Из медицинских и немедицинских источников известно – упомянутое эндоскопическое обследование подразумевает протягивание внутрь человека гибкого (из мягкого силикона) зонда со специализированной аппаратурой на конце. Просовывание предполагается в анальное отверстие (анус), место интимное, значит, сопряжён целый ряд психологических переживаний: принципиальное нежелание демонстрировать скрываемую область тела, стеснение, стыд за возможные естественные выделения или запахи, дилеммы психосексуального характера (гомофобия). Помимо эмоционального стопора перед готовившимися к прохождению колоноскопии встаёт задача – преодоление болевого порога. Что становится причиной болевого ощущения? «Виновники боли» делятся на две категории – зависящие от испытуемого и наступившие независимо.
К зависящим причинам относится поведение человека при прохождении исследования. В этом обстоятельстве негативную роль играет психологическая составляющая. Излишнее стеснение, неспособность полноценно расслабиться, защитные телодвижения – зонд упирается в стенки прямой кишки или цепляется за ворсинки кожного покрова анального отверстия, создавая болевые ощущения. Переживаний при корректном подходе возможно избежать.
Немаловажную роль в успешном прохождении колоноскопии играет качественная подготовка. Недостаточная очистка петель толстой и прямой кишки приводит к неравномерному скоплению остатков каловых масс в просветах. Проходящий зонд способен увязнуть в содержимом и в дальнейшей диагностике выдать неточные результаты, а если массы слишком твёрдой консистенции – отскользнуть и нанести микротравмы на стенки кишечника. Чтобы избежать подобных неприятностей, необходимо строго соблюдать рекомендации врача при подборе рациона питания перед процедурой.
К независимым от человека причинам возникновения боли относится болезненность, возникающая непосредственно в ходе испытания. Врач, для точного рассмотрения состояния стенок толстого кишечника вынужден искусственно расширить орган – делается это с помощью вдувания воздуха. Струи расширяют просвет кишечника, насильно растягивая – реакция органа достаточно болезненная, пациент невольно её ощущает. Главной задачей помогающей медицинской сестры становится предотвращение резких движений у пациента, иначе имеется риск внезапного травмирования кишечника. Боль может заявиться при непосредственном заборе проб клеток (биоптата) во время процедуры. Приходящие болевые синдромы обязательно учитываются диагностирующим медицинским работником, в противном случае способны обернуться сильным болевым шоком.
Подготовка к обследованию с применением наркоза
В беседе с больным перед предстоящим наркозом врач уточняет наличие аллергических реакций на лекарства, сопутствующей патологии, перенесения предыдущих операций и наркозов, если они были. Для расчета дозировки пациента взвешивают, измеряют рост, артериальное давление, частоту пульса. Обязательно проводится ЭКГ-исследование.
Чтобы осмотреть кишечник, его необходимо очистить от каловых масс. Для этого рекомендуется специальная диета. Схема подготовки кишечника к колоноскопии включает:
- не менее чем пятидневный перерыв в приеме лекарственных препаратов, пищевых добавок с клетчаткой, витамина Е, железосодержащих средств;
- трехдневный запрет в рационе на продукты, богатые клетчаткой (овощи, фрукты), из меню исключаются напитки и экстрактивные вещества, усиливающие газообразование (бобовые, грибы, капуста, газированная вода).
В последние сутки разрешено только пить воду, по показаниям применяются слабительные таблетки. За 3 часа до начала наркоза употребление жидкости и пищи категорически запрещено. Перед транспортировкой в операционную пациентам делается успокаивающий укол.
Колоноскопия: больно или нет?
При проведении колоноскопии обойтись без неприятных ощущений невозможно. Но они субъективны. Одни пациенты отмечают лишь незначительный дискомфорт, другие жалуются на сильную боль.
В кишечнике нет нервных окончаний. Все болевые ощущения во время процедуры возникают при давлении на брюшную полость и другие органы.
Дискомфорт и боль во время колоноскопии появляются при:
- Введении зонда в анальное отверстие.
- Раздувании стенок кишечника. Воздух подают, чтобы разгладить слизистую, улучшить обзор и облегчить продвижение аппарата.
- Продвижении колоноскопа по прямой и толстой кишке.
- Прохождении трубки через петли (загибы) кишечника.
- Надавливании на живот – так медсестра может помогать прохождению колоноскопа по кишке и направлять его.
Больно ли делать колоноскопию и насколько сильным будет дискомфорт, зависит также от физиологических особенностей пациента: веса, строения кишечника, болевого порога, наличия язв и спаек.
Во время обследования пациент может отмечать следующие неприятные ощущения:
- жжение;
- распирание;
- тянущую или спастическую боль;
- газообразование.
Также на то, насколько неприятно будет делать колоноскопию кишечника, влияют:
- Психологический настрой и контакт с медперсоналом.
- Опытность врача.
- Качество оборудования.
- Индивидуальные физиологические особенности. Особенно сильную боль будет испытывать пациент, страдающий патологическими отклонениями в строении кишечника.
Появляются дискомфорт и боли после колоноскопии. Связаны они с оставшимся воздухом, распиранием кишечника и с дополнительными манипуляциями, если они проводились: биопсии, прижигании, удалении полипов. Возникают повышенное газообразование, бурление, вздутие, иногда возможно отхождение небольшого количества крови, если стенки кишечника были повреждены.
Все неприятные ощущения проходят за пару дней. Если они не исчезли, увеличивается количество крови при дефекации, поднялась температура – необходимо обратиться к врачу.
Подготовка к колоноскопии
Чтобы сделать колоноскопию максимально информативной, нужно правильно подготовиться к диагностике.
Она заключается в:
- соблюдении диеты накануне исследования;
- тщательной очистке кишечника.
Диета
За 3 дня до исследования пациенту следует придерживаться диетического рациона питания, что предусматривает:
- исключение продуктов, усиливающих газообразование (бобовые, свежие овощи, сдоба, капуста, грибы, газированные напитки, квас, ягоды, овсянку, перловку, молочные изделия);
- употребление бульонов, нежирной рыбы, отварной говядины, птицы, манной, кукурузной каши, белого хлеба грубого помола;
- полный отказ от пищи за 12 часов до исследования.
Если планируется проведение , за 12 часов до диагностики запрещается не только пища, но и питье.
Очищение кишечника
Основное правило подготовительного периода – это тщательная очистка кишечника, поскольку наличие каловых масс:
- затрудняет проведение исследования;
- делает неточными результаты диагностики;
- увеличивает длительность процедуры;
- повышает риск осложнений (перфорации кишки).
Существует два способа очищения кишечника:
- с помощью клизм;
- путем приема слабительных средств.
С помощью клизм
Постановка клизмы осуществляется вечером накануне исследования, а также утром в день диагностики (за 4-6 часов).
Существуют некоторые нюансы процедуры:
- вода для клизмы должна быть 38 градусов (более холодная – может спровоцировать мышечный спазм, а горячая – обжечь слизистую кишки);
- максимальный объем клизмы не должен превышать 1,5 литров;
- для процедуры требуется кружка Эсмарха (емкость объемом 2 литра с резиновой трубкой и наконечником);
- для облегчения введения наконечника в анальное отверстие рекомендуется использовать вазелин или жирный крем.
Процедуру проводят следующим образом:
- кушетку нужно накрыть клеенкой, поскольку существует риск вытекания жидкости из ануса;
- пациент занимает определенное положение (на боку с приведенными к грудной клетке коленями или колено-локтевое);
- кружка Эсмарха заполняется теплой водой;
- из резиновой трубки выпускается воздух, после чего она пережимается;
- наконечник смазывается вазелином и медленно вводится в анус на глубину до 8 см;
- при наличии препятствия в кишке следует остановиться и изменить направление движения наконечника;
- снимается зажим с резиновой трубки;
- вода поступает в кишечник, при этом человек ощущает распирание в животе;
- в конце процедуры наконечник удаляется из ануса;
- позывы на дефекацию необходимо сдерживать 5-10 минут;
- далее следует посетить туалет.
В случае недостаточного очищения кишечника, клизму рекомендуется повторить через 45 минут.
С помощью слабительных препаратов
На сегодняшний день чаще всего для очищения кишечника перед диагностической процедурой используются слабительные средства на основе макрогола. Они отличаются мягким действием, хорошей эффективностью и отсутствием привыкания.
Механизм очищения кишки заключается в:
- увеличении жидкости в просвете кишечника за счет снижения скорости ее всасывания;
- усилении гидростатического давления;
- раздражении стенок кишечника.
Вот несколько популярных слабительных средств:
- Фортранс. Эффект наступает спустя 1-1,5 часа после приема. Выпускает в порошкообразной форме. Содержимое пакета следует растворить в литре воды и выпить. Обычно для полного очищения кишечника требуется 3-4 пакета. Пить Фортранс следует вечером и утром (не позднее 4 часов до исследования);
- Эндофальк – не всасывается в кровоток, действует местно. Изготавливается в порошкообразной форме. Содержимое пакета нужно растворить в 500 мл воды. Для тщательной очистки кишечника требуется до 3,5 литров слабительного средства. Пить его рекомендуется по стакану каждые четверть часа.
Существует еще одна группа слабительных средств на основе лактулозы. Они практически не применяются для очистки кишечника перед колоноскопией, однако помогают побороть запор.
Механизм их действия заключается в таких свойствах:
- снижении рН в кишечнике;
- стимуляции перистальтики.
К таким средствам относится Дюфалак.
Что касается использования микроклизм (Микролакс), в большинстве случаев одной недостаточно для полного очищения кишечника. Так, рекомендуется применение 1-2 микроклизмы накануне вечером и утром в день исследования.
Как выполняется колоноскопия
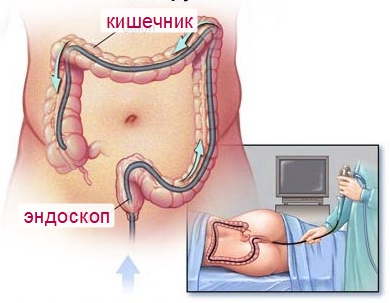
Для выполнения обследования применяется специальный эндоскопический шланг – колоноскоп. На конце его расположены осветительный прибор и оптическая система, выводящая изображение на экран монитора. Также некоторые модели колоноскопов оснащены мощными камерами, способными делать снимки участков кишечника, вызывающих подозрение у лечащего специалиста. Более устаревшие модели приборов способны только показывать изображение в реальном времени.
ВАЖНО. Снимки, сделанные при обследовании, успешно хранятся в электронном виде до окончания лечения пациента
Это позволяет отслеживать состояние больного в динамике и при необходимости корректировать назначенное лечение.
Колоноскопия не относится к процедурам, выполняемым для общей профилактики, а имеет строгие показания
Снимки, полученные в процессе обследования, врач в любое время может детально изучить и внимательно рассмотреть, увеличивая тот или иной участок изображения.
Проведение диагностики вызывает у пациента множество неприятных ощущений. Так, больного просят лечь на левую сторону тела, а ноги согнуть в коленях, притянув к животу. Далее в отверстие прямой кишки вводят колоноскоп. По мере продвижения прибора в задний проход закачивается воздух, призванный расправить складки слизистой оболочки отделов кишечника. Нагнетание воздуха помогает эндоскопическому прибору продвигаться вглубь тела больного и тщательно изучать каждый сантиметр внутреннего органа.
Долгое время этот довольно важный и высокоинформативный метод обследования отвергался пациентами и проводился только в крайних случаях после долгого уговора врачей. Ведь как можно понять из описания процедуры, она не только неприятная, но и достаточно болезненная за счет применения воздушной помпы.
Долгое время этот довольно важный и высокоинформативный метод обследования отвергался пациентами и проводился только в крайних случаях
Но в последнее время специалисты стали применять обезболивание и анестезию, позволяющую больному легко перенести тяжелую процедуру и снизить негативные ощущения от нее. Сегодня для облегчения состояния больного используют следующие виды обезболивания:
- местная анестезия;
- общая анестезия;
- седатация.
Местное обезболивание выполняется в процессе исследования: на кончик колоноскопа наносится препарат, приводящий к онемению тканей, к которым он прикасается. Избавить полностью от болезненных ощущений такое средство не может, но снизить болезненность и помочь пациенту легче перенести процедуру вполне под силу. Чаще всего местное обезболивание применяется в случаях, когда провести процедуру с общим наркозом невозможно, и для пациентов, имеющих низкий болевой порог.
Если нет противопоказаний, пациенты предпочитают, чтобы проводилась колоноскопия кишечника под наркозом, т. е. с общей анестезией. Такой метод позволяет вообще не испытывать боли и страха, возникающих до и во время обследования: пациент просто засыпает на несколько часов.
Местное обезболивание выполняется в процессе исследования
ВАЖНО. Общий наркоз предпочитают и специалисты, т
к. это значительно облегчает проведение обследования: врач не тратит время на успокоение и уговоры пациента, не ждет, пока у того пройдет приступ острой боли и т. д. Поэтому колоноскопия с наркозом проходит значительно быстрее.
Применение общего наркоза часто имеет тяжелые последствия для пациента, а потому показано не всем. Также во время диагностики могут возникнуть некоторые осложнения, а потому ее проводят в операционной, где риск неприятных последствий сводится к минимуму.
Еще одни вид обезболивания – седатация. Она состоит в применении специального препарата, который вводит пациента в медикаментозный сон. Больной при этом остается в частичном сознании, но его ощущения значительно притупляются, уходят страх и тревога. У препаратов, применяемых для седатации, также есть противопоказания, учитываемые лечащим специалистом при выборе обезболивания.
Показания
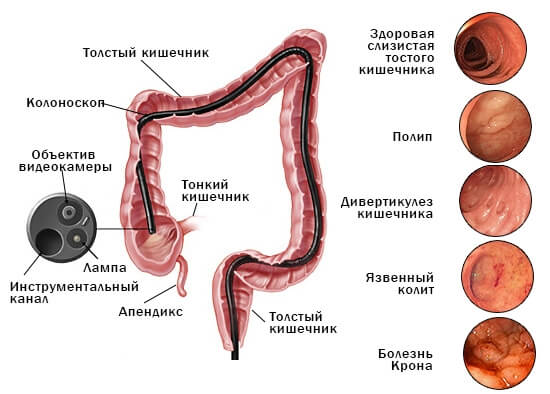
Показаниями к проведению диагностики считаются различные патологические отклонения в работе органа и подозрения на них. Делают колоноскопию при:
- Хроническом запоре или диарее.
- Примесях в стуле: слизи, гноя, крови.
- Боли в районе живота.
- Образованиях, обнаруженных другими методами обследования.
- Подозрении на рак, кишечной непроходимости, болезни Крона, неспецифическом язвенном колите.
- Резкой, необоснованной потере веса.
- Анемии – для исключения кровотечений и язв.
Также колоноскопию кишечника рекомендуют проводить раз в несколько лет пациентам, достигшим 50-летнего возраста и при наличии в анамнезе онкологических заболеваний у родственников.
Применение анестезии при колоноскопии кишечника
Больным, считающим, что колоноскопия — это больно, необходимо знать, что анестезию возможно использовать в определенных случаях. Для облегчения состояния больного предусмотрена колоноскопия без боли. С использованием анестезиологических средств и без них колоноскопия проходит одинаково. Колоноскопия предусматривает разные методы обезболивания:
- местная анестезия;
- седация;
- общий наркоз.
Для подбора оптимального способа анестезии необходимо учитывать все причины, влияющие на ощущения в период обследования:
- Важную роль играет опытность эндоскописта, умелое проведение диагностики с минимальным ощущением дискомфортного состояния и безболезненности, не используя методы анестезии.
- От современности приборов зависит комфортная колоноскопия кишки и ее результативность будет максимально информативной.
- Индивидуальная физиология пациента существенно имеет влияние на процесс исследования: болевой порог, кишечное строение, болезни внутренних органов. В определенных случаях необходимо использовать наркоз.
- Взаимосогласованность действий врача и больного во время обследования снизят вероятность дискомфортных и болезненных ощущений.
Перед началом диагностирования нужно предварительно проконсультироваться у врача о необходимости использования анестезии. Определенные разновидности наркоза имеют характерные особенности.
При отсутствии противопоказаний врачи применяют часто местную анестезию. Местное обезболивание не нуждается в особенном наблюдении эндоскописта или анестезиолога и меньше подвержено различным осложнениям после применения анестезиологических средств. С помощью этого метода не происходит полного избавления от дискомфортных и болевых ощущений в ходе диагностирования болезни.
Как делают колоноскопию кишечника
После того как выявлены осложнения и выдано направление, поступает соответствующий вопрос «Какой врач делает колоноскопию?»
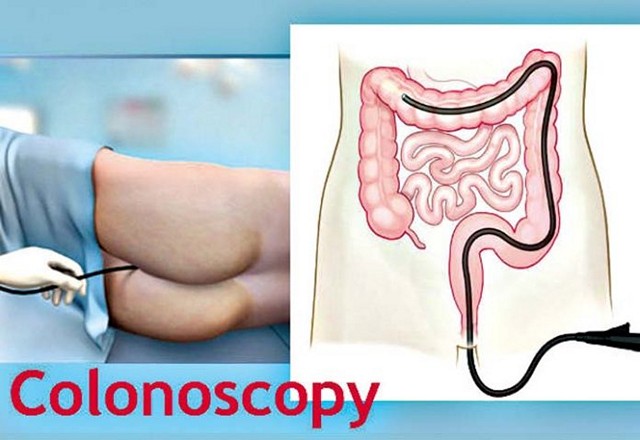
Обследование проводится с помощью врача-колопроктолога и медсестры.Подобный анализ делается в кабинете, специально оборудованного для этих целей. Пациенту требуется освободиться от одежды ниже пояса, переместиться на подготовленную кушетку.
Следует принять положение: лечь на левый бок и подтянуть ноги к животу, согнув их в коленях.
При обследовании колоноскопом, что выявляет и нейтрализует по возможности эндоскопия:
- удаление обнаруженных предметов инородного характера;
- проведение биопсии (забор гистологического материала);
- обнаружение мельчайших трещи, язв, выявление полипов, геморроидальных шишек, опухолей или дивертикулы;
- проведение визуального осмотра не только стенок, но и слизистой, а также моторику кишечника, при этом выявляются появившиеся воспалительные процессы;
- при спайках и рубцах, провоцирующих сужение просвета, проводится расширение поврежденного участка;
- проведение анализа диаметра просвета;
- удаление в момент обследования новообразований (доброкачественные опухоли, полипы);
- находятся факторы развития кровотечения, сразу проводится воздействие высокими температурами (термокоагуляция).
Таким образом, колоноскопия и показания к проведению — необходимый пункт для излечения от недугов, появившихся у человека. Чем раньше ее пройти, сделав полный осмотр кишечного отдела, можно выявить заболевания на ранних стадиях.
Анестезия
Из-за того, что колоноскопия это больно, обязательно вводится местная анестезия. Для обезболивания используют медикаменты, в которых активным компонентом является лидокаин: Ксилокаин гель, Катеджель (гель), Луан гель, Дикаминовая мазь.
Препараты наносятся на основание наконечника колоноскопа и на слизистые заднего прохода, так достигается эффект потери чувствительности, то есть проводится колоноскопия без наркоза, пациент остается в сознании.
Местное замораживание можно добиться и при помощи ввода анестетика внутривенно.
В случаях если для больного процедура колоноскопия кишечника достаточно болезненна, пациент не хочет ощущать манипуляции или боится, ему вводят седацию. При вводе медикаментов (Пропофол, Мидазолам), человек впадает в состояние сна. Сознание не отключается, но нет ощущений какого-либо дискомфорта или боли.
Последним вариантом для того, чтобы процедура колоноскопия кишечника проводилась комфортно, является общий наркоз. В процессе ввода лекарств, пациент полностью отключается, погружаясь в глубокий сон. Такой способ обезболивания показан для людей чрезвычайно чувствительных, детям до 12 лет и пациентам с расстройством психики.
Таким образом, на вопрос: «Больно ли делать колоноскопию кишечника?», можно с уверенностью ответить, что при выборе оптимальной анестезии даже дискомфорта можно не ощутить.
Как проводится колоноскопия
После того как введено обезболивающее, медсестра, не спеша и аккуратно вводит зонд в задний просвет кишечника. Доктор на мониторе осматривает стенки и внутреннее содержание кишки, а также как проходит прибор через просвет.
Продвижение прибора производится при помощи постепенного проталкивания медсестры провода. В случае слипания стенок кишки, оптоволоконный кабель имеет свойство подавать воздух, тем самым проводит оперативное вмешательство, восстанавливая нормальную форму труб.
На проведении колоноскопии прямой кишки на поворотах труб осуществляется вспомогательное направление врача путем пальпации.
При проведении колоноскопии, в момент подачи воздуха появляется чувство вздутия живота. Оно проходит по мере окончания процедуры с помощью врача, который специальным методом выпускает скопившийся в полости воздух.
Сколько длится колоноскопия, определит только врач, который занимается обследованием. Сколько по времени займет, зависит от качества подготовки, а также наличия или отсутствия воспалений или других показаний.
Обычно колоноскопия процедура занимает от 15 до 45 минут.
Как часто можно делать колоноскопию порекомендует лечащий врач, если выявлены негативные результаты. Чаще всего ФКС проводят один раз в год для диагностики и подтверждения наличия или отсутствия новообразований.