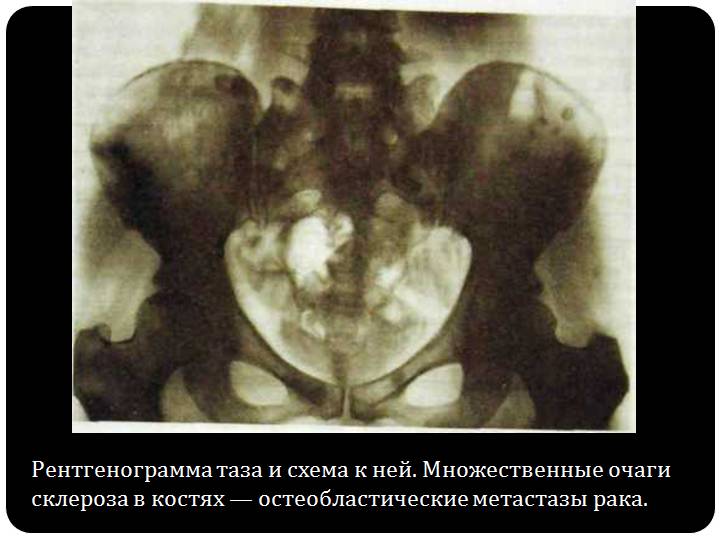
Основные хпн стадии по креатинину
Содержание:
Причины
В медицине принято разделять почечную недостаточность на две формы: острую и хроническую.
Эти две формы имеют отличительные симптомы, а также могут сопровождаться разными причинами возникновения.
Острая форма почечной недостаточности возникает на фоне серьезного повреждения почечной паренхимы. Спровоцировать их могут отравления ядохимикатами, укусы ядовитых животных, употребление некачественных спиртных напитков.
Очень часто мужчины, в силу своей занятости и невнимания к здоровью, не обращаются к врачу, предпочитая заниматься самолечением. К сожалению, такая пагубная практика негативно отражается на состоянии здоровья мужчины.
В частности, в ходе самолечения, мужчины предпочитают принимать лекарственные средства, которые назначают сами себе самостоятельно.
Прием медицинских препаратов без соблюдения правил провоцирует интоксикацию организма, на фоне которой возникает острая форма почечной недостаточности (ОПН).
В медицинской практике известны случаи, когда ОПН возникала вследствие осложнений, наблюдавшихся при МКБ.
Когда почечный камень закупоривает мочевые протоки, моча агрессивно воздействует на почечные лоханки и чашечки, в том числе провоцируя гибель нефронов.
У мужчин сбой функционирования почек может возникать на фоне инфекционных или воспалительных процессов, которым подвергаются органы мочевой системы.
Также ОПН выявляют у мужчин, очистительные функции у которых не выполняются вследствие серьезных нарушений кровообращения. Это характерно пациентам, чья поверхность тела подверглась серьезным ожогам.
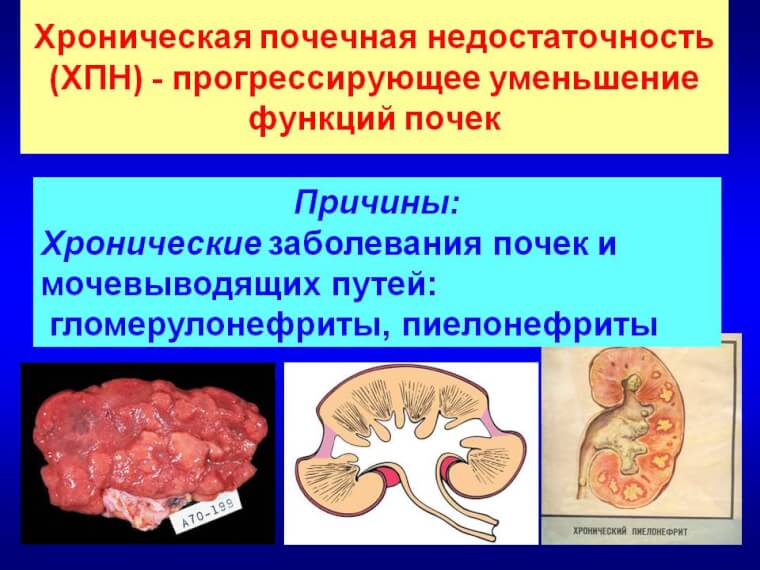
Хроническая форма патологии (ХПН) возникает только после острой, когда не было проведено соответствующее лечение. Ее могут спровоцировать и некоторые патологии почек, и других внутренних органов.
Сбой метаболизма может быть врожденным, основанным на генетических проблемах, а также патологические изменения метаболизма могут быть спровоцированы внешними и внутренними факторами.
Факторов, приводящих к хронической почечной недостаточности у мужчин, может быть много, но самым распространеным является врожденная или диабетическая нефропатия.
Причины почечной недостаточности
Причины острой почечной недостаточности
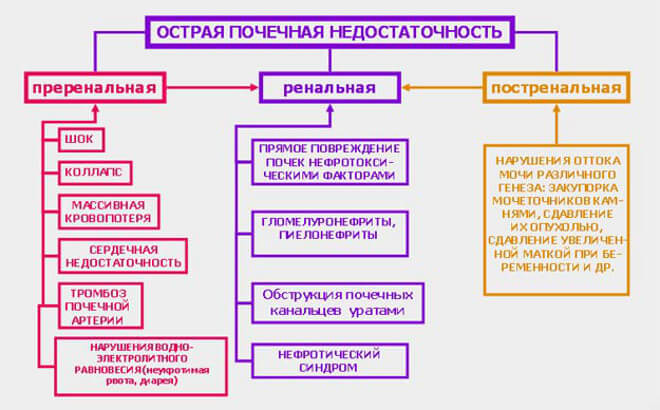
Классификация острой почечной недостаточности, в зависимости от причин
- Преренальная. Обусловлена нарушением почечного кровотока. В почку не поступает достаточного количества крови. В результате нарушается процесс образования мочи, в почечной ткани возникают патологические изменения. Встречается примерно у половины (55%) больных.
- Ренальная. Связана с патологией почечной ткани. Почка получает достаточное количество крови, но не может образовать мочу. Встречается у 40% больных.
- Постренальная. Моча в почках образуется, но не может оттекать из-за препятствия в мочеиспускательном канале. Если препятствие возникнет в одном мочеточнике, то функцию пораженной почки возьмет на себя здоровая – почечная недостаточность не возникнет. Это состояние возникает у 5% пациентов.
На картинке: A – преренальная почечная недостаточность; B – постренальная почечная недостаточность; C – ренальная почечная недостаточность.Причины острой почечной недостаточности
| Преренальная |
|
| Ренальная |
|
| Постренальная |
|
Причины хронической почечной недостаточности
- Врожденные и наследственные заболевания почек.
- Поражение почек при хронических заболеваниях: подагра, сахарный диабет, мочекаменная болезнь, ожирение, метаболический синдром, цирроз печени, системная красная волчанка, склеродермия и пр.
- Различные заболевания мочевыделительной системы, при которых происходит постепенное перекрытие мочевыводящих путей: мочекаменная болезнь, опухоли и др.
- Болезни почек: хронический гломерулонефрит, хронический пиелонефрит.
- Неправильное применение, передозировка лекарственных препаратов.
- Хронические отравления различными токсическими веществами.
Диета и примерное меню
Главное правило лечебного питания при заболевании почек — нужно максимально сократить в рационе поваренную соль и жидкость. Кроме того, требуется уменьшить в меню количество белковой пищи и включить в рацион природные антиоксиданты.
Ниже приведем примерное меню при ХПН.
Понедельник:
- 1-й завтрак: пудинг, сок фруктовый.
- 2-й завтрак: тертая морковка с сахаром.
- Обед: овощной суп, отварная говядина.
- Полдник: шиповниковый отвар.
- Ужин: омлет из белков, чай.
Вторник:
- 1-й завтрак: геркулесовая каша на молоке, салат с овощами, сок фруктовый.
- 2-й завтрак: фрукты.
- Обед: борщ, тефтели, кисель.
- Полдник: шиповниковый отвар.
- Ужин: творожная запеканка, салат из яблока и моркови, чай.
Среда:
- 1-й завтрак: омлет из белков, салат из свеклы с яблоками.
- 2-й завтрак: фрукты.
- Обед: борщ, свинина отварная и овощи, пюре картофельное, компот.
- Полдник: шиповниковый отвар.
- Ужин: биточки из курицы, салат из капусты с яблоками, чай.

Четверг:
- 1-й завтрак: геркулесовая каша, овощной салат, фруктовый сок.
- 2-й завтрак: фрукты.
- Обед: суп картофельный, бефстроганов, рагу из овощей, кисель из ягод.
- Ужин: отварной картофель со сметаной, яблочные оладьи, чай.
Пятница:
- 1-й завтрак: запеканка из яблок и творога, морковный салат, сок фруктовый.
- 2-й завтрак: фрукты.
- Обед: суп картофельный, отварная курица, компот.
- Полдник: шиповниковый отвар.
- Ужин: вареники с творогом, сливы тушеные, чай с молоком.
В субботу и воскресенье можно повторить меню любых дней на неделе.
Как проводить диагностические мероприятия
Первое, с чего начинает врач при появлении на его пороге пациента с болезнью почек — это осмотр и физикальное обследование
Особенно важно изучить состояние кожи и слизистых оболочек пациента: при длительно текущем заболевании они могут быть бледными и иметь желтоватый оттенок, что связано с отложением солей мочевой кислоты в тканях

Изменение цвета кожи при болезни почек обусловлено интоксикацией организма
Область поясницы при пальпаторном исследовании болезненна, наблюдается выраженный отёк верхней половины туловища и лица. На ноги почечные отёки не переходят. Язык пациента влажный, обложен белым или желтоватым налётом. Температура тела умеренно повышена.
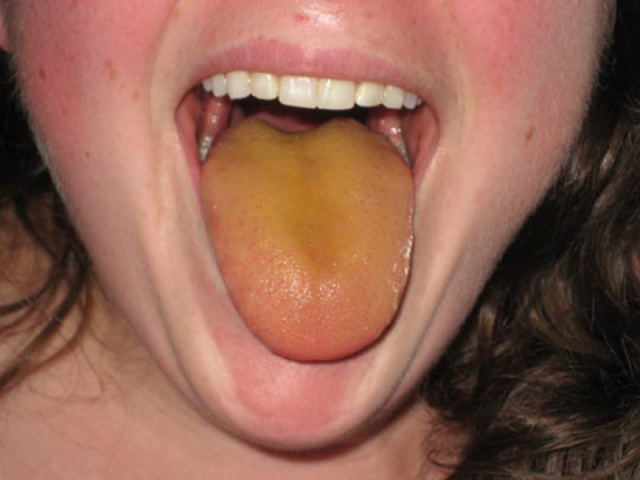
Язык пациента с почечной недостаточностью обложен жёлтоватым или белёсым налётом
Заболевания для дифференциального диагноза
Определить наличие у пациента острой либо хронической почечной недостаточности можно с использованием лабораторных и инструментальных методов исследования. Некоторые клинические симптомы недостаточности почек имеют большую схожесть с другими заболеваниями.
Список болезней для дифференциальной диагностики острой либо хронической болезни почек:
- гастроэнтерит или гастроэнтероколит;
- мигрени;
- атеросклероз сосудов брюшной полости;
- тромбозы сосудов малого таза и забрюшинного пространства;
- гормональная недостаточность;
- инфекционные заболевания паразитарной или бактериальной природы;
- гепатиты и циррозы печени;
- печёночная кома;
- диабетическая кома;
- кома при инсульте;
- острое или хроническое нарушение мозгового кровообращения;
- физиологическая задержка мочи.
Лабораторные методы исследования
Благодаря лабораторным методам появляется возможность установить стадию заболевания, а также определить наличие компенсации либо декомпенсации.
Лабораторные исследования, необходимые для постановки диагноза:
-
Общий анализ мочи, где будут наблюдаться изменение плотности в сторону её повышения, изменение окраски мочи с соломенно-жёлтого на тёмно-красный, эритроциты и белок, которые в норме не встречаются.
- Бактериологическое исследование мочи — один из самых важных методов. С его помощью можно выделить основного возбудителя болезни путём его посева на разные питательные среды. Параллельно можно определить чувствительность возбудителя к антибиотикам.
- Исследование мочи по Зимницкому предполагает сбор мочи в течение суток в восемь различных ёмкостей. Затем отдельно в каждой ёмкости подсчитывают количество лейкоцитарных и эпителиальных клеток, которое будет увеличено при почечной недостаточности.
-
Общий анализ крови показывает течение патологического воспалительного процесса во всём организме. При недостаточной функции почек повышается уровень лейкоцитов, моноцитов, макрофагов, лимфоцитов. Может наблюдаться анемия в виде уменьшения гемоглобина и уровня эритроцитов.
Инструментальные методы исследования
Благодаря инструментальным методикам появляется возможность увидеть состояние обеих почек, их соединительнотканной капсулы, мочеточников и мочевого пузыря, а также оценить функциональное состояние основных почечных сосудов. Применение подобных исследований широко распространено как за рубежом, так и на территории России.
С целью диагностики почечной недостаточности используют:
-
Ультразвуковое исследование. Эта методика позволяет осмотреть всю чашечно-лоханочную систему почек и оценить её состояние в динамике. При добавлении контраста в почечную вену можно отследить его перемещение посредством сканера-УЗИ и определить уровень закупорки сосудов, атеросклеротические поражения, аномалии развития и деформации.
-
Компьютерная томография или магнитно-резонансная томография показывают органы малого таза и забрюшинного пространства сразу в нескольких проекциях. Это позволяет исключить опухоли, кисты и отсутствие одной почки. Проводить такое исследование рекомендовано не чаще одного раза в год, так как компьютерная томография проводится с помощью рентгеновской камеры, которая оказывает определённый эффект на организм человека.
-
Биопсия представляет собой извлечение небольшого участка почечной ткани для микроскопического и биохимического анализов с помощью длинной иглы. Операция инвазивна и болезненна, но не несёт практических рисков для человека. Такая процедура позволит исключить онкологическое заболевание.
Стадии по креатинину
Стадии по креатинину определяют не только по симптомам, но и исходя из анализов. Первый этап – это латентная или начальная стадия хронической почечной недостаточности. В том случае, если взять на анализ кровь, то уровень креатинина станет только незначительно превышать нормальный показатель и будет составлять 1,6 миллиграмм. В норме данный показатель равняется 1,2 миллиграммам, и это означает, что почки функционируют нормально. Стоит отметить, что латентная стадия никак себя не проявляет.
На начальной стадии хронической почечной недостаточности по креатинину осуществляется синтез аммиака, но он обычно снижен. На ренограмме замечаются некоторые изменения. Заподозрить начало заболевания без проведения комплекса анализов, как правило, невозможно. Поэтому недостаточность почек на этой стадии обнаруживают редко и абсолютно случайно. Это заболевание по креатинину выявляют тогда, когда результаты анализов имеются на руках.
Следующая стадия хронической почечной недостаточности называется полиурической. Уровень креатинина при этом возрастает до 2,7 миллиграмм. Почки начинают плохо справляться с возложенными обязанностями. Часть функций, которые должны выполняться почками, берет на себя печень с остальными органами.
Продолжаем рассматривать стадии хронической почечной недостаточности в патологической анатомии.
Симптомами на этом этапе заболевания являются сильная слабость, в особенности до обеда наряду с сильной жаждой и сниженной температурой тела. Характер ренограммы обычно в этом случае пологий. На данной стадии клубочковая фильтрация снижена. Далее уровень креатинина станет нарастать все больше, появятся новые симптомы и осложнения.
Следующую стадию хронической почечной недостаточности называют интермитирующей. На ее фоне уровень креатинина зашкаливает и очень сильно превышает норму в 4,5 миллиграмм. На этом этапе увеличивается объем выделяемой мочи и меняется ее среда. Моча обычно становится щелочной. На данной стадии уровень мочевины увеличивается в два раза. Понижается уровень кальция и калия. Вообще стадии хронической почечной недостаточности по уровню креатинина очень легко распознать.
Симптомами заболевания служит слабость, кроме того, наблюдаются следующие проявления:
- Мышцы могут начинать подергиваться. Возможно появление судорог.
- Кожа может становиться сухой.
- Кроме того, возникают ярко выраженные проявления анемии.
- Происходит нарастание артериальной гипертензии.
- Вероятна тошнота с рвотными позывами.
- Не исключаются запоры, а вместе с тем и связанное с этим вздутие живота.
Третья стадия является терминальной. На этом этапе могут наступать проблемы со сном. В значительной степени ухудшается психологическое состояние. Возникает очень сильный зуд кожи. Приступы судорог значительно учащаются. Показатель креатинина при этом высокий, и значения мочевины, ровно, как и остаточного азота тоже завышены. Болезнь на данном этапе сильно прогрессирует. В том случае, если при первой симптоматике болезни не обратиться к доктору, то переход от одной стадии к другой проходит очень быстро. На начальных этапах патология развивается на фоне воспалительных патологий.
На стадии декомпенсации скорость клубочковой фильтрации уменьшается до 29-15 мл/мин. Канальцевая секреция снижается, у больного отмечается стойкая азотермия по мочевине в пределах 8-20 млмоль/л и по креатинину 0,2-0,5 млмоль/л.
Мы описали стадии хронической почечной недостаточности по креатинину. Какая еще есть классификация?
Лечение
На начальных стадиях развития почечная недостаточность лечится консервативными методами. Пациенту назначаются средства, стимулирующие мочевыделение, нормализующие давление и предотвращающие аутоиммунные процессы.
Главной целью терапии является ликвидация факторов, спровоцировавших развития почечную недостаточность. Для этого могут применяться:
Гипотензивные препараты. Почечная недостаточность тесно связана с нарушением деятельности сердечнососудистой системы. На этом фоне происходит резкое повышение артериального давления, которое необходимо обязательно устранять. Для этого применяются гипотензивные препараты: Гипернорм-биол, Каптопрес, Каптоприл, Тоно-биол и пр. Конкретное средство, кратность и длительность его применения назначается исключительно врачом.
Мочегонные средства. Для отведения мочи применяются диуретические лекарства. Вместе с регуляцией мочеиспускания, они также способствуют нормализации АД, и могут применяться вместе с гипотензивными медикаментами. При почечной недостаточности эффективно применение Нефробиола. Также могут назначаться фиточаи – Нефробиол, экстракт клюквы и пр.
Гормональные средства. Их целесообразно применять при аутоиммунном генезе почечной недостаточности, а также в том случае, если она была вызвана субклиническим течением гипотиреоза. Препараты этой группы назначаются и для предотвращения развития таких процессов. Хорошо зарекомендовали себя лекарства тиреоидных гормонов (веществ, вырабатываемых щитовидной железой)
Но поскольку при гормонотерапии важно учитывать индивидуальные особенности течения болезни, назначать их может только врач.
Антибиотики. Если при почечной недостаточности развиваются инфекционные поражения, вызванные патогенными микроорганизмами, пациенту проводится курс антибиотикотерапии
В этом случае используются пенициллины (Амоксициллин, Ампициллин, Бензилпенициллин и пр.), цефалоспорины (Цефалотин, Цефотаксим, Цефтриаксон и др.), хинолоны (Левофлоксацин, Эноксацин и пр.).
Противогрибковые средства. Целесообразно их применение при грибковом поражении почек. Больным назначают Кетоконазол, Миконазол и др.
НПВП и ненаркотические анальгетики. Снимают воспаление, купируют боль. Применяются препараты: Аспирин, Диклофенак, Напроксен, Оксапрозин и др.
Антиаритмические препараты. Используются при сердечной аритмии, ассоциированной с почечной недостаточностью. При данной болезни используют: Бретилия тозилат, Дигоксин, Лидокаин, Мексилетин и др.
Гиполипидемические лекарства. Почечная недостаточность нередко сочетается с атеросклерозом. В этом случае назначаются препараты, снижающие уровень холестерина в крови: Гемфиброзил или Правастатин.
Сахаропонижающие препараты. Прописываются пациентам с почечной недостаточностью, ставшей следствием сахарного диабета. Назначаются средства Глибенкламид, Глипизид, Троглитазон.
Антикоагулянты: Далтепарин, Эноксапарин. Препараты этой группы разжижают кровь и предотвращают образование тромбов. При ПН они крайне необходимы, поскольку не допускают развития тяжелых осложнений.
Из медикаментов также могут прописываться витаминные препараты на основе железа, кальциферола и других нутриентов. Самостоятельно принимать их не рекомендуется, поскольку подбираются они индивидуально, с учетом показателей биохимического анализа крови.
Почечная недостаточность — симптомы
Для того чтобы выяснить, как лечить почечную недостаточность, для начала стоит изучить основные симптомы ХПН. Поначалу самостоятельно выявить заболевание проблематично, хотя своевременное врачебное вмешательство может обратить развитие опасных патологических процессов, исключая необходимость проведения операций. В основном пациенты жалуются на такие симптомы почечной недостаточности, как сильная отечность, повышенное артериальное давление или болевой синдром.
Первые признаки почечной недостаточности
Синдром нарушений при работе почек имеет поэтапную ступень развития, поэтому для каждой стадии характерны более яркие проявления болезни. Первыми признаками почечной недостаточности принято считать слабость или быструю утомляемость без весомых причин, отказ от пищи, проблемы со сном. Помимо этого, проверить наличие недуга можно исходя из частоты мочеиспускания в ночные часы.
Почечная недостаточность — симптомы у женщин
Нарушения в процессе функционирования почек могут вызывать самые разные проявления в зависимости от того, на какой стадии патологического процесса находится пациент. Симптомы почечной недостаточности у женщин проявляются по-особому, специфическим образом. Первым тревожным сигналом служит эмоциональная нестабильность, вызванная дефицитом в организме вещества прогестерона. На данном фоне активно развивается ряд осложнений, связанных с работой мочеполовой системы.
Почечная недостаточность — симптомы у мужчин
Синдром оказывает воздействие на организм еще на ранних стадиях появления, поэтому, как определить почечную недостаточность и что делать, можно узнать, сопоставив некоторые ключевые факты. Симптомы почечной недостаточности у мужчин практически не отличаются от реакций остальных групп пациентов. На начальных этапах характерно: снижение мочеиспускания, диарея, потеря аппетита, кожный зуд, явно прослеживающиеся признаки расстройства нервной системы.
Почечная недостаточность у детей — симптомы
Проблемы с почками редко касаются маленьких детей, но если вовремя не предпринять меры, то бездействие может послужить причиной смерти. Симптомы почечной недостаточности у детей ничем не отличаются от хода течения заболевания у взрослых пациентов. Помимо общего недомогания, ребенок ощущает тошноту, у него повышается температура, в некоторых случаях обнаруживаются отеки. Такие дети часто ходят в туалет, но количество выделяемой мочи не соответствует норме. Анализы позволяют диагностировать следующую картину:
- камни в почках;
- кашель;
- повышенное количество белка в моче;
- понижение мышечного тонуса;
- тремор;
- кожные покровы приобретают желтый оттенок.
- Гипертония у пожилых людей: лечение болезни
- Что такое злокачественная артериальная гипертензия — причины, симптомы и медикаментозное лечение
- Аллопуринол при подагре — курс лечения и продолжительность, дозировка и противопоказания
Терапия сопутствующих заболеваний
Улучшению общего состояния способствуют процессы выведения соединений азота, так как повышенное содержание отравляющих веществ может вызвать развитие следующих недугов: низкое содержание гемоглобина в сыворотке крови, воспаление слизистой желудка эрозивного характера, заболевания суставов и костной системы организма, повышенное содержание соединений фосфатов с высоким риском развития мочекаменной болезни.
Основные цели лечения сопутствующих заболеваний это:
- Выравнивание давления;
- При сахарном диабете — нормализация сахара в кровеносной системе;
- Уменьшение содержания липидов в крови;
- Профилактические мероприятия, направленные на предотвращение развития нежелательных последствий;
- Нормализация водно-электролидного баланса.
Также нужно уменьшить потерю белка с мочой до 0,3 гр/сутки для этого назначают средства из группы ингибиторов или блокаторов рецептора. Для уменьшения содержания холестерина применяют статины, фибраты. Если присутствуют последние стадии ХПН, то проводят гемодиализ или трансплантацию почки.
Что делать при ХПН
Главная задача лечения состоит в прекращении воспаления. Подобные меры позволяют уменьшить нагрузку на почки. При второй стадии лечение заключается в том же приеме лекарственных препаратов, снимающих воспаление и излишнюю нагрузку на почки.
Если степень поражения почек настолько высока, что они не в состоянии выполнять свои функции, больному предлагают пересадку. Еще одна задача, стоящая перед медиками — снизить уровень креатинина в крови. Сделать это можно с помощью питания.
В первую очередь необходимо исключить соль из рациона. Чем больше соли употребляет человек, тем больше жидкости удерживается в организме. Из-за соли может повышаться артериальное давление. Соль также влияет на уровень креатинина. Поэтому продукты даже с минимальным содержанием соли желательно из питания исключить. Нельзя употреблять в пищу консервы и соления. Пациент не всегда может обходиться без соли, ему разрешается употребление соли до 3 г в сутки.
Пищу, содержащую большое количество белка, необходимо также убрать из рациона. На уровень креатинина влияют мясо и молочные продукты. Все блюда, изготовленные из продуктов животного происхождения, повышают уровень креатинина. Их рекомендуется употреблять в незначительном количестве или исключить вовсе.
Больным необходимо помнить о том, что эти продукты вредны. И диету соблюдать необходимо. Блюд из продуктов с высоким содержанием фосфора также желательно избегать. В число продуктов, которые необходимо исключить из питания, входят: рыбные блюда, сыр, орехи, сало, соя, молоко и его производные.
Очень важно, чтобы доля продуктов с содержанием калия в меню была невысокой. К продуктам с высоким содержанием калия относятся бананы, картофель, бобовые
Большое число пищевых добавок имеет в своем составе креатин, который, в свою очередь, провоцирует рост креатинина. Обычно такие добавки популярны среди спортсменов.